Dịch: Bs Lê Đình Sáng, Nguồn: Uptodate
Glucocorticoids (GC) có tác dụng chống viêm mạnh và là chất chống viêm hiệu quả nhất trong điều trị hen suyễn. Rõ ràng là hen suyễn là một hội chứng có nhiều kiểu hình riêng biệt và chồng chéo với hen suyễn kháng trị Glucocorticoids nặng ở một đầu của phổ đáp ứng Glucocorticoids [1]. Bệnh nhân hen suyễn đề kháng Glucocorticoids chiếm một tỷ lệ lớn trong tổng chi phí cho bệnh hen suyễn trên toàn thế giới, nhưng cũng cung cấp những hiểu biết độc đáo về các cơ chế hoạt động của Glucocorticoids Những bệnh nhân này không nên nhầm lẫn với những người không dùng thuốc chống viêm hoặc không được tiếp cận với các phương pháp điều trị chính xác [2,3].
Hướng dẫn của Hiệp hội Hô hấp Châu Âu/Hiệp hội Lồng ngực Hoa Kỳ (ERS/ATS) và Sáng kiến Toàn cầu về Hen suyễn (GINA) cung cấp các phương pháp tiếp cận thực tế cho chiến lược điều trị hen suyễn nặng dựa trên phân tầng bệnh nhân và ý kiến chuyên gia [3,4].
Các cơ chế cơ bản của kháng glucocorticoid trong hen suyễn và ý nghĩa lâm sàng để chẩn đoán và quản lý hen suyễn nặng sẽ được xem xét trong bài viết này.
ĐỊNH NGHĨA
Khả năng đáp ứng glucocorticoid (GC) đại diện cho một phổ liên tục, với các cá thể kháng Glucocorticoids rơi vào một đầu của phân phối đơn phương thức. Bệnh nhân hen suyễn nặng đáp ứng kém với Glucocorticoids liều cao và không có yếu tố gây nhiễu (bảng 1) được gọi là kháng Glucocorticoids [4]. Một nhóm lớn bệnh nhân hen suyễn được kiểm soát kém mặc dù điều trị tối ưu hoặc những người bị kiểm soát hen suyễn xấu đi trong quá trình ngưng Glucocorticoids bị hen suyễn nặng và được coi là tương đối không nhạy cảm với Glucocorticoids [4]. Liều cao Glucocorticoids thường chỉ liều hàng ngày từ 1000 mcg trở lên của fluticasone propionate dạng hít hoặc 2000 mcg triamcinolone trở lên, tương đương (bảng 2).
| Chẩn đoán | Đặc điểm lâm sàng | Thử nghiệm |
| Dị ứng aspergillosis phế quản phổi | Tiền sử hen suyễn hoặc xơ nang
Ho có đờm với “bó bột phế quản” |
Tăng bạch cầu ái toan
IgE: >1000 IU/mL Xét nghiệm da: dương tính với aspergillus Aspergillus IgG: tăng gấp 2 lần HRCT: bịt niêm mạc, giãn phế quản gần |
| Bệnh tim | Rale nổ hoặc khò khè | Peptide natriuretic loại B: tăng cao
X-quang ngực: tăng độ mờ đục kẽ, ± cơ tim Siêu âm tim |
| Viêm phổi bạch cầu ái toan mãn tính | Hen suyễn có trước hoặc phát triển ở hơn 50% bệnh nhân
Sốt, sụt cân và đổ mồ hôi đêm là phổ biến |
Máu ngoại vi: ±bạch cầu ái toan
X-quang ngực: độ mờ đục ngoại vi hai bên BAL: bạch cầu ái toan >40% |
| Viêm đa mạch u hạt bạch cầu ái toan (Churg Strauss) | Viêm mạch da, thần kinh hoặc bằng chứng khác
Bệnh xoang cạnh mũi |
ANCA: dương tính ở 50% bệnh nhân
Tăng bạch cầu ái toan: >10% X-quang ngực: mờ đục loang lổ Sinh thiết: viêm mạch máu u hạt |
| COPD | Tiền sử hút thuốc | PFT: tắc nghẽn luồng không khí không thể đảo ngược và đôi khi DLCO thấp |
| GERD | Có thể phàn nàn về tức ngực/hạn chế hoặc nghẹt thở về đêm | Đáp ứng với điều trị theo kinh nghiệm bằng PPI
Theo dõi đầu dò pH: trào ngược axit Phế dung kế bình thường, methacholine âm tính* |
| Ngưng thở khi ngủ do tắc nghẽn | Tăng ngủ ban ngày
Nghẹt thở về đêm Ngáy |
Đa ký giấc ngủ: chỉ số ngưng thở giảm thở tăng cao |
| Tiếp xúc với khói thuốc lá | Lịch sử | |
| Tắc nghẽn thanh quản cảm ứng (rối loạn chức năng dây thanh âm) | Khàn giọng/thở rít (có thể hít vào và/hoặc thở ra)
Các triệu chứng kích thích bởi tập thể dục |
Vòng lặp âm lượng dòng chảy: làm chậm cảm hứng
Nội soi thanh quản trực tiếp (có thể trong khi tập thể dục hoặc thử thách methacholine): chuyển động thanh quản bất thường |
* GERD cũng có thể cùng tồn tại với hen suyễn, trong trường hợp đó thử thách methacholine sẽ dương tính.
CƠ CHẾ TÁC DỤNG CỦA GLUCOCORTICOID
Glucocorticoids phát huy tác dụng chính của chúng bằng cách ảnh hưởng đến quy định phiên mã tế bào đích và tổng hợp protein (hình 1).
●Khi đi vào tế bào, Glucocorticoids liên kết với thụ thể glucocorticoid tế bào chất (GR hoặc NR3C1), là thành viên của siêu họ thụ thể hạt nhân, để tạo thành phức hợp GC-GR.
●GR được biểu hiện trong tất cả các tế bào trong đường thở ở các mức độ khác nhau [5].
●GR có thể tồn tại trong một số đồng dạng bao gồm GRalpha, dạng chính, cũng như GRbeta hoạt động như một đồng dạng âm trội của GRalpha [6].
●Tổ hợp GC-GR sau đó trải qua một sự thay đổi cấu trúc cho thấy tín hiệu nội địa hóa hạt nhân và chuyển vị vào hạt nhân. Trong nhân, GR được kích hoạt liên kết với các chuỗi DNA hoạt động cis (các yếu tố đáp ứng glucocorticoid [GREs]) và thường điều chỉnh phiên mã của các gen đích cụ thể (hình 1) [6].
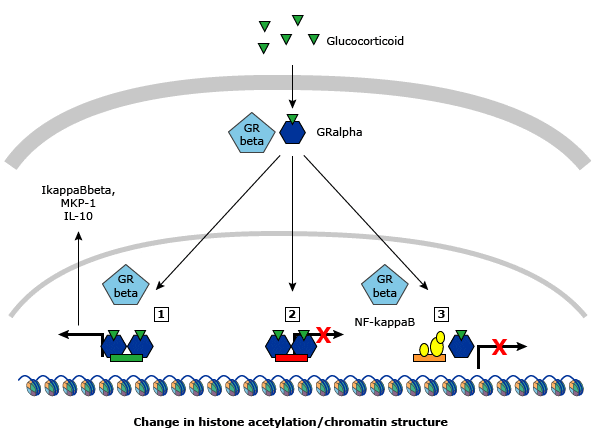

Hình 1.Cơ chế hoạt động của thụ thể glucocorticoid
●Sự liên kết của phức hợp phối tử GR hoạt hóa với DNA cũng có thể xảy ra ở yếu tố đáp ứng glucocorticoid âm tính (nGRE). Những trình tự này có liên quan đến việc kiểm soát hơn 1000 gen ở người và có thể dẫn đến sự ức chế phiên mã [7]. Việc cảm ứng hoặc ức chế các gen đích cuối cùng dẫn đến sự biểu hiện thay đổi của các protein điều hòa GC, chẳng hạn như tăng phiên mã các gen kháng viêm như cytokine interleukin (IL) -10 [6].
●Phiên mã gen do Glucocorticoids gây ra có liên quan đến những thay đổi trong cấu trúc nhiễm sắc, bằng chứng là tăng cường acetyl hóa các histones lõi xung quanh đó DNA bị thương.
●Sử dụng glucocorticoids, toàn thân hoặc qua đường hô hấp, dẫn đến sự gia tăng đáng kể tổng hợp IL-10 toàn thân hoặc cục bộ, tương ứng. Các nghiên cứu in vitro đã cho thấy sự cảm ứng phụ thuộc nồng độ của biểu hiện tế bào lympho T IL-10 bởi glucocorticoids [8]. IL-10 ức chế sản xuất cytokine tiền viêm, biểu hiện kháng nguyên, kích hoạt tế bào T, và cả chức năng tế bào mast và bạch cầu ái toan [8].
●Phức hợp thụ thể-phối tử glucocorticoid cũng có thể điều chỉnh phiên mã gen theo cách phụ thuộc hormone thông qua việc gắn kết với các yếu tố phiên mã liên kết DNA khác, ví dụ, protein liên kết yếu tố phản ứng adenosine monophosphate (AMP) tuần hoàn (CREB), protein kích hoạt (AP) -1, yếu tố hạt nhân kappa B (NF-kappaB), và đầu dò tín hiệu và chất kích hoạt phiên mã (STAT) [6,9 ], chứ không phải bằng cách ràng buộc trực tiếp với GRE. Hoạt động của các yếu tố phiên mã khác này phần lớn được điều chỉnh bởi các tín hiệu ngoại bào nhận được bởi các thụ thể bề mặt tế bào.
●GR hoạt hóa (tức là phức hợp GC-GR) có thể tuyển dụng phức hợp histone deacetylase (HDAC) đến các vị trí phiên mã gen tiền viêm do NF-kappaB điều khiển và do đó làm giảm phiên mã gen viêm [10].
●Khả năng của GR hoạt hóa liên kết với DNA và protein đồng ức chế/kích hoạt được điều chỉnh bởi trạng thái phosphoryl hóa của nó [11].
●Những tác động phân tử này của Glucocorticoids là đủ trong hầu hết các bệnh nhân hen suyễn để ức chế viêm đường thở, giảm phản ứng quá mức đường thở và cải thiện chức năng phổi. Tuy nhiên, chúng không phải là thuốc chữa khỏi hen suyễn vì các triệu chứng trở lại sau khi dừng thuốc.
CƠ CHẾ KHÁNG GLUCOCORTICOID
Kháng glucocorticoid (GC) có lẽ được tạo ra bởi hiệu ứng tổng kết của một số cơ chế không đồng nhất (hình 2). Như phần trước ngụ ý, điều chế hoạt động Glucocorticoids về mặt lý thuyết có thể xảy ra thông qua những thay đổi trong động học liên kết của các thụ thể tế bào hoặc hạt nhân, hoặc thông qua sự thay đổi trong tương tác với các yếu tố phiên mã khác. Các khiếm khuyết trong hầu hết các khía cạnh của hoạt động thụ thể glucocorticoid nội bào (GR), chẳng hạn như mức độ biểu hiện GR, liên kết của Glucocorticoids với GR và chuyển vị hạt nhân của phức hợp GC-GR, có liên quan đến khiếm khuyết ở bệnh nhân hen suyễn nặng. Tuy nhiên, có khả năng các cơ chế chính cho sự kháng Glucocorticoids xảy ra xa với bước chuyển vị hạt nhân, chẳng hạn như trong việc nối RNA, biểu hiện cytokine, liên kết với các yếu tố phản ứng Glucocorticoids trên DNA và tương tác của phức hợp GC-GR với các nucleoprotein khác. Cho đến nay, kháng Glucocorticoids trong hen suyễn không thể được giải thích bằng cơ chế kém hấp thu hoặc dược động học.
Các yếu tố quyết định di truyền – Có rất ít dữ liệu giải quyết liệu sự không nhạy cảm của Glucocorticoids có được xác định về mặt di truyền hay không mặc dù các nghiên cứu liên quan đến toàn bộ bộ gen chỉ ra các liên kết di truyền khác với hen suyễn nặng (ví dụ: ORMDL3, GSDMB, interleukin [IL]–1RL1) [12]. Với sự thay đổi rõ rệt về liều glucocorticoids cần thiết để ức chế phản ứng tăng sinh tế bào T ở những người bình thường, có thể có những yếu tố quyết định di truyền của đáp ứng glucocorticoid chỉ trở nên biểu hiện lâm sàng với sự phát triển của quá trình bệnh cần điều trị Glucocorticoids Một đa hình chức năng trong bảng điểm 1 do glucocorticoid gây ra (GLCCI1) có liên quan đến sự cực đoan của phản ứng Glucocorticoids trong một nghiên cứu rộng bộ gen [13]. Ngoài ra, có thể có sự khác biệt giữa các nhóm chủng tộc vì biến thể GR D641V có liên quan đến bệnh hen suyễn kháng Glucocorticoids ở dân số người Hán Trung Quốc [14]. Cuối cùng, alen 3-beta-hydroxysteroid dehydronease-1 (HSD3B1; 1245) điều chỉnh việc sản xuất androgen mạnh ở tuyến thượng thận và có liên quan đến kháng Glucocorticoids trong đoàn hệ Chương trình Nghiên cứu Hen suyễn nặng (SARP) [15].
Thay đổi nối RNA premessenger thụ thể Glucocorticoids – Sự ghép nối thay thế của RNA GR có thể tạo ra các đồng phân đầu cuối C được gọi là thụ thể GC-alpha (GRalpha) và thụ thể GC-beta (GRbeta) cùng với một số đồng phân cắt ngắn N-terminal của cả GRalpha và GRbeta [16]. Các đồng dạng này có thể góp phần kháng Glucocorticoids trong hen suyễn nặng bằng cách làm giảm khả năng của GRalpha chuyển vị đến nhân và điều chỉnh biểu hiện gen. Tuy nhiên, dữ liệu mâu thuẫn tồn tại. Biểu hiện của GRbeta tăng đáng kể ở một số bệnh nhân hen suyễn kháng Glucocorticoids và có thể góp phần kháng Glucocorticoids [17,18]. Khám nghiệm tử thi của những bệnh nhân bị hen suyễn gây tử vong đã cho thấy biểu hiện GRbeta tăng lên, mặc dù không chắc chắn liệu điều này là do điều trị Glucocorticoids hay nếu GRbeta gây hen suyễn nặng [19].
Biểu hiện GRbeta được tăng cường bởi các siêu kháng nguyên của vi khuẩn [20] có thể giải thích cho tính chất kháng Glucocorticoids tương đối của các đợt cấp hen suyễn. Sự khúc xạ này cũng được nhìn thấy trong các đợt kịch phát do virus gây ra [21,22] trong đó cơ chế có thể liên quan đến việc ức chế liên kết DNA GR [23].
Thay đổi biểu hiện cytokine – Các tế bào đơn nhân máu ngoại vi (PBMC), đặc biệt là tế bào lympho T CD4 + và bạch cầu đơn nhân, và các tế bào cấu trúc đường thở thể hiện phản ứng Glucocorticoids khiếm khuyết trong hen suyễn kháng Glucocorticoids Các tế bào đường thở từ bệnh nhân nhạy cảm với Glucocorticoids so với hen suyễn kháng Glucocorticoids có các mô hình biểu hiện gen cytokine khác nhau và đáp ứng riêng biệt với liệu pháp Glucocorticoids
●IL-2 và IL-4 – Sự thay đổi trong môi trường cytokine có thể ảnh hưởng mạnh mẽ đến khả năng đáp ứng với Glucocorticoids Ví dụ, số lượng tế bào rửa phế quản phế nang (BAL) biểu hiện RNA thông tin IL-2 và IL-4 cao hơn ở bệnh nhân hen kháng Glucocorticoids so với bệnh nhân nhạy cảm với Glucocorticoids [24]. PBMC được thu thập từ các đối tượng bình thường tiếp xúc với sự kết hợp của IL-2 và IL-4 tái tổ hợp chứng minh khả năng kháng Glucocorticoids phụ thuộc liều [25].
IL-2 và IL-4 kích hoạt một kinase cụ thể (p38 mitogen activated protein kinase [MAPK]) có biểu hiện được tăng cường trong hen suyễn kháng Glucocorticoids Các chất ức chế p38 MAPK có thể khôi phục độ nhạy Glucocorticoids trong các tế bào máu ngoại vi, đại thực bào BAL và tế bào cơ trơn đường thở từ bệnh nhân hen suyễn nặng [26,27].
●IL-10 – Tổng hợp IL-10 bị thiếu hụt đường thở của bệnh nhân hen suyễn so với đối chứng, và tính đa hình của gen IL-10, dẫn đến suy giảm biểu hiện của IL-10, có liên quan đến kiểu hình bệnh nặng hơn [28]. Tế bào lympho T CD4 + từ bệnh nhân hen kháng Glucocorticoids có sự thiếu hụt rõ rệt về khả năng tổng hợp IL-10 sau khi kích thích in vitro với sự hiện diện của dexamethasone với mức IL-10 được phục hồi bằng cách điều trị vitamin D3 của các tế bào từ cả người lớn và trẻ em [29,30].
●Cấu hình tế bào T và cytokine bổ thể trong hen suyễn kháng glucocorticoid – Một số tập hợp con bổ thể của bệnh nhân hen suyễn kháng Glucocorticoids đã được đặc trưng dựa trên phản ứng cytokine hoặc tế bào T. Một trong những tập hợp con này đáng chú ý là nồng độ cytokine Th17 tăng cao, chẳng hạn như IL-17 [31,32], không bị giảm bởi glucocorticoids và có thể gây ra sự không nhạy cảm glucocorticoid ở động vật và tế bào biểu mô đường thở của con người [33]. Tuy nhiên, vitamin D3 có thể làm giảm sản xuất IL-17 trong các mô hình nuôi cấy tế bào, giảm viêm và tăng cường độ nhạy cảm với steroid [34]. Ý nghĩa lâm sàng của những phát hiện này chưa được xác định.
Một cytokine không nhạy cảm với glucocorticoid mới khác, IL-33, cũng có liên quan đến việc tu sửa đường thở ở trẻ em bị hen suyễn kháng trị điều trị nặng [35]. Một thử nghiệm lâm sàng về chất ức chế IL-33 và nghiên cứu cơ bản về các con đường kích hoạt IL-33 cho thấy tiện ích đặc biệt của việc nhắm mục tiêu con đường này ở những bệnh nhân hen suyễn không phải T2 kháng Glucocorticoids nặng [36-39].
Một mô hình cytokine thường thấy khác là hoạt động gamma interferon tăng cao. Giảm đáp ứng Th2 và IL-17 và tăng cường biểu hiện interferon (IFN)-gamma đã được báo cáo trong BAL của những người bị hen suyễn kháng Glucocorticoids [40] cũng như tăng biểu hiện của các gen kích thích IFN (ISG) trong các bàn chải biểu mô [41]. Ảnh hưởng của hoạt hóa liên quan đến IFN-gamma đối với tăng đáp ứng đường thở được điều chỉnh bởi CCR5 [42].
Trong một đoàn hệ, nồng độ IL-6 trong huyết tương tăng cao có liên quan đến chức năng phổi kém hơn và đợt cấp thường xuyên hơn ở cả đối tượng béo phì và không béo phì [43]. Kích hoạt IL-6 trên các tế bào biểu mô thông qua tín hiệu chuyển đổi dẫn đến một chương trình phiên mã liên quan đến các đợt cấp thường xuyên, tăng bạch cầu ái toan trong máu và thâm nhiễm dưới niêm mạc của tế bào T và đại thực bào trong trường hợp không có viêm loại 2 [44].
Cuối cùng, giảm số lượng BAL Treg và các tế bào T bất biến liên quan đến niêm mạc (MAIT) được tìm thấy trong bệnh hen suyễn nặng [45].
Những nghiên cứu này và các nghiên cứu khác nhấn mạnh tầm quan trọng của việc xác định khoang đường thở đang được nghiên cứu trong bệnh hen suyễn nặng. Phân tích trình tự RNA tế bào đơn của các tế bào miễn dịch trong BAL và/hoặc sinh thiết từ những bệnh nhân này sẽ cung cấp cái nhìn sâu sắc hơn về sự đóng góp của các con đường và phân nhóm tế bào T này đối với bệnh hen suyễn không nhạy cảm với Glucocorticoids
GR liên kết với các yếu tố đáp ứng Glucocorticoids – Các nghiên cứu ban đầu chỉ ra rằng GR được kích hoạt trong các tế bào máu ngoại vi của bệnh nhân hen suyễn không nhạy cảm với Glucocorticoids ít có khả năng liên kết với DNA hơn các tế bào từ bệnh nhân hen suyễn nhạy cảm với Glucocorticoids và các đối tượng kiểm soát không dị ứng (hình 3) [46]. Không chắc rằng khiếm khuyết này nằm ở mức độ đa hình GR, và có thể phản ánh sự khác biệt trong các sửa đổi sau dịch mã GR và liên kết với các đồng yếu tố và nhiễm sắc thể
[47]
Tương tác với các nucleoprotein và biểu sinh khác – Tương tác của phức hợp phối tử GR hạt nhân với các nucleoprotein khác điều chỉnh hoạt động của Glucocorticoids và có thể chịu trách nhiệm cho các bất thường liên kết DNA được lưu ý ở trên. Trong một nghiên cứu, sự tương tác giữa thụ thể Glucocorticoids và protein kích hoạt yếu tố phiên mã tiền viêm (AP)-1 đã giảm đáng kể ở những bệnh nhân kháng GC, mặc dù tương tác với NF-kappaB không bị ảnh hưởng [48]. Sự gia tăng nồng độ cơ bản của liên kết DNA AP-1 cũng được phát hiện trong nhân từ bệnh nhân hen suyễn kháng Glucocorticoids [9]. Ngoài ra, một phân tích tin sinh học của các mạng lưới điều tiết từ các tế bào từ bệnh nhân hen suyễn là những người đáp ứng tốt hoặc kém với ICS, đã xác định AP-1 là gen trung tâm chính cho phản ứng Glucocorticoids kém [49].
Những thay đổi biểu sinh cũng xuất hiện để góp phần vào độ nhạy Glucocorticoids Giảm hoạt động HDAC và tăng acetyl hóa histone đã được báo cáo trong sinh thiết phế quản của trẻ em bị hen suyễn kháng Glucocorticoids nặng [50] và trong các tế bào máu ngoại vi của người lớn bị ảnh hưởng [51]. Sự giảm hoạt động HDAC này có thể là kết quả của việc tăng IL-17 vì IL-17 làm giảm chức năng Glucocorticoids trong các tế bào biểu mô chính của con người bằng cách giảm HDAC [33]. Sự khác biệt trong cấu hình methyl hóa DNA trong cả tế bào cơ trơn đường thở và tế bào biểu mô đường thở cũng đã được báo cáo là thích mức độ nghiêm trọng của bệnh hen suyễn bằng cách sử dụng phân tích mạng lưới đồng biểu hiện gen có trọng số [52,53].
Phân tích locus tính trạng định lượng biểu hiện (eQTL) đã được thực hiện trong các tế bào biểu mô và BAL của bệnh nhân hen nặng để khám phá ảnh hưởng di truyền đến biểu hiện gen [54,55]. Nhiều eQTL trong số này nằm trong các yếu tố điều hòa của các gen được làm giàu trong các phản ứng miễn dịch tế bào lympho Th2 và IL-33 và MUC5AC, đặc biệt là trong các tế bào biểu mô đường thở [56,57]. Điều thú vị là, IL-13 đặt lại methylome DNA trong các tế bào biểu mô đường thở của con người để điều chỉnh các con đường liên quan đến mức độ nghiêm trọng của bệnh hen suyễn [52].
Một nghiên cứu nhỏ xem xét hồ sơ phiên mã máu ngoại vi của 13 trẻ em bị hen suyễn kháng Glucocorticoids đã xác định các gen như thụ thể mồ côi liên quan đến RAR alpha (RORA) được gọi là gen hen suyễn bởi các nghiên cứu liên kết rộng bộ gen [58]. Nghiên cứu này cũng nhấn mạnh tầm quan trọng của việc giảm tín hiệu GR và tăng hoạt động MAPK và Jun N-terminal kinase (JNK) ở những trẻ bị hen suyễn kháng Glucocorticoids Giảm biểu hiện GR cùng với sự chuyển vị hạt nhân bị suy giảm có liên quan đến suy giảm đáp ứng Glucocorticoids ở cơ trơn đường thở [59] và bạch cầu đơn nhân máu ngoại vi từ bệnh nhân hen suyễn kháng Glucocorticoids [60]. Trong các tế bào máu, điều này có liên quan đến việc giảm acetyl hóa histone tại chất xúc tiến MAPK phosphatase-1 (MKP-1) và cảm ứng MKP-1 bởi dexamethasone [60]. Điều này đến lượt nó có thể dẫn đến giảm khả năng làm giảm hoạt động phospho-p38 MAPK do mitogen gây ra đã được báo cáo trong bạch cầu đơn nhân CD14 + máu ngoại vi, nhưng không phải tế bào lympho CD4 + hoặc CD8 + T, từ bệnh hen suyễn kháng Glucocorticoids [61].
Phân tích hồ sơ phiên mã trong các tế bào biểu mô phế quản và bàn chải cho thấy một nhóm bệnh nhân có nồng độ bạch cầu ái toan mô và cytokine Th2 cao, những người cũng biểu hiện mức độ cao của các gen nhạy cảm với steroid mặc dù được điều trị bằng Glucocorticoids hít và uống liều cao [62]. Các con đường cụ thể liên quan đến tái tạo đường thở như ma trận metalloprotease 10 (MMP10) và yếu tố tăng trưởng tế bào gan (MET) cung cấp các mục tiêu tiềm năng để can thiệp và kiểm soát tăng đáp ứng đường thở, điều này rất quan trọng về mặt lâm sàng [63]. Trong SARP, bệnh nhân hen suyễn bị viêm Th2 cao liên tục lớn tuổi hơn và mắc bệnh nặng hơn. Trọng lượng cơ thể có tác động lớn đến biểu hiện dấu ấn sinh học máu ở những đối tượng này [64].
Mức độ stress oxy hóa và nitrosative cao ở những bệnh nhân hen suyễn không nhạy cảm với Glucocorticoids và stress oxy hóa đã được chứng minh là làm giảm sự chuyển vị GR trong các nguyên bào sợi đường thở chính của con người [65]. Tác dụng này của stress oxy hóa có thể quan trọng ở những người hen suyễn hút thuốc vì những bệnh nhân này không đáp ứng tốt với Glucocorticoids hít hoặc uống liều cao [66].
Nhiễm virus và vi khuẩn – Vai trò của nhiễm virus và vi khuẩn trong việc điều chỉnh khả năng đáp ứng Glucocorticoids ngày càng trở nên rõ ràng. Cả rhinovirus và virus hợp bào hô hấp đều có thể gây ra một mức độ không nhạy cảm Glucocorticoids trong các tế bào biểu mô phế quản nguyên phát sau khi kích hoạt các con đường tín hiệu tiền viêm [67].
Hệ vi sinh vật đường thở ở bệnh nhân hen suyễn nặng khác với vi khuẩn thấy ở những bệnh nhân mắc bệnh nhẹ hơn và có thể là một đóng góp bổ sung cho những bất thường về độ nhạy Glucocorticoids [68]. Trong một nghiên cứu về RNA vi khuẩn trong bàn chải phế quản, các mẫu từ bệnh nhân hen suyễn kháng Glucocorticoids đã được làm giàu đáng kể trong Actinobacteria và một thành viên chi Klebsiella mặc dù dysbiosis cũng liên quan đến các kiểu hình phụ khác nhau của hen suyễn kháng Glucocorticoids Do đó, những bệnh nhân có điểm số Bảng câu hỏi kiểm soát hen suyễn (ACQ) kém hơn và giá trị bạch cầu toàn phần đờm cao hơn có ưu thế hơn của Proteobacteria, trong khi những người có chỉ số khối cơ thể (BMI) cao có liên quan đến mức độ Bacteroidetes/Firmicutes cao hơn.
Ngoài ra, sự thanh thải vi khuẩn từ đường thở của bệnh nhân hen suyễn kháng Glucocorticoids nặng có thể bị lỗi. Các đại thực bào có nguồn gốc từ bạch cầu đơn nhân từ bệnh nhân hen suyễn kháng Glucocorticoids ít có khả năng thực bào Haemophilus influenzae và Staphylococcus aureus hơn so với các đại thực bào hen suyễn không nặng [69].
Điều quan trọng, ảnh hưởng của hệ vi sinh vật đường thở trong đáp ứng glucocorticoid trong hen suyễn cũng đã được báo cáo [70]. Trong một nghiên cứu so sánh vi khuẩn trong các mẫu rửa phế quản phế nang từ các đối tượng bị hen suyễn kháng Glucocorticoids và nhạy cảm với GC, sự mở rộng của vi khuẩn gram âm cụ thể bao gồm Haemophilus parainfluenzae, gây kháng Glucocorticoids thông qua kích hoạt PAPK p38 đã được ghi nhận ở một nhóm nhỏ các đối tượng bị hen suyễn kháng GC, nhưng không phải ở những đối tượng bị hen suyễn nhạy cảm với Glucocorticoids Tuy nhiên, ức chế biến đổi yếu tố tăng trưởng-beta liên quan đến kinase-1 (TAK1), nhưng không phải p38 MAPK, đã khôi phục độ nhạy cảm của tế bào với Glucocorticoids
Phân cụm phân cấp không thiên vị của các gen biểu hiện khác biệt trong đờm của bệnh nhân hen nặng và trung bình đã xác định ba cụm liên quan đến phiên mã (TAC). TAC1 được đặc trưng bởi các thụ thể IL33R, CCR3 và TSLPR và làm giàu cao nhất chữ ký Th2high; TAC2 được đặc trưng bởi IFN và các gen liên quan đến viêm; và TAC3 được đặc trưng bởi các gen chuyển hóa và chức năng ty thể bình thường [71]. Kích hoạt viêm trong TAC2 có liên quan đến bạch cầu trung tính đờm, mức độ nghiêm trọng của hen suyễn và với nồng độ protein IL-1beta đờm cao [72]. Sự hiện diện của bạch cầu trung tính và kích hoạt viêm cho thấy sự hiện diện tiềm ẩn của nhiễm trùng cận lâm sàng hoặc rối loạn vi khuẩn ở những bệnh nhân này [73]. Điều thú vị là kháng sinh nhóm macrolid azithromycin được dùng trong 48 tuần làm giảm đợt cấp và cải thiện chất lượng cuộc sống hen suyễn và có thể là một liệu pháp hữu ích cho những bệnh nhân này [74].
Phân tích dữ liệu tôpô của hen suyễn, đờm, proteomics và transcriptomics cho thấy 10 phân ngành của kiểu hình hen suyễn và làm nổi bật ba nhóm riêng biệt của hen suyễn bạch cầu ái toan và bạch cầu trung tính với protein, gen và đặc điểm lâm sàng riêng biệt.
ĐẶC ĐIỂM LÂM SÀNG
Bệnh nhân hen suyễn kháng glucocorticoid (GC) được báo cáo lần đầu tiên vào năm 1967 [75]. Những bệnh nhân này thường bị hen suyễn nặng, nhưng chức năng glucocorticoid ngoài phổi phần lớn là bình thường.
Hen suyễn – Bệnh nhân hen suyễn kháng Glucocorticoids có kiểu hình hen suyễn nặng (bảng 2) [4] và cần glucocorticoids dạng hít liều cao và đôi khi sử dụng glucocorticoid đường uống mãn tính.
Trong cả hai chương trình nghiên cứu hen suyễn nặng (SARP) và BIOmarkers không thiên vị trong PREDiction kết quả bệnh hô hấp (U-BIOPRED), ít nhất 30 phần trăm bệnh nhân hen suyễn nặng cần sử dụng Glucocorticoids uống thường xuyên để duy trì kiểm soát hen suyễn [76]. Những bệnh nhân này dường như tương đối, thay vì tuyệt đối, không nhạy cảm với Glucocorticoids dựa trên sự hiện diện của đáp ứng với liều glucocorticoid toàn thân cao hơn (tức là triamcinolone 120 mg, tiêm bắp) [77]. Các tính năng của hen suyễn nặng nói chung được mô tả riêng.
Trong số những bệnh nhân cần glucocorticoid dạng hít liều cao hoặc glucocorticoid đường uống mãn tính để duy trì kiểm soát hen suyễn, khoảng 50% bị hạn chế luồng khí dai dẳng và 69% bị tăng bạch cầu ái toan đờm (được định nghĩa là ≥2% bạch cầu ái toan) [76,78]. Một nhóm nhỏ bệnh nhân sử dụng Glucocorticoids đường uống thường xuyên bị hen suyễn khởi phát muộn, béo phì và giảm thể tích thở ra bắt buộc vừa phải trong một giây (FEV1). Một loạt trường hợp gồm 58 đối tượng hen suyễn kháng lâm sàng với liệu pháp prednisolone đã mô tả thời gian hen suyễn dài hơn, chức năng phổi buổi sáng kém hơn và mức độ phản ứng phế quản cao hơn so với bệnh nhân hen suyễn nhạy cảm với Glucocorticoids [79].
Phân cụm trên các đặc điểm lâm sàng của bệnh nhân hen nặng đã tiết lộ các tập hợp con của bệnh nhân hen nặng nhưng không có nhóm cụ thể nào liên quan đến hen suyễn không nhạy cảm với Glucocorticoids hoặc các cơ chế điều khiển chính được xác định [80,81]. Khả năng đáp ứng Glucocorticoids có thể thay đổi theo thời gian ở một cá nhân nhất định tùy thuộc vào các yếu tố như hút thuốc lá, nhiễm virus và tiếp xúc với chất gây dị ứng. Một phần bệnh nhân có vẻ không nhạy cảm với Glucocorticoids đã được phát hiện là không tuân thủ liệu pháp Glucocorticoids đường uống [82].
Phản ứng glucocorticoid ngoài phổi – Những bất thường liên quan đến kháng Glucocorticoids có thể được gợi ra ở da nhưng có xu hướng không đáng kể ở các vị trí ngoài phổi khác (ví dụ:, tuyến thượng thận, xương). Ví dụ, đáp ứng thuốc co mạch da với beclomethasone dipropionate giảm đáng kể ở bệnh nhân hen suyễn kháng Glucocorticoids [83]. Mô hình giảm độ nhạy cảm ở phổi và chần da, nhưng không phải ở các vị trí ngoài phổi khác cho thấy đây là một khiếm khuyết trong tác dụng chống viêm của GC, nhưng không phải ở tác dụng trao đổi chất hoặc nội tiết. Ngoài ra, những bệnh nhân này vẫn phát triển các triệu chứng Cushingoid.
Trục hạ đồi-tuyến yên-thượng thận có vẻ bình thường ở những bệnh nhân hen suyễn kháng GC, được phản ánh bởi nồng độ cortisol tự do trong nước tiểu và hormone vỏ thượng thận huyết tương (ACTH). Các phép đo cortisol và đáp ứng ức chế dexamethasone là bình thường.
Glucocorticoids gây ra những thay đổi tương tự trong chuyển hóa xương ở những bệnh nhân nhạy cảm với Glucocorticoids và kháng Glucocorticoids Một nghiên cứu đã so sánh tác dụng của năm ngày điều trị với prednisolone hàng ngày khi đánh dấu doanh thu xương ở sáu người nhạy cảm với Glucocorticoids và sáu bệnh nhân hen suyễn kháng Glucocorticoids [84]. Không có sự khác biệt đáng kể trước hoặc sau khi điều trị được quan sát thấy giữa hai nhóm trong osteocalcin huyết thanh, phosphatase axit kháng tartrate và phosphatase kiềm, hoặc deoxypyridinoline tự do trong nước tiểu.
Trước khi chẩn đoán hen suyễn kháng Glucocorticoids được thực hiện, một số thực thể khác trong chẩn đoán phân biệt hen suyễn nặng phải được loại trừ và bệnh nhân phải được đánh giá để tuân thủ điều trị [82,85].
ĐÁNH GIÁ
Bệnh nhân hen suyễn nặng cần glucocorticoid đường uống (GC) để kiểm soát hen suyễn hoặc hen suyễn vẫn kiểm soát kém mặc dù Glucocorticoids đường uống cần được đánh giá theo hướng dẫn về hen suyễn nặng [4,86] để loại trừ các chẩn đoán thay thế, bệnh đi kèm, tuân thủ và các vấn đề gây nhiễu có thể làm trầm trọng thêm bệnh hen suyễn. Thuật ngữ hen suyễn kháng Glucocorticoids đề cập đến bệnh nhân ở cuối đáp ứng kém hơn của phổ nhạy cảm GC, nhưng không phải là chẩn đoán thực tế.
Phần lớn bệnh nhân đáp ứng các tiêu chí về hen suyễn nặng tương đối không nhạy cảm với GC, thay vì kháng Glucocorticoids hoàn toàn. Vì kháng Glucocorticoids hầu như luôn luôn tương đối, và vì chỉ định như vậy không ảnh hưởng rõ ràng đến phương pháp điều trị, xét nghiệm cụ thể để thiết lập không nhạy cảm Glucocorticoids là không cần thiết.
Đối với những bệnh nhân hiếm gặp nghi ngờ kháng Glucocorticoids thực sự trên cơ sở không có các đặc điểm Cushingoid mặc dù Glucocorticoids đường uống đang diễn ra, xét nghiệm trong phòng thí nghiệm có thể hữu ích trong việc xác định xem bệnh nhân không tuân thủ hay kháng Glucocorticoids Ngoài ra, đánh giá đáp ứng với triamcinolone tiêm bắp đôi khi được sử dụng để xác định xem việc không tuân thủ có góp phần vào việc thiếu đáp ứng hay không.
Thử nghiệm trong phòng thí nghiệm – Xét nghiệm cụ thể trong phòng thí nghiệm về kháng glucocorticoid phần lớn là một công cụ nghiên cứu và kháng Glucocorticoids hoàn toàn là rất hiếm.
●Đối với những bệnh nhân không có đáp ứng với hai tuần Glucocorticoids đường uống (ví dụ: prednisone 40 mg/ngày), một cách để đánh giá sự không tuân thủ là kiểm tra nồng độ prednisolone trong huyết thanh hoặc cortisol huyết thanh buổi sáng, nhưng điều này hiếm khi cần thiết.
●Nghiên cứu cho thấy rằng kháng Glucocorticoids trong hen suyễn không thể được giải thích bằng cơ chế kém hấp thu hoặc dược động học, vì vậy việc đánh giá động học hấp thụ và thanh thải dường như không hữu ích.
●Kháng Glucocorticoids gia đình do đột biến sai của miền liên kết hormone thụ thể glucocorticoid (GR) gây ra sự vô cảm toàn cầu với hành động Glucocorticoids và dẫn đến hyperandrogenism, nhưng không liên quan đến kháng Glucocorticoids trong hen suyễn [10,87]. Vì vậy, chúng tôi không kiểm tra sự bất thường này.
●Đánh giá bạch cầu ái toan đờm hoặc oxit nitric thở ra có thể giúp dự đoán bệnh nhân nào sẽ đáp ứng với liều Glucocorticoids tăng, mặc dù dữ liệu mâu thuẫn [85]. Ví dụ, một phần oxit nitric thở ra (FEKHÔNG) >50 ppb gợi ý viêm đường thở đáp ứng GC, trong khi FEKHÔNG <25 ppb ngụ ý không có viêm đường thở bạch cầu ái toan và khả năng đáp ứng Glucocorticoids thấp.
Ý NGHĨA ĐỐI VỚI ĐIỀU TRỊ
Việc quản lý bệnh nhân hen suyễn kháng glucocorticoid (GC) trước đây đã đưa ra những thách thức độc đáo vì có rất ít các lựa chọn thay thế hiệu quả và dung nạp tốt cho Glucocorticoids nhưng sự ra đời của các liệu pháp sinh học mới nhắm vào hen suyễn cao Th2 đã được chứng minh là có hiệu quả ở nhiều đối tượng [88]. Các chiến lược điều trị bao gồm tránh các tác nhân gây hen suyễn, sử dụng liều cao hơn và thời gian Glucocorticoids toàn thân dài hơn, và tối ưu hóa các loại thuốc không phải Glucocorticoids (ví dụ: thuốc chủ vận beta adrenergic, thuốc antileukotriene, thuốc đối kháng muscarinic, omalizumab, mepolizumab, benralizumab, reslizumab, dupilumab) và các phương pháp không dùng thuốc.
Glucocorticoids đường uống và đường tiêm – Bởi vì đề kháng với Glucocorticoids hít vào và toàn thân có xu hướng tương đối hơn là tuyệt đối, bệnh nhân có thể đáp ứng với Glucocorticoids toàn thân khi dùng liều cao hơn hoặc trong thời gian dài hơn so với yêu cầu của các bệnh nhân hen suyễn khác [4]. Mặc dù Glucocorticoids toàn thân vẫn là phương pháp điều trị được lựa chọn cho các đợt cấp hen suyễn, nhưng cần nỗ lực hết sức để tránh sử dụng lâu dài Glucocorticoids toàn thân để kiểm soát hen suyễn [89].
Đối với những bệnh nhân dường như không đáp ứng với Glucocorticoids dạng hít liều cao hoặc Glucocorticoids đường uống, một thử nghiệm điều trị triamcinolone có thể được dùng 120 mg, tiêm bắp, dưới dạng liều duy nhất [77]. Các nghiên cứu ở người lớn và trẻ em cho thấy phản ứng khác nhau với 20% cho thấy cải thiện 10% chức năng phổi nhưng cho thấy bệnh lý không đáp ứng [90]. Điều quan trọng, dường như có một sự khác biệt sắc tộc trong phần oxit nitric thở ra (FEKHÔNG) và đáp ứng đợt cấp với triamcinolone, ít rõ ràng hơn ở trẻ em Da đen so với trẻ em Da trắng [91]. Cơ chế cho sự khác biệt này là không rõ.
Mặc dù các cơ chế gây không nhạy cảm với Glucocorticoids không đồng nhất, tình trạng viêm có thể góp phần làm thiếu đáp ứng với Glucocorticoids thông qua việc tăng protein kích hoạt yếu tố phiên mã tiền viêm (AP)-1 và nồng độ interleukin (IL)-2 và IL-4 tăng cao. Nếu giả thuyết này là chính xác, việc sử dụng Glucocorticoids sớm có thể ức chế viêm và duy trì độ nhạy Glucocorticoids [92]. Ngoài ra, một đợt Glucocorticoids toàn thân có thể làm giảm viêm đường thở đủ để bệnh nhân trở nên đáp ứng với Glucocorticoids hít vào.
Glucocorticoids dạng hít – Bệnh nhân hen suyễn nặng tương đối kháng trị với Glucocorticoids hít và cần Glucocorticoids hít liều cao để duy trì kiểm soát hen suyễn. Khi hen suyễn không được kiểm soát tốt trên Glucocorticoids hít liều cao (ví dụ:, khoảng 1000 mcg mỗi ngày), nhưng dường như đáp ứng GC, chúng tôi xem xét tăng thêm liều hoặc sử dụng Glucocorticoids hít với kích thước hạt nhỏ hơn. Bằng chứng cho việc tăng liều Glucocorticoids hít trên 1000 mcg mỗi ngày còn hạn chế và không phải tất cả bệnh nhân sẽ cải thiện với liều Glucocorticoids dạng hít cao hơn.
Một số nghiên cứu đã chỉ ra rằng độ nhạy Glucocorticoids có thể thay đổi theo thời gian, do đó, thận trọng về mặt lâm sàng khi tiến hành thử nghiệm Glucocorticoids dạng hít liều cao hơn đều đặn ngay cả khi chúng không hiệu quả khi thử trước đó [93]. Tại một số điểm, đánh giá tăng bạch cầu ái toan đường thở (ví dụ:, bạch cầu ái toan đờm, tăng FEKHÔNG) có thể trở thành một công cụ hữu ích để đánh giá liệu bệnh nhân có thể đáp ứng với liều Glucocorticoids hít vào cao hơn hay không, mặc dù cần nghiên cứu thêm để xác định các dấu ấn và thông số sinh học chính xác [85,94,95].
Các tác nhân không glucocorticoid – Bệnh nhân kháng Glucocorticoids tương đối có thể đáp ứng tốt hơn với các phương pháp điều trị hen suyễn không phải Glucocorticoids so với GC, tùy thuộc vào kiểu hình hen suyễn của họ. Các tác nhân không glucocorticoid bao gồm chất chủ vận beta tác dụng kéo dài, thuốc đối kháng muscarinic tác dụng kéo dài, thuốc điều chỉnh leukotriene, liệu pháp chống immunoglobulin E (omalizumab), liệu pháp chống interleukin-5 (chống IL-5) (mepolizumab, reslizumab, benralizumab) và liệu pháp chống IL-4/13 (dupilumab).
Liệu pháp miễn dịch dị nguyên đã không chứng minh được hiệu quả ở những bệnh nhân này và có các vấn đề tác dụng phụ đáng kể [96].
Nghiên cứu để xác định kiểu hình ở những bệnh nhân hen suyễn nặng có thể giúp hướng dẫn lựa chọn các thuốc thích hợp.
Quản lý phi dược lý – Quản lý không dùng thuốc đúng cách là rất quan trọng ở những người kháng Glucocorticoids Cần theo dõi chặt chẽ và giao tiếp thường xuyên giữa bệnh nhân và bác sĩ lâm sàng.
●Cần xác định các chất kết tủa co thắt phế quản, và cần đưa ra các khuyến cáo cụ thể về tránh kích hoạt (bảng 3). Đối với những bệnh nhân tiếp tục hút thuốc lá, cần nỗ lực hết sức để đạt được cai thuốc lá.
●Bệnh nhân cần được giáo dục về bản chất bệnh của họ, và kỹ thuật hít đúng nên được củng cố định kỳ.
●Tạo hình nhiệt phế quản liên quan đến việc áp dụng nhiệt có mục tiêu (thông qua sóng tần số vô tuyến) vào đường thở và có thể có lợi ở người lớn được chọn bị hen suyễn nặng không được kiểm soát tốt bằng Glucocorticoids hít và chất chủ vận beta tác dụng kéo dài.
ĐỊNH HƯỚNG TƯƠNG LAI
Nghiên cứu hiện tại tập trung vào việc xác định các tác nhân điều hòa miễn dịch không glucocorticoid (GC) nhắm vào các con đường viêm trong hen suyễn và xác định bệnh nhân nào có khả năng đáp ứng với các liệu pháp cụ thể nhất.
●Liệu pháp điều tra – Các loại thuốc mới đang được phát triển để nhắm vào các con đường khác của viêm hen suyễn [97], chẳng hạn như interleukin và thụ thể của chúng, phân tử tương đồng thụ thể chemokine biểu hiện trên tế bào loại 2 trợ giúp T (CRTh2) và cả thụ thể chemokine, chẳng hạn như thụ thể chemokine C-C, CCR3 [97].
Một dòng điều tra khác là xác định các tác nhân hoạt động một mình hoặc kết hợp với glucocorticoids để vượt qua tình trạng kháng GC, và do đó thiết lập lại các cơ chế chống viêm thiết yếu. Ví dụ bao gồm các tác nhân khôi phục hoạt động histone deacetylase (HDAC) hoặc các tác nhân ức chế phosphoryl hóa thụ thể glucocorticoid (GR) thông qua ức chế protein kinase hoạt hóa p38 mitogen (p38 MAPK) hoặc các kinase khác [98].
Calcitriol, dạng hoạt động của vitamin D (1alpha, 25-dihydroxyvitamin D3), ảnh hưởng đến sản xuất IL-10 và có thể đóng một vai trò trong độ nhạy Glucocorticoids trong bệnh hen suyễn [29,99]. Calcitriol phục hồi tổng hợp IL-10 bị suy yếu quan sát thấy ở bệnh nhân hen suyễn kháng GC, cả in vitro và sau khi uống trong một tuần [29]. Trẻ em bị hen suyễn kháng Glucocorticoids đã giảm nồng độ vitamin D trong huyết thanh, và điều này tương quan với thể tích thở ra bắt buộc trong một giây (FEV1) phần trăm dự đoán, điểm Kiểm tra kiểm soát hen suyễn (xét nghiệm ACT) và khả năng đảo ngược thuốc giãn phế quản, cũng như tương quan nghịch với đợt kịch phát và sử dụng Glucocorticoids dạng hít [100].
Các tác nhân cụ thể cải thiện bệnh hen suyễn bằng cách nhắm mục tiêu vào các cơ chế hen suyễn bạch cầu trung tính chưa được xác định [101].
●Sử dụng các dấu ấn sinh học để hướng dẫn điều trị – Hen suyễn là một hội chứng có nhiều kiểu hình hoặc endotype tiềm ẩn có thể giúp xác định phác đồ điều trị hiệu quả nhất phù hợp với từng bệnh nhân; Do đó, cần phải phân tầng bệnh nhân cho phù hợp [102]. Một số nhóm lớn như Chương trình Nghiên cứu Hen suyễn Nặng (SARP) và Dấu ấn sinh học không thiên vị trong PREDiction kết quả bệnh hô hấp (U-BIOPRED), cũng như các trung tâm riêng lẻ, đã là công cụ xác định các phân nhóm hen suyễn và hen suyễn nặng [103]. Các phân nhóm này bao gồm, ví dụ, tế bào lympho trợ giúp T (Th2), nhóm cao và nhóm thấp Th2 [104]. Hen suyễn cao Th2 có tương quan nghịch với sự hiện diện của các nhóm cao IL-17/Th17 cao [31,32] và IL-6 trans-signaling (IL6TS) [44] và một nhóm có biểu hiện cao của các gen kích thích IFN (ISGs) [41] trong trường hợp không có nhiễm virus. Ngoài ra còn có một nhóm người hen suyễn béo phì mắc bệnh nặng [105]. Hướng dẫn của Hiệp hội Lồng ngực Hoa Kỳ/Hiệp hội Hô hấp Châu Âu (ATS/ERS) nhấn mạnh sự cần thiết phải hiểu rõ hơn về bệnh hen suyễn nặng, phân tầng bệnh và xác định hiệu quả điều trị [4].
Một số nghiên cứu đã đánh giá hiệu quả của một số dấu ấn sinh học để hướng dẫn lựa chọn liệu pháp điều trị hen suyễn. Bệnh nhân không được kiểm soát tốt mặc dù Glucocorticoids đường hít hoặc uống liều cao và có biểu hiện bạch cầu ái toan trong máu và đờm cao và nồng độ FE caoKHÔNG có thể đáp ứng tốt hơn với các liệu pháp chống IL-5 hoặc omalizumab liên quan đến tần suất đợt kịch phát và sử dụng Glucocorticoids đường uống [106-109].
Các phép đo các chất chuyển hóa thở ra (mũi điện tử) và eicosanoids trong nước tiểu có thể giúp mô tả đặc điểm viêm của bệnh nhân hen suyễn nặng và phân biệt những chất có thể đáp ứng với liệu pháp chống Th2 hoặc không Th2 [110,111].
TÀI LIỆU THAM KHẢO
- Holguin F, Cardet JC, Chung KF, et al. Management of severe asthma: a European Respiratory Society/American Thoracic Society guideline. Eur Respir J 2020; 55.
- Mensah GA, Kiley JP, Gibbons GH. Generating evidence to inform an update of asthma clinical practice guidelines: Perspectives from the National Heart, Lung, and Blood Institute. J Allergy Clin Immunol 2018; 142:744.
- Global Initiative for Asthma (GINA). Global Strategy for Asthma Management and Prevention. www.ginasthma.org (Accessed on August 10, 2022).
- Chung KF, Wenzel SE, Brozek JL, et al. International ERS/ATS guidelines on definition, evaluation and treatment of severe asthma. Eur Respir J 2014; 43:343.
- Adcock IM, Gilbey T, Gelder CM, et al. Glucocorticoid receptor localization in normal and asthmatic lung. Am J Respir Crit Care Med 1996; 154:771.
- Adcock IM, Mumby S. Glucocorticoids. Handb Exp Pharmacol 2017; 237:171.
- Surjit M, Ganti KP, Mukherji A, et al. Widespread negative response elements mediate direct repression by agonist-liganded glucocorticoid receptor. Cell 2011; 145:224.
- Saraiva M, Vieira P, O’Garra A. Biology and therapeutic potential of interleukin-10. J Exp Med 2020; 217.
- Biddie SC, John S, Sabo PJ, et al. Transcription factor AP1 potentiates chromatin accessibility and glucocorticoid receptor binding. Mol Cell 2011; 43:145.
- Ito K, Barnes PJ, Adcock IM. Glucocorticoid receptor recruitment of histone deacetylase 2 inhibits interleukin-1beta-induced histone H4 acetylation on lysines 8 and 12. Mol Cell Biol 2000; 20:6891.
- Galliher-Beckley AJ, Williams JG, Cidlowski JA. Ligand-independent phosphorylation of the glucocorticoid receptor integrates cellular stress pathways with nuclear receptor signaling. Mol Cell Biol 2011; 31:4663.
- Wan YI, Shrine NR, Soler Artigas M, et al. Genome-wide association study to identify genetic determinants of severe asthma. Thorax 2012; 67:762.
- Tantisira KG, Lasky-Su J, Harada M, et al. Genomewide association between GLCCI1 and response to glucocorticoid therapy in asthma. N Engl J Med 2011; 365:1173.
- Zhao F, Zhou G, Ouyang H, et al. Association of the glucocorticoid receptor D641V variant with steroid-resistant asthma: a case-control study. Pharmacogenet Genomics 2015; 25:289.
- Zein J, Gaston B, Bazeley P, et al. HSD3B1 genotype identifies glucocorticoid responsiveness in severe asthma. Proc Natl Acad Sci U S A 2020; 117:2187.
- Lu NZ, Cidlowski JA. Translational regulatory mechanisms generate N-terminal glucocorticoid receptor isoforms with unique transcriptional target genes. Mol Cell 2005; 18:331.
- Goleva E, Li LB, Eves PT, et al. Increased glucocorticoid receptor beta alters steroid response in glucocorticoid-insensitive asthma. Am J Respir Crit Care Med 2006; 173:607.
- Vazquez-Tello A, Semlali A, Chakir J, et al. Induction of glucocorticoid receptor-beta expression in epithelial cells of asthmatic airways by T-helper type 17 cytokines. Clin Exp Allergy 2010; 40:1312.
- Christodoulopoulos P, Leung DY, Elliott MW, et al. Increased number of glucocorticoid receptor-beta-expressing cells in the airways in fatal asthma. J Allergy Clin Immunol 2000; 106:479.
- Hauk PJ, Hamid QA, Chrousos GP, Leung DY. Induction of corticosteroid insensitivity in human PBMCs by microbial superantigens. J Allergy Clin Immunol 2000; 105:782.
- Ducharme FM, Lemire C, Noya FJ, et al. Preemptive use of high-dose fluticasone for virus-induced wheezing in young children. N Engl J Med 2009; 360:339.
- Panickar J, Lakhanpaul M, Lambert PC, et al. Oral prednisolone for preschool children with acute virus-induced wheezing. N Engl J Med 2009; 360:329.
- Hinzey A, Alexander J, Corry J, et al. Respiratory syncytial virus represses glucocorticoid receptor-mediated gene activation. Endocrinology 2011; 152:483.
- Leung DY, Martin RJ, Szefler SJ, et al. Dysregulation of interleukin 4, interleukin 5, and interferon gamma gene expression in steroid-resistant asthma. J Exp Med 1995; 181:33.
- Kam JC, Szefler SJ, Surs W, et al. Combination IL-2 and IL-4 reduces glucocorticoid receptor-binding affinity and T cell response to glucocorticoids. J Immunol 1993; 151:3460.
- Bhavsar P, Khorasani N, Hew M, et al. Effect of p38 MAPK inhibition on corticosteroid suppression of cytokine release in severe asthma. Eur Respir J 2010; 35:750.
- Goleva E, Li LB, Leung DY. IFN-gamma reverses IL-2- and IL-4-mediated T-cell steroid resistance. Am J Respir Cell Mol Biol 2009; 40:223.
- O’Garra A, Barrat FJ, Castro AG, et al. Strategies for use of IL-10 or its antagonists in human disease. Immunol Rev 2008; 223:114.
- Xystrakis E, Kusumakar S, Boswell S, et al. Reversing the defective induction of IL-10-secreting regulatory T cells in glucocorticoid-resistant asthma patients. J Clin Invest 2006; 116:146.
- Gupta A, Dimeloe S, Richards DF, et al. Defective IL-10 expression and in vitro steroid-induced IL-17A in paediatric severe therapy-resistant asthma. Thorax 2014; 69:508.
- Choy DF, Hart KM, Borthwick LA, et al. TH2 and TH17 inflammatory pathways are reciprocally regulated in asthma. Sci Transl Med 2015; 7:301ra129.
- Östling J, van Geest M, Schofield JPR, et al. IL-17-high asthma with features of a psoriasis immunophenotype. J Allergy Clin Immunol 2019; 144:1198.
- Zijlstra GJ, Ten Hacken NH, Hoffmann RF, et al. Interleukin-17A induces glucocorticoid insensitivity in human bronchial epithelial cells. Eur Respir J 2012; 39:439.
- Nanzer AM, Chambers ES, Ryanna K, et al. Enhanced production of IL-17A in patients with severe asthma is inhibited by 1α,25-dihydroxyvitamin D3 in a glucocorticoid-independent fashion. J Allergy Clin Immunol 2013; 132:297.
- Saglani S, Lui S, Ullmann N, et al. IL-33 promotes airway remodeling in pediatric patients with severe steroid-resistant asthma. J Allergy Clin Immunol 2013; 132:676.
- Kelsen SG, Agache IO, Soong W, et al. Astegolimab (anti-ST2) efficacy and safety in adults with severe asthma: A randomized clinical trial. J Allergy Clin Immunol 2021; 148:790.
- Tiotiu A, Badi Y, Kermani NZ, et al. Association of Differential Mast Cell Activation with Granulocytic Inflammation in Severe Asthma. Am J Respir Crit Care Med 2022; 205:397.
- Watanabe M, Nakamoto K, Inui T, et al. Soluble ST2 enhances IL-33-induced neutrophilic and pro-type 2 inflammation in the lungs. Allergy 2022; 77:3137.
- Badi YE, Salcman B, Taylor A, et al. IL1RAP expression and the enrichment of IL-33 activation signatures in severe neutrophilic asthma. Allergy 2023; 78:156.
- Raundhal M, Morse C, Khare A, et al. High IFN-γ and low SLPI mark severe asthma in mice and humans. J Clin Invest 2015; 125:3037.
- Bhakta NR, Christenson SA, Nerella S, et al. IFN-stimulated Gene Expression, Type 2 Inflammation, and Endoplasmic Reticulum Stress in Asthma. Am J Respir Crit Care Med 2018; 197:313.
- Gauthier M, Kale SL, Oriss TB, et al. Dual role for CXCR3 and CCR5 in asthmatic type 1 inflammation. J Allergy Clin Immunol 2022; 149:113.
- Peters MC, McGrath KW, Hawkins GA, et al. Plasma interleukin-6 concentrations, metabolic dysfunction, and asthma severity: a cross-sectional analysis of two cohorts. Lancet Respir Med 2016; 4:574.
- Jevnikar Z, Östling J, Ax E, et al. Epithelial IL-6 trans-signaling defines a new asthma phenotype with increased airway inflammation. J Allergy Clin Immunol 2019; 143:577.
- Hinks T, Zhou X, Staples K, et al. Multidimensional endotypes of asthma: topological data analysis of cross-sectional clinical, pathological, and immunological data. Lancet 2015; 385 Suppl 1:S42.
- Adcock IM, Lane SJ, Brown CR, et al. Differences in binding of glucocorticoid receptor to DNA in steroid-resistant asthma. J Immunol 1995; 154:3500.
- Kabesch M, Adcock IM. Epigenetics in asthma and COPD. Biochimie 2012; 94:2231.
- Adcock IM, Lane SJ, Brown CR, et al. Abnormal glucocorticoid receptor-activator protein 1 interaction in steroid-resistant asthma. J Exp Med 1995; 182:1951.
- Qiu W, Guo F, Glass K, et al. Differential connectivity of gene regulatory networks distinguishes corticosteroid response in asthma. J Allergy Clin Immunol 2018; 141:1250.
- Su RC, Becker AB, Kozyrskyj AL, Hayglass KT. Altered epigenetic regulation and increasing severity of bronchial hyperresponsiveness in atopic asthmatic children. J Allergy Clin Immunol 2009; 124:1116.
- Hew M, Bhavsar P, Torrego A, et al. Relative corticosteroid insensitivity of peripheral blood mononuclear cells in severe asthma. Am J Respir Crit Care Med 2006; 174:134.
- Nicodemus-Johnson J, Naughton KA, Sudi J, et al. Genome-Wide Methylation Study Identifies an IL-13-induced Epigenetic Signature in Asthmatic Airways. Am J Respir Crit Care Med 2016; 193:376.
- Perry MM, Lavender P, Kuo CS, et al. DNA methylation modules in airway smooth muscle are associated with asthma severity. Eur Respir J 2018; 51.
- Luo W, Obeidat M, Di Narzo AF, et al. Airway Epithelial Expression Quantitative Trait Loci Reveal Genes Underlying Asthma and Other Airway Diseases. Am J Respir Cell Mol Biol 2016; 54:177.
- Li X, Hastie AT, Hawkins GA, et al. eQTL of bronchial epithelial cells and bronchial alveolar lavage deciphers GWAS-identified asthma genes. Allergy 2015; 70:1309.
- Ketelaar ME, Portelli MA, Dijk FN, et al. Phenotypic and functional translation of IL33 genetics in asthma. J Allergy Clin Immunol 2021; 147:144.
- Shrine N, Portelli MA, John C, et al. Moderate-to-severe asthma in individuals of European ancestry: a genome-wide association study. Lancet Respir Med 2019; 7:20.
- Persson H, Kwon AT, Ramilowski JA, et al. Transcriptome analysis of controlled and therapy-resistant childhood asthma reveals distinct gene expression profiles. J Allergy Clin Immunol 2015; 136:638.
- Chang PJ, Michaeloudes C, Zhu J, et al. Impaired nuclear translocation of the glucocorticoid receptor in corticosteroid-insensitive airway smooth muscle in severe asthma. Am J Respir Crit Care Med 2015; 191:54.
- Zhang Y, Leung DY, Goleva E. Anti-inflammatory and corticosteroid-enhancing actions of vitamin D in monocytes of patients with steroid-resistant and those with steroid-sensitive asthma. J Allergy Clin Immunol 2014; 133:1744.
- Li LB, Leung DY, Goleva E. Activated p38 MAPK in Peripheral Blood Monocytes of Steroid Resistant Asthmatics. PLoS One 2015; 10:e0141909.
- Kuo CS, Pavlidis S, Loza M, et al. A Transcriptome-driven Analysis of Epithelial Brushings and Bronchial Biopsies to Define Asthma Phenotypes in U-BIOPRED. Am J Respir Crit Care Med 2017; 195:443.
- Kuo CS, Pavlidis S, Zhu J, et al. Contribution of airway eosinophils in airway wall remodeling in asthma: Role of MMP-10 and MET. Allergy 2019; 74:1102.
- Stephenson ST, Brown LA, Helms MN, et al. Cysteine oxidation impairs systemic glucocorticoid responsiveness in children with difficult-to-treat asthma. J Allergy Clin Immunol 2015; 136:454.
- Okamoto K, Tanaka H, Ogawa H, et al. Redox-dependent regulation of nuclear import of the glucocorticoid receptor. J Biol Chem 1999; 274:10363.
- Chaudhuri R, Livingston E, McMahon AD, et al. Cigarette smoking impairs the therapeutic response to oral corticosteroids in chronic asthma. Am J Respir Crit Care Med 2003; 168:1308.
- Papi A, Contoli M, Adcock IM, et al. Rhinovirus infection causes steroid resistance in airway epithelium through nuclear factor κB and c-Jun N-terminal kinase activation. J Allergy Clin Immunol 2013; 132:1075.
- Huang YJ, Nariya S, Harris JM, et al. The airway microbiome in patients with severe asthma: Associations with disease features and severity. J Allergy Clin Immunol 2015; 136:874.
- Liang Z, Zhang Q, Thomas CM, et al. Impaired macrophage phagocytosis of bacteria in severe asthma. Respir Res 2014; 15:72.
- Goleva E, Jackson LP, Harris JK, et al. The effects of airway microbiome on corticosteroid responsiveness in asthma. Am J Respir Crit Care Med 2013; 188:1193.
- Kuo CS, Pavlidis S, Loza M, et al. T-helper cell type 2 (Th2) and non-Th2 molecular phenotypes of asthma using sputum transcriptomics in U-BIOPRED. Eur Respir J 2017; 49.
- Rossios C, Pavlidis S, Hoda U, et al. Sputum transcriptomics reveal upregulation of IL-1 receptor family members in patients with severe asthma. J Allergy Clin Immunol 2018; 141:560.
- Abdel-Aziz MI, Brinkman P, Vijverberg SJH, et al. Sputum microbiome profiles identify severe asthma phenotypes of relative stability at 12 to 18 months. J Allergy Clin Immunol 2021; 147:123.
- Gibson PG, Yang IA, Upham JW, et al. Effect of azithromycin on asthma exacerbations and quality of life in adults with persistent uncontrolled asthma (AMAZES): a randomised, double-blind, placebo-controlled trial. Lancet 2017; 390:659.
- Schwartz HJ, Lowell FC, Melby JC. Steroid resistance in bronchial asthma. Ann Intern Med 1968; 69:493.
- Silkoff PE, Moore WC, Sterk PJ. Three Major Efforts to Phenotype Asthma: Severe Asthma Research Program, Asthma Disease Endotyping for Personalized Therapeutics, and Unbiased Biomarkers for the Prediction of Respiratory Disease Outcome. Clin Chest Med 2019; 40:13.
- ten Brinke A, Zwinderman AH, Sterk PJ, et al. “Refractory” eosinophilic airway inflammation in severe asthma: effect of parenteral corticosteroids. Am J Respir Crit Care Med 2004; 170:601.
- ten Brinke A, Zwinderman AH, Sterk PJ, et al. Factors associated with persistent airflow limitation in severe asthma. Am J Respir Crit Care Med 2001; 164:744.
- Carmichael J, Paterson IC, Diaz P, et al. Corticosteroid resistance in chronic asthma. Br Med J (Clin Res Ed) 1981; 282:1419.
- Moore WC, Meyers DA, Wenzel SE, et al. Identification of asthma phenotypes using cluster analysis in the Severe Asthma Research Program. Am J Respir Crit Care Med 2010; 181:315.
- Lefaudeux D, De Meulder B, Loza MJ, et al. U-BIOPRED clinical adult asthma clusters linked to a subset of sputum omics. J Allergy Clin Immunol 2017; 139:1797.
- Robinson DS, Campbell DA, Durham SR, et al. Systematic assessment of difficult-to-treat asthma. Eur Respir J 2003; 22:478.
- Brown PH, Teelucksingh S, Matusiewicz SP, et al. Cutaneous vasoconstrictor response to glucocorticoids in asthma. Lancet 1991; 337:576.
- Lane SJ, Vaja S, Swaminathan R, Lee TH. Effects of prednisolone on bone turnover in patients with corticosteroid resistant asthma. Clin Exp Allergy 1996; 26:1197.
- Heaney LG, Busby J, Bradding P, et al. Remotely Monitored Therapy and Nitric Oxide Suppression Identifies Nonadherence in Severe Asthma. Am J Respir Crit Care Med 2019; 199:454.
- Hew M, Menzies-Gow A, Hull JH, et al. Systematic Assessment of Difficult-to-Treat Asthma: Principles and Perspectives. J Allergy Clin Immunol Pract 2020; 8:2222.
- Charmandari E, Kino T, Chrousos GP. Familial/sporadic glucocorticoid resistance: clinical phenotype and molecular mechanisms. Ann N Y Acad Sci 2004; 1024:168.
- Pavord I, Bahmer T, Braido F, et al. Severe T2-high asthma in the biologics era: European experts’ opinion. Eur Respir Rev 2019; 28.
- “How can we minimise the use of regular oral corticosteroids in asthma?” Arnaud Bourdin, Ian Adcock, Patrick Berger, Philippe Bonniaud, Philippe Chanson, Cécile Chenivesse, Jacques de Blic, Antoine Deschildre, Philippe Devillier, Gilles Devouassoux, Alain Didier, Gilles Garcia, Antoine Magnan, Yan Martinat, Thierry Perez, Nicolas Roche, Camille Taillé, Pierre Val and Pascal Chanez. Eur Respir Rev 2020; 29: 190085. Eur Respir Rev 2020; 29.
- Phipatanakul W, Mauger DT, Sorkness RL, et al. Effects of Age and Disease Severity on Systemic Corticosteroid Responses in Asthma. Am J Respir Crit Care Med 2017; 195:1439.
- Koo S, Gupta A, Fainardi V, et al. Ethnic Variation in Response to IM Triamcinolone in Children With Severe Therapy-Resistant Asthma. Chest 2016; 149:98.
- Agertoft L, Pedersen S. Effects of long-term treatment with an inhaled corticosteroid on growth and pulmonary function in asthmatic children. Respir Med 1994; 88:373.
- Demoly P, Jaffuel D, Mathieu M, et al. Glucocorticoid insensitive asthma: a one year clinical follow up pilot study. Thorax 1998; 53:1063.
- Fleming L, Wilson N, Regamey N, Bush A. Use of sputum eosinophil counts to guide management in children with severe asthma. Thorax 2012; 67:193.
- Petsky HL, Cates CJ, Lasserson TJ, et al. A systematic review and meta-analysis: tailoring asthma treatment on eosinophilic markers (exhaled nitric oxide or sputum eosinophils). Thorax 2012; 67:199.
- Roth-Walter F, Adcock IM, Benito-Villalvilla C, et al. Immune modulation via T regulatory cell enhancement: Disease-modifying therapies for autoimmunity and their potential for chronic allergic and inflammatory diseases-An EAACI position paper of the Task Force on Immunopharmacology (TIPCO). Allergy 2021; 76:90.
- Barnes PJ. Targeting cytokines to treat asthma and chronic obstructive pulmonary disease. Nat Rev Immunol 2018; 18:454.
- Mei D, Tan WSD, Wong WSF. Pharmacological strategies to regain steroid sensitivity in severe asthma and COPD. Curr Opin Pharmacol 2019; 46:73.
- Jolliffe DA, Stefanidis C, Wang Z, et al. Vitamin D Metabolism Is Dysregulated in Asthma and Chronic Obstructive Pulmonary Disease. Am J Respir Crit Care Med 2020; 202:371.
- Gupta A, Sjoukes A, Richards D, et al. Relationship between serum vitamin D, disease severity, and airway remodeling in children with asthma. Am J Respir Crit Care Med 2011; 184:1342.
- Fajt ML, Wenzel SE. Asthma phenotypes and the use of biologic medications in asthma and allergic disease: the next steps toward personalized care. J Allergy Clin Immunol 2015; 135:299.
- Chung KF, Adcock IM. How variability in clinical phenotypes should guide research into disease mechanisms in asthma. Ann Am Thorac Soc 2013; 10 Suppl:S109.
- Bel EH, Sousa A, Fleming L, et al. Diagnosis and definition of severe refractory asthma: an international consensus statement from the Innovative Medicine Initiative (IMI). Thorax 2011; 66:910.
- Woodruff PG, Modrek B, Choy DF, et al. T-helper type 2-driven inflammation defines major subphenotypes of asthma. Am J Respir Crit Care Med 2009; 180:388.
- Gibeon D, Batuwita K, Osmond M, et al. Obesity-associated severe asthma represents a distinct clinical phenotype: analysis of the British Thoracic Society Difficult Asthma Registry Patient cohort according to BMI. Chest 2013; 143:406.
- Shrimanker R, Keene O, Hynes G, et al. Prognostic and Predictive Value of Blood Eosinophil Count, Fractional Exhaled Nitric Oxide, and Their Combination in Severe Asthma: A Post Hoc Analysis. Am J Respir Crit Care Med 2019; 200:1308.
- Hanania NA, Wenzel S, Rosén K, et al. Exploring the effects of omalizumab in allergic asthma: an analysis of biomarkers in the EXTRA study. Am J Respir Crit Care Med 2013; 187:804.
- Porsbjerg CM, Sverrild A, Lloyd CM, et al. Anti-alarmins in asthma: targeting the airway epithelium with next-generation biologics. Eur Respir J 2020; 56.
- Papadopoulos NG, Barnes P, Canonica GW, et al. The evolving algorithm of biological selection in severe asthma. Allergy 2020; 75:1555.
- Brinkman P, Wagener AH, Hekking PP, et al. Identification and prospective stability of electronic nose (eNose)-derived inflammatory phenotypes in patients with severe asthma. J Allergy Clin Immunol 2019; 143:1811.
- Kolmert J, Gómez C, Balgoma D, et al. Urinary Leukotriene E4 and Prostaglandin D2 Metabolites Increase in Adult and Childhood Severe Asthma Characterized by Type 2 Inflammation. A Clinical Observational Study. Am J Respir Crit Care Med 2021; 203:37.



COMMENTS