Sách Dịch: Các Trường Hợp Cấp Cứu Về Nội Tiết, Ấn Bản Thứ Nhất
Dịch, Chú Giải, vẽ lược đồ: Ths.Bs. Lê Đình Sáng
CHƯƠNG 21. ĐỘT QUỴ TUYẾN YÊN
Pituitary Apoplexy – Alison P. and Seitz Makoto Ishii
Endocrine Emergencies, Chapter 21, 259-274
MỤC LỤC CHƯƠNG
| Giới thiệu
Dịch tễ học Sinh lý bệnh Biểu hiện lâm sàng Chẩn đoán Xử trí Kết quả Tái phát và Theo dõi Kết luận |
Giới thiệu
Đột quỵ tuyến yên là tình trạng xuất huyết hoặc nhồi máu tuyến yên có khả năng đe dọa tính mạng, dẫn đến các thiếu hụt đáng kể về thần kinh, thần kinh-nhãn khoa và nội tiết. Tam chứng triệu chứng kinh điển bao gồm đau đầu dữ dội, mất thị lực hoặc rối loạn thị giác, và suy tuyến yên có hoặc không kèm theo suy giảm ý thức, khởi phát cấp tính và đột ngột, nhưng các triệu chứng cũng có thể nhẹ và mang tính chất bán cấp, biểu hiện trong nhiều ngày đến thậm chí nhiều tháng. Mặc dù đột quỵ tuyến yên thường phát sinh từ một khối u tuyến yên có từ trước, nó hiếm khi có thể xảy ra ở một tuyến yên bình thường, chẳng hạn như sau khi xuất huyết sau sinh đáng kể và sốc giảm thể tích cấp tính. Trong chương này, chúng tôi sẽ tổng quan về dịch tễ học, sinh lý bệnh, biểu hiện lâm sàng, chẩn đoán và xử trí đột quỵ tuyến yên.
Dịch tễ học
Đột quỵ tuyến yên là một bệnh hiếm gặp, với tỷ lệ hiện mắc được báo cáo là 6,2 ca trên 100.000 người và tỷ lệ mới mắc là 0,17 ca trên 100.000 người mỗi năm. Ở những bệnh nhân đã được chẩn đoán u tuyến yên, tỷ lệ đột quỵ tuyến yên dao động từ 2% đến 14,1% với tỷ lệ cao hơn ở u tuyến yên lớn (macroadenoma) so với u tuyến yên nhỏ (microadenoma). Trong khi các u tuyến yên như prolactinoma được tìm thấy thường xuyên hơn ở phụ nữ so với nam giới, đột quỵ tuyến yên lại xuất hiện ở cả hai giới, với một số nghiên cứu cho thấy tỷ lệ mắc cao hơn ở nam giới. Đột quỵ tuyến yên thường gặp hơn ở thập kỷ thứ năm hoặc thứ sáu của cuộc đời nhưng có thể được tìm thấy ở mọi lứa tuổi.
SỰ HIỆN DIỆN CỦA U TUYẾN YÊN
Không tính các phát hiện tình cờ sau tử vong về đột quỵ tuyến yên, 93% đến 100% các trường hợp đột quỵ tuyến yên được báo cáo xảy ra ở những bệnh nhân có u tuyến yên. Trong những trường hợp hiếm hoi, đột quỵ tuyến yên phát sinh từ các tổn thương khác ở tuyến yên và vùng hố yên như nang túi Rathke (Rathke’s cleft cyst – RCC), u sọ hầu (craniopharyngioma), u lao vùng hố yên, viêm tuyến yên, áp xe vùng hố yên, di căn vùng hố yên, hoặc trong tuyến yên bình thường sau sinh do sốc giảm thể tích cấp tính (hội chứng Sheehan). Đột quỵ xảy ra ở khoảng 10% các u tuyến yên đã biết, nhưng các ước tính rất khác nhau, vì nhiều khối u tuyến yên không được phát hiện. Đột quỵ là biểu hiện đầu tiên của bệnh lý tuyến yên ở 73% đến 97% bệnh nhân. Ở các u tuyến yên được phát hiện tình cờ, nguy cơ đột quỵ rất thấp, với tỷ lệ chỉ 0,2% bệnh nhân/năm. Tỷ lệ này tăng lên 0,83% đến 1,1% ở các khối u tuyến yên lớn được phát hiện tình cờ hoặc các u lớn tình cờ (macroincidentalomas); tuy nhiên, nó có thể cao hơn ở những người có các yếu tố nguy cơ như điều trị chống đông máu hoặc ở các khối u phát triển nhanh hơn. Đáng chú ý, đột quỵ tuyến yên cận lâm sàng (không có triệu chứng) là thường gặp, ảnh hưởng đến 25% tổng số các khối u tuyến yên trên hình ảnh học hoặc khi khám nghiệm tử thi.
Các u tuyến yên lớn hơn và các u không chức năng có nhiều khả năng bị đột quỵ nhất. Trong số các bệnh nhân biểu hiện đột quỵ tuyến yên liên quan đến u tuyến yên, 90% đến 100% có u có kích thước trên 1 cm, và 6% đến 38% có kích thước trên 2,5 cm. Trong hầu hết các nghiên cứu, 10% đến 24% các khối u bị hoại tử hoàn toàn và không thể phân loại được khi kiểm tra bệnh học. Trong số các khối u có thể phân loại, 70% đến 90% là các u tuyến yên không chức năng, rất có thể vì chúng phát triển lớn hơn các khối u chế tiết trong khi vẫn không có triệu chứng. Các phân nhóm của u tuyến yên không chức năng bao gồm u biểu hiện hormone hướng sinh dục thầm lặng, u tế bào rỗng (không thể hiện sự biệt hóa dòng tế bào cụ thể nào), u đa nội tiết tố, u biểu hiện hormone vỏ thượng thận (ACTH) thầm lặng, và u biểu hiện hormone tăng trưởng. Sau các u tuyến yên không chức năng, prolactinoma gây ra 3% đến 16%, u sản xuất hormone tăng trưởng chiếm 2% đến 10%, và u sản xuất ACTH chiếm 0% đến 7% các trường hợp đột quỵ tuyến yên. Ở trẻ em và thanh thiếu niên, đột quỵ tuyến yên thường liên quan đến prolactinoma hơn là u không chức năng.
Sinh lý bệnh
Tuyến yên đặc biệt dễ bị cả chảy máu và nhồi máu thiếu máu cục bộ, với tỷ lệ nhồi máu tự phát cao hơn các khối u hệ thần kinh trung ương khác. Các khối u tuyến yên đòi hỏi một lượng năng lượng đáng kể, đặc biệt nhạy cảm với tình trạng thiếu glucose, và chứa ít mạch máu mỏng manh so với các khối u khác. Các khối u tuyến yên cũng có xu hướng có áp lực nội khối u cao. Bệnh nhân có hố yên nhỏ có thể dễ bị đột quỵ tuyến yên hơn, có lẽ vì áp lực lên khối u tuyến yên làm giảm lưu lượng máu và có thể gây ra đột quỵ. Khi một khối u tuyến yên bị nhồi máu hoặc xuất huyết, nó thường dẫn đến hoại tử đông lan rộng ở các phần lớn của tuyến yên bình thường. Các sự kiện phân tử cơ bản dẫn đến đột quỵ tuyến yên chưa rõ ràng và có thể bao gồm yếu tố tăng trưởng nội mô mạch máu (vascular endothelial growth factor), metalloproteinase nền (matrix metalloproteinases), yếu tố gây thiếu oxy-1a (hypoxia-inducing factor-1a), và các cytokine gây viêm, cùng những yếu tố khác; tuy nhiên, các nghiên cứu về gen, protein, và chuyển hóa được thiết kế tốt với cỡ mẫu lớn còn thiếu và rất cần thiết để làm sáng tỏ các cơ chế phân tử cơ bản của đột quỵ tuyến yên.
Các yếu tố khởi phát
Các yếu tố có thể xác định được khởi phát đột quỵ tuyến yên trong 15% đến 40% các trường hợp. Các yếu tố khởi phát tiềm tàng này có thể được phân thành hai loại chính: (1) các nguyên nhân mạch máu như biến động huyết áp và tăng nguy cơ chảy máu; và (2) tăng nhu cầu của tuyến yên như trong khi mang thai, điều trị nội tiết tố, và các xét nghiệm tuyến yên. Các yếu tố khởi phát bổ sung có thể bao gồm xạ trị và các tình trạng thâm nhiễm như viêm tuyến yên lympho bào. Tuy nhiên, đối với phần lớn các trường hợp đột quỵ tuyến yên, không có yếu tố khởi phát rõ ràng.
CÁC YẾU TỐ MẠCH MÁU: BIẾN ĐỘNG HUYẾT ÁP VÀ NGUY CƠ CHẢY MÁU
Đột quỵ tuyến yên thường là kết quả của các yếu tố mạch máu như (1) giảm cấp tính tưới máu của tuyến yên dẫn đến nhồi máu, hoặc (2) tăng xu hướng chảy máu hoặc tăng cấp tính huyết áp dẫn đến xuất huyết.
Bất kỳ thủ thuật nào gây pha loãng máu, hạ huyết áp, hoặc vi thuyên tắc đều có khả năng gây nhồi máu mô tuyến yên, bao gồm các thủ thuật phẫu thuật, chụp mạch, nội mạch và nội soi. Trong một nghiên cứu hồi cứu tại một trung tâm năm 2019, 5% bệnh nhân đã trải qua phẫu thuật ngoài sọ trong vòng 24 giờ trước khi bị đột quỵ tuyến yên. Động lực của tuần hoàn ngoài cơ thể trong phẫu thuật tim đã được báo cáo là gây nhồi máu tuyến yên. Trong một báo cáo ca bệnh ở một bệnh nhân bị xơ vữa động mạch cảnh trong, phẫu thuật cố định cột sống thắt lưng ở tư thế nằm sấp đã dẫn đến tăng áp lực trong ổ bụng và chèn ép tĩnh mạch chủ dưới, làm giảm chỉ số tim, ngoài ra còn chèn ép động mạch đốt sống, tất cả đều dẫn đến giảm tưới máu đến tuyến yên, gây ra nhồi máu tuyến yên. Các đợt hạ huyết áp do nhiều nguyên nhân khác nhau, bao gồm nhiễm trùng huyết nặng, lọc máu, và các chất ức chế phosphodiesterase type 5 (PDE5) (ví dụ: vardenafil), có thể dẫn đến đột quỵ tuyến yên. Trong một trường hợp được báo cáo, xét nghiệm gắng sức tim bằng thuốc hạt nhân với regadenoson đã khởi phát đột quỵ, có thể là do giãn mạch não và biến động huyết áp.
Sự gia tăng lớn, thoáng qua của huyết áp có thể gây xuất huyết tuyến yên. Trong một nghiên cứu quan sát hồi cứu các ca phẫu thuật, 2 trong số 32 bệnh nhân có biểu hiện đột quỵ tuyến yên đã bị ngộ độc methamphetamine, có thể dẫn đến tăng huyết áp cấp tính. Không rõ liệu tăng huyết áp mãn tính có làm tăng nguy cơ đột quỵ tuyến yên hay không. Chẩn đoán tăng huyết áp từ trước hoặc biểu hiện cấp tính (huyết áp tâm thu lớn hơn 140 mm Hg) có mặt ở 5% đến 48% bệnh nhân đột quỵ tuyến yên.
Thuốc chống đông và giảm tiểu cầu là các yếu tố nguy cơ gây xuất huyết, bao gồm cả ở tuyến yên. Từ 5% đến 25% bệnh nhân đột quỵ tuyến yên đang dùng thuốc chống ngưng tập tiểu cầu hoặc thuốc chống đông máu. Việc sử dụng aspirin, dabigatran, apixaban, rivaroxaban, warfarin, và heparin đều có liên quan đến đột quỵ tuyến yên. Tuy nhiên, do thiếu các nghiên cứu ngẫu nhiên, rất khó để đưa ra các khuyến nghị dựa trên bằng chứng về việc sử dụng các thuốc chống ngưng tập tiểu cầu và chống đông ở những người có u tuyến yên đã biết. Chấn thương đầu, đặc biệt ở những bệnh nhân đang điều trị chống ngưng tập tiểu cầu hoặc chống đông, có thể gây chảy máu ở các khối u tuyến yên. Hóa trị liệu gây độc tế bào dẫn đến giảm tiểu cầu cũng có thể là yếu tố nguy cơ của đột quỵ tuyến yên.
TĂNG NHU CẦU: THAI KỲ, XÉT NGHIỆM CHỨC NĂNG TUYẾN YÊN, VÀ LIỆU PHÁP NỘI TIẾT TỐ
Sự gia tăng nhu cầu của tuyến yên, chẳng hạn như trong khi mang thai, kích thích bằng thuốc, hoặc điều trị bằng thuốc, có thể vượt quá nguồn cung cấp máu hiện có và dẫn đến nhồi máu tuyến yên. Mặc dù điều này phổ biến nhất ở bệnh nhân có u tuyến yên, nó có thể xảy ra ở một tuyến yên bình thường trong các trường hợp đặc biệt như mang thai.
Nhu cầu của tuyến yên tăng lên trong thai kỳ, làm tăng nguy cơ nhồi máu. Trong số những phụ nữ có biểu hiện đột quỵ tuyến yên, 8% đến 25% đang mang thai hoặc sau sinh. Trong thai kỳ, estrogen của nhau thai kích thích các tế bào hướng sữa (lactotroph) tiết prolactin, dẫn đến tăng sản tế bào hướng sữa. Điều này dẫn đến tăng kích thước tuyến yên, và do đó làm tăng áp lực trong bao tuyến, chèn ép nguồn cung cấp máu cho tuyến yên, khiến nó dễ bị tổn thương do hạ huyết áp, đồng thời làm tăng nhu cầu của tuyến yên. Tuyến yên của bệnh nhân có hố yên nhỏ đặc biệt bị chèn ép. Nhu cầu chuyển hóa tăng kết hợp với giảm cung cấp máu có thể dẫn đến đột quỵ tuyến yên. Trong một nghiên cứu về những phụ nữ có biểu hiện đột quỵ tuyến yên trong tam cá nguyệt thứ ba, một nửa bị tiền sản giật, cho thấy rằng tăng huyết áp hoặc biến động huyết áp cũng có thể đóng một vai trò. Trong hội chứng Sheehan, xuất huyết sau sinh nghiêm trọng dẫn đến hạ huyết áp và nhồi máu tuyến yên. Đông máu nội mạch lan tỏa sau sinh cũng có thể dẫn đến hoại tử tuyến yên.
Kích thích tuyến yên bằng thuốc làm tăng nhu cầu chuyển hóa của tuyến yên, và đặc biệt ở những bệnh nhân có khối u tuyến yên từ trước, có thể gây ra đột quỵ tuyến yên. Lấy mẫu máu xoang đá dưới, trong đó ACTH được đo trong huyết tương tĩnh mạch đá và tĩnh mạch ngoại biên từ các catheter được đưa vào cả hai tĩnh mạch đá dưới trước và trong vòng 10 phút sau khi dùng hormone giải phóng corticotropin, có thể gây đột quỵ tuyến yên ở những bệnh nhân nhạy cảm. Các hướng dẫn gần đây khuyến cáo không nên thực hiện các xét nghiệm kích thích bằng hormone giải phóng gonadotropin (GnRH) hoặc hormone giải phóng thyrotropin do nguy cơ đột quỵ hiếm gặp nhưng nghiêm trọng.
Đột quỵ tuyến yên cũng đã được báo cáo là một biến chứng của các liệu pháp nội tiết tố bao gồm việc sử dụng chất chủ vận GnRH leuprolide acetate cho cả ung thư biểu mô tuyến tiền liệt và điều trị vô sinh, và với việc sử dụng chất chủ vận dopamine cabergoline cho prolactinoma ở trẻ em và người lớn. Thật không may, không có hướng dẫn cụ thể hoặc dấu ấn sinh học nào giúp xác định bệnh nhân prolactinoma nào có nguy cơ cao bị đột quỵ tuyến yên khi điều trị bằng chất chủ vận dopamine. Ngoài ra, ít nhất hai trường hợp đã được báo cáo về trẻ em bị prolactinoma phát triển đột quỵ tuyến yên 2 tuần sau khi bắt đầu dùng hormone tăng trưởng.
Biểu hiện lâm sàng
Như được mô tả ban đầu bởi Brougham và cộng sự, biểu hiện kinh điển của đột quỵ tuyến yên là sự khởi phát đột ngột của suy giảm ý thức, đau đầu và cứng gáy, liệt vận nhãn, và đôi khi là giảm thị lực một bên mắt (amblyopia) hoặc liệt nửa người; tuy nhiên, các dấu hiệu và triệu chứng thần kinh thực tế có thể rất khác nhau (Bảng 21.1). Ngoài ra, phần lớn bệnh nhân đột quỵ tuyến yên sẽ có rối loạn chức năng nội tiết đáng kể có thể đe dọa tính mạng. Mặc dù biểu hiện kinh điển của đột quỵ tuyến yên là cấp tính, các triệu chứng có thể biểu hiện theo kiểu bán cấp hoặc mãn tính với khoảng thời gian từ vài giờ đến vài tháng từ khi khởi phát đến khi các triệu chứng tiến triển.
Bảng 21.1 Các biểu hiện lâm sàng của Đột quỵ Tuyến yên
| Triệu chứng | Tỷ lệ (%) |
|---|---|
| Đau đầu | 83-100 |
| Mất thị lực | 23-55 |
| Suy tuyến yên | 58-88 |
| Mất thị trường | 22-63 |
| Buồn nôn | 29-59 |
| Liệt vận nhãn | 25-79 |
| Thay đổi mức độ ý thức/Hôn mê | 3-19 |
Từ các tài liệu tham khảo 1, 2, 7-9, 11-16, 31-34, và 55.
ĐAU ĐẦU VÀ SUY GIẢM Ý THỨC
Đau đầu do kích thích màng não là biểu hiện nổi bật và phổ biến nhất của đột quỵ tuyến yên, được báo cáo xảy ra trong 83% đến 100% các trường hợp. Biểu hiện kinh điển nhất của cơn đau đầu là dữ dội và cấp tính, thường được mô tả như một “tiếng sét đánh” và dễ bị nhầm lẫn với cơn đau đầu của xuất huyết dưới nhện, nhưng cơn đau đầu cũng có thể có một khởi phát âm thầm, bán cấp hơn. Không có sự phân bố kinh điển cho cơn đau đầu: đau một bên, trán, thái dương, chẩm, và đỉnh đầu đều đã được mô tả. Các dấu hiệu và triệu chứng khác của kích thích màng não, bao gồm cứng gáy và sợ ánh sáng, thường được báo cáo cùng với cơn đau đầu, và 29% đến 59% bệnh nhân báo cáo buồn nôn và nôn.
Trong bài báo kinh điển của Brougham và cộng sự, thay đổi trạng thái tinh thần là bất thường thần kinh thường gặp nhất được tìm thấy trong đột quỵ tuyến yên; tuy nhiên, các báo cáo gần đây đã cho thấy tỷ lệ mắc chung thấp hơn. Từ 3% đến 19% bệnh nhân có biểu hiện thay đổi mức độ ý thức từ lơ mơ đến sững sờ và thậm chí hôn mê. Trong một tổng quan về các bệnh nhân đột quỵ tuyến yên trong khi mang thai và sau sinh, 8% có biểu hiện thay đổi trạng thái tinh thần. Thay đổi trạng thái tinh thần do đột quỵ tuyến yên có thể tinh vi và giả dạng như suy giảm chức năng ở người lớn tuổi, đặc biệt là trong các biểu hiện bán cấp.
RỐI LOẠN THỊ GIÁC VÀ CÁC KHIẾM KHUYẾT THẦN KINH KHU TRÚ KHÁC
Các khiếm khuyết thần kinh và thần kinh-nhãn khoa khu trú xảy ra trong đột quỵ tuyến yên do chèn ép các dây thần kinh sọ và mạch máu. Rối loạn thị giác, biểu hiện cấp tính hoặc tiến triển, rất phổ biến: 23% đến 55% bệnh nhân có khiếm khuyết thị lực và 22% đến 63% có khiếm khuyết thị trường. Rối loạn thị giác tương quan với các khối u lớn hơn. Hiếm khi, đột quỵ tuyến yên biểu hiện bằng mù cả hai mắt, có thể đi kèm với đồng tử giãn cố định và teo dây thần kinh thị giác.
Liệt vận nhãn có mặt ở 25% đến 79% bệnh nhân, với sự liên quan của liệt dây thần kinh vận nhãn là thường xuyên nhất, dẫn đến hạn chế khả năng khép mắt với lác ngoài và lác dưới, sụp mi và giãn đồng tử. Bất đồng tử (anisocoria) hoặc phản xạ đồng tử bất thường xảy ra ở khoảng 20% đến 27% các trường hợp. Liệt vận nhãn có tương quan với các khối u lớn hơn, suy toàn bộ tuyến yên, và hoại tử khối u.
Hiếm khi, đột quỵ tuyến yên có thể dẫn đến chèn ép một hoặc cả hai động mạch cảnh trong, có thể dẫn đến nhồi máu các vùng động mạch não lớn hoặc thậm chí cả hai bán cầu đại não nếu không được can thiệp sớm. Ngoài ra, nhồi máu não thứ phát sau co thắt mạch máu cũng đã được báo cáo và không nên bỏ qua như một biến chứng có thể có của đột quỵ tuyến yên.
RỐI LOẠN CHỨC NĂNG NỘI TIẾT
Khi biểu hiện đột quỵ tuyến yên, 58% đến 88% bệnh nhân có một dạng thiếu hụt nội tiết nào đó, thường là thầm lặng nhưng đôi khi dẫn đến mệt mỏi, rối loạn kinh nguyệt và giảm ham muốn tình dục. Thiếu hụt Cortisol là phổ biến, ảnh hưởng đến 23% đến 86% tất cả bệnh nhân. Thiếu hụt Cortisol dẫn đến việc không ức chế được sự giải phóng ADH, dẫn đến hạ natri máu (natri huyết thanh dưới ở 3% đến 47% bệnh nhân. Trong những trường hợp nặng, bệnh nhân có thể biểu hiện suy thượng thận cấp, có thể dẫn đến hạ natri máu đáng kể, hạ huyết áp và mất ý thức, đòi hỏi phải thay thế steroid theo kinh nghiệm ngay lập tức. Các bất thường nội tiết tố khác cũng phổ biến. Từ các tài liệu gần đây, 30% đến 69% bệnh nhân có biểu hiện suy sinh dục, 26% đến 83% bị suy giáp, và 11% đến 32% bị thiếu hụt hormone tăng trưởng. Đôi khi, bệnh nhân có biểu hiện đái tháo nhạt (1% đến 3%) hoặc prolactin huyết thanh thấp. Đáng chú ý, các nghiên cứu được báo cáo chỉ bao gồm các bệnh nhân được xử trí bằng phẫu thuật, những người có xu hướng biểu hiện với các thiếu hụt nghiêm trọng hơn.
Chẩn đoán
Chẩn đoán đột quỵ tuyến yên được thực hiện bằng đánh giá lâm sàng và được xác nhận bằng việc phát hiện đột quỵ tuyến yên hoặc khối u tuyến yên trên chẩn đoán hình ảnh, ngay cả khi không tìm thấy hoại tử hoặc xuất huyết. Bởi vì đột quỵ tuyến yên có thể biểu hiện với đau đầu và các dấu hiệu màng não, chẩn đoán phân biệt thường bao gồm xuất huyết dưới nhện và viêm màng não do vi khuẩn. Ít thường xuyên hơn, nếu bệnh nhân bị thiếu máu não cục bộ, thì đột quỵ tuyến yên có thể bị nhầm với đột quỵ thiếu máu cục bộ hoặc, nếu bệnh nhân có biểu hiện hạ huyết áp hoặc bất ổn huyết động khác, với nhồi máu cơ tim. Chẩn đoán trong thai kỳ có thể là một thách thức. Tăng sản tế bào hướng sữa có thể dẫn đến đau đầu khởi phát đột ngột, thay đổi thị giác, và suy tuyến yên mà không có đột quỵ. Trong trường hợp đó, chụp cộng hưởng từ (MRI) không tiêm thuốc cản quang sẽ cho thấy các đặc điểm tín hiệu đồng nhất phù hợp với một tuyến yên phì đại, nhưng sẽ không cho thấy tình trạng thiếu máu cục bộ hoặc xuất huyết đặc trưng của đột quỵ tuyến yên.
ĐÁNH GIÁ LÂM SÀNG
Chọc dò tủy sống có tiện ích hạn chế trong việc phân biệt đột quỵ tuyến yên với xuất huyết dưới nhện, vì cả hai sẽ làm cho dịch não tủy có tăng bạch cầu, hồng cầu và protein. Chọc dò tủy sống trong đột quỵ tuyến yên cũng có thể cho thấy viêm màng não vô khuẩn. Tuy nhiên, chọc dò tủy sống là cần thiết nếu nghi ngờ viêm màng não do vi khuẩn, trong trường hợp đó nên lấy dịch não tủy để cấy.
Xét nghiệm nội tiết cũng có thể giúp phân biệt đột quỵ tuyến yên với các nguyên nhân khác gây đau đầu và hội chứng màng não. Mặc dù đánh giá nội tiết tố toàn diện sẽ quan trọng trong việc hướng dẫn xử trí rối loạn chức năng nội tiết, nó không nên trì hoãn việc điều trị, đặc biệt là với liệu pháp steroid cho trường hợp nghi ngờ suy thượng thận thứ phát cấp tính.
XÁC ĐỊNH BẰNG CHẨN ĐOÁN HÌNH ẢNH
Để xác định chẩn đoán, chẩn đoán hình ảnh thần kinh được sử dụng để phát hiện đột quỵ tuyến yên hoặc khối u tuyến yên tiềm ẩn bằng chụp cắt lớp vi tính (CT) hoặc MRI. Hình ảnh tuyến yên có thể cho thấy nhồi máu đơn giản, nhồi máu xuất huyết, nhồi máu xuất huyết hỗn hợp và cục máu đông, hoặc cục máu đông đơn thuần với các đặc điểm hỗn hợp thường thấy.
Chụp cắt lớp vi tính (Computed Tomography – CT)
CT nhanh và phổ biến nhưng không đặc hiệu. Nhồi máu xuất huyết cấp tính của tuyến yên có thể được nhìn thấy trên CT như một khối lớn không đồng nhất tăng tỷ trọng ở hố yên, nhưng phình động mạch, u màng não, nang túi Rathke (RCC), u tế bào mầm và u lympho cũng có thể có biểu hiện tương tự. MRI nhạy hơn đối với xuất huyết tuyến yên cấp tính, và CT sẽ không phát hiện được hầu hết các nhồi máu không xuất huyết. Tuy nhiên, CT thường sẽ xác định được một khối u ở tuyến yên hoặc trên hố yên. Trong một nghiên cứu, 60% bệnh nhân ban đầu được chẩn đoán trên CT trước khi chụp MRI tuyến yên chuyên biệt sau đó. Trong một nghiên cứu khác, CT rất hiệu quả trong việc cho thấy một khối u tuyến yên nhưng chỉ có thể xác định xuất huyết trong 40% các trường hợp, trong khi MRI xác định được 89% các trường hợp xuất huyết. Khi cần chẩn đoán nhanh, CT không tiêm thuốc cản quang là hữu ích nhất trong tình huống cấp cứu để loại trừ một chảy máu lớn như xuất huyết dưới nhện hoặc một tổn thương khối lớn trước khi có được một MRI tuyến yên chuyên biệt.
Chụp cộng hưởng từ (Magnetic Resonance Imaging – MRI)
Trường môn Chẩn đoán hình ảnh Hoa Kỳ (American College of Radiology – ACR) khuyến nghị MRI không tiêm thuốc cản quang sử dụng quy trình chụp tuyến yên có độ phân giải cao là xét nghiệm hình ảnh hàng đầu tối ưu trong đột quỵ tuyến yên. MRI không tiêm cản quang có độ nhạy cao đối với cả xuất huyết và nhồi máu. MRI có thể cho thấy sự phì đại của khối u, sự mở rộng của hố yên, và xuất huyết trong khối u, sẽ xuất hiện dưới dạng tăng tín hiệu T1, tín hiệu T2 thấp, hoặc mức dịch xuất huyết (Hình 21.1). Chẩn đoán phân biệt trên hình ảnh MRI bao gồm di căn đến tuyến yên, áp xe tuyến yên, u sọ hầu, nang túi Rathke (RCC), và phình động mạch hố yên, tất cả đều có thể biểu hiện bằng đau đầu và thay đổi thị giác. ACR khuyến nghị bao gồm các chuỗi xung T1 xóa mỡ để phân biệt xuất huyết với mỡ trong các khối mô mềm khác như u sọ hầu, nang túi Rathke, u bì và u quái. Trong thai kỳ, chẩn đoán đột quỵ tuyến yên trên MRI có thể đặc biệt khó khăn, bởi vì tuyến yên phì đại và có thể trông tương tự như u tuyến yên, viêm tuyến yên lympho bào và đột quỵ tuyến yên. MRI có tiêm thuốc cản quang tĩnh mạch có thể được thực hiện để sử dụng trong hướng dẫn phẫu thuật nhưng thường không cần thiết cho chẩn đoán.
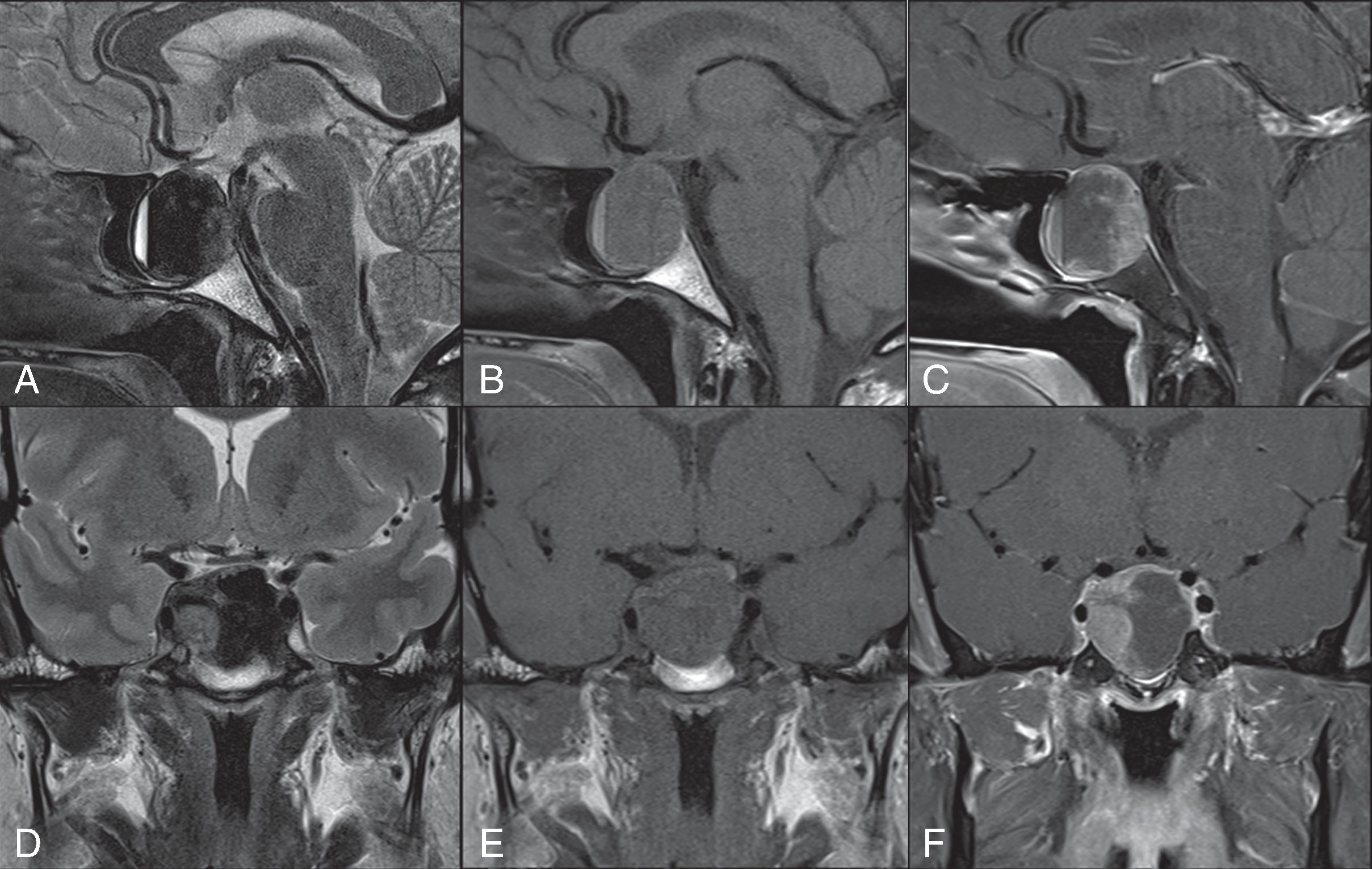
Hình 21.1 MRI của đột quỵ tuyến yên. MRI giao thức tuyến yên theo mặt cắt dọc (A-C) và mặt cắt vành (D-F) ở bệnh nhân bị xuất huyết tuyến yên cấp tính (biểu hiện với các dấu hiệu/triệu chứng lâm sàng của đột quỵ). Hình ảnh T2 (A, D), T1 (B, E) và T1 sau gadolinium (C, F). Hình ảnh được điều chỉnh từ Barkhoudarian, G., và Kelly, D.F., Neurosurgery Clinics of America, 2019.
Xử trí
Việc xử trí đột quỵ tuyến yên thay đổi dựa trên tính cấp tính và mức độ nghiêm trọng của các khiếm khuyết thần kinh hoặc thần kinh-nhãn khoa. Đối với những người có các triệu chứng thần kinh cấp tính, nghiêm trọng và đang xấu đi, phẫu thuật cắt bỏ sẽ được chỉ định, trong khi những người có các triệu chứng tối thiểu và ổn định có thể hưởng lợi từ việc xử trí nội khoa bảo tồn. Tuy nhiên, liệu xử trí phẫu thuật hay nội khoa được chỉ định vẫn còn gây tranh cãi, vì đại đa số bệnh nhân nằm giữa hai thái cực này. Các hướng dẫn về xử trí đột quỵ tuyến yên đã được phát triển bởi nhiều tổ chức khác nhau, nhưng bằng chứng hỗ trợ các hướng dẫn này có những hạn chế đáng kể, vì không có các thử nghiệm lâm sàng ngẫu nhiên có đối chứng so sánh việc xử trí nội khoa bảo tồn với can thiệp phẫu thuật ở bệnh nhân đột quỵ tuyến yên.
HỆ THỐNG PHÂN ĐỘ
Không có hệ thống phân độ thống nhất cho đột quỵ tuyến yên. Hướng dẫn của Vương quốc Anh về xử trí đột quỵ tuyến yên của Nhóm Phát triển Hướng dẫn Đột quỵ Tuyến yên đã đề xuất thang điểm đột quỵ tuyến yên (Pituitary Apoplexy Score – PAS), như một hệ thống tính điểm khả thi có thể đóng vai trò là một công cụ thống nhất để theo dõi các bệnh nhân được xử trí bảo tồn trong các nghiên cứu lâm sàng trong tương lai (Bảng 21.2). Tuy nhiên, thang điểm này chưa được xác nhận hoặc sử dụng làm tiêu chí cho chỉ định phẫu thuật hoặc dùng thuốc. Để lấp đầy khoảng trống này, một hệ thống phân loại toàn diện đã được đề xuất dựa trên một loạt hồi cứu 109 trường hợp đột quỵ tuyến yên liên tiếp từ một cơ sở duy nhất. Dựa trên biểu hiện lâm sàng, bệnh nhân được phân thành năm độ với ba yếu tố điều chỉnh, từ độ 1 không có triệu chứng đến độ 5 có khiếm khuyết thị giác cấp tính hoặc suy giảm ý thức không cho phép kiểm tra thị giác (Hình 21.2). Bệnh nhân ở độ cao hơn được xử trí phẫu thuật khẩn cấp hoặc kịp thời, trong khi bệnh nhân ở độ thấp hơn có thể được xử trí phẫu thuật theo kế hoạch hoặc bảo tồn.
Bảng 21.2 Thang điểm Đột quỵ Tuyến yên (Pituitary Apoplexy Score – PAS)
| Biến số | Điểm |
|---|---|
| Mức độ ý thức | |
| Thang điểm hôn mê Glasgow 15 | 0 |
| Thang điểm hôn mê Glasgow 8-14 | 2 |
| Thang điểm hôn mê Glasgow <8 | 4 |
| Thị lực | |
| Bình thường (hoặc không thay đổi so với thị lực trước đột quỵ) | 0 |
| Giảm, một bên | 1 |
| Giảm, hai bên | 2 |
| Khiếm khuyết thị trường | |
| Bình thường | 0 |
| Khiếm khuyết một bên | 1 |
| Khiếm khuyết hai bên | 2 |
| Liệt vận nhãn | |
| Không có | 0 |
| Có, một bên | 1 |
| Có, hai bên | 2 |
Từ tài liệu tham khảo 70.
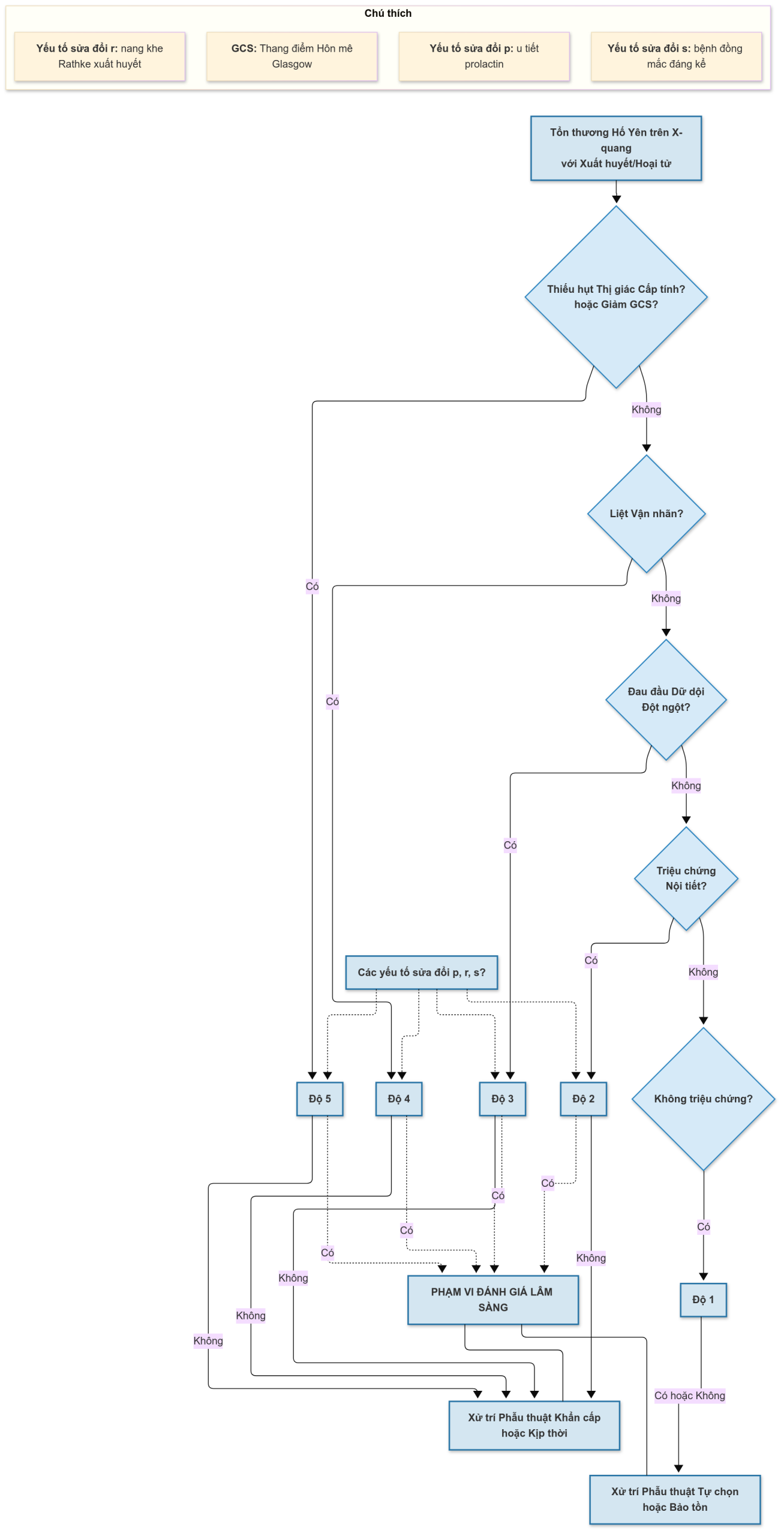
Hình 21.2 Lưu đồ minh họa đánh giá sử dụng Hệ thống Phân độ Đột quỵ Tuyến yên. GCS, Thang điểm Hôn mê Glasgow; yếu tố sửa đổi p, u tiết prolactin; yếu tố sửa đổi r, nang khe Rathke xuất huyết; yếu tố sửa đổi s, bệnh đồng mắc đáng kể. (Điều chỉnh từ Jho DH, Biller BMK, Agarwalla PK, Swearingen B. Pituitary apoplexy: large surgical series with grading system. World Neurosurg. 2014;82(5):781–790.)
XỬ TRÍ CẤP TÍNH
Bất kể bệnh nhân được xử trí phẫu thuật hay nội khoa, trong giai đoạn cấp tính, đặc biệt đối với những bệnh nhân có bất ổn huyết động, việc chăm sóc hỗ trợ bằng bù dịch, truyền tĩnh mạch dextrose, và thay thế hydrocortisone theo kinh nghiệm nên được bắt đầu ngay lập tức sau khi lấy máu để làm xét nghiệm nội tiết tố. Liệu pháp steroid theo kinh nghiệm (một liều bolus hydrocortisone tĩnh mạch 100 đến 200 mg sau đó là 50 đến 100 mg mỗi 6 giờ hoặc liên tục) là bắt buộc ở bất kỳ bệnh nhân nào có bất ổn huyết động hoặc dấu hiệu suy thượng thận, vì thiếu hụt corticotropic ở bệnh nhân đột quỵ tuyến yên có thể đe dọa tính mạng.
XỬ TRÍ BẰNG PHẪU THUẬT
Trong đột quỵ tuyến yên có khiếm khuyết thần kinh hoặc thần kinh-nhãn khoa nghiêm trọng, xử trí phẫu thuật là phổ biến và được khuyến nghị dựa trên các hướng dẫn từ nhiều tổ chức nội tiết và phẫu thuật thần kinh khác nhau. Phẫu thuật cắt bỏ qua đường xương bướm được thực hiện bởi một bác sĩ phẫu thuật thần kinh tuyến yên có kinh nghiệm được ưu tiên, vì nó mang lại kết quả thần kinh-nhãn khoa tốt hơn trong hầu hết các trường hợp. Ở những bệnh nhân được xử trí bằng phẫu thuật, tỷ lệ biến chứng chung được báo cáo là thấp và bao gồm rò dịch não tủy sau phẫu thuật (dưới 5%), viêm màng não và lú lẫn thoáng qua sau phẫu thuật (dưới 10%), chảy máu cam thoáng qua (dưới 5%), suy giảm chức năng tuyến yên trước (dưới 20% trong một nghiên cứu), và đái tháo nhạt (dưới 5%). Trong các trường hợp suy tuyến yên và đái tháo nhạt sau phẫu thuật, thiếu hụt nội tiết tố có thể là hậu quả của đột quỵ hơn là của phẫu thuật. Sau khi cắt bỏ, Hội nghị các Bác sĩ phẫu thuật Thần kinh khuyến nghị những bệnh nhân có khối u còn sót lại hoặc tái phát nên được xạ phẫu và xạ trị, trong khi những người không còn khối u hoặc chỉ có một khối u nhỏ trong hố yên có thể được theo dõi bằng chẩn đoán hình ảnh thần kinh.
XỬ TRÍ NỘI KHOA BẢO TỒN
Xử trí nội khoa bảo tồn có thể phù hợp trong đột quỵ tuyến yên không có hoặc có các dấu hiệu thần kinh-nhãn khoa nhẹ, vì sự hồi phục tự phát được thấy ở hầu hết bệnh nhân có dấu hiệu nhẹ. Tuy nhiên, do tính chất biến động của đột quỵ tuyến yên, những bệnh nhân được xử trí bảo tồn cần được theo dõi chặt chẽ các di chứng của xuất huyết, kích thích màng não, khiếm khuyết thần kinh-nhãn khoa, và thiếu hụt nội tiết tố, và can thiệp phẫu thuật được xem xét nếu các triệu chứng không cải thiện hoặc xấu đi.
Kết quả
Phần lớn bệnh nhân đột quỵ tuyến yên sống sót và sống độc lập với các triệu chứng di chứng thần kinh hoặc thần kinh-nhãn khoa tối thiểu, mặc dù hầu hết cần thay thế nội tiết tố lâu dài. Nhiều nghiên cứu hồi cứu gần đây đã báo cáo tỷ lệ tử vong là 0%; tuy nhiên, một nghiên cứu năm 2015 từ Mayo Clinic báo cáo 4 trong số 87 bệnh nhân đã tử vong và một nghiên cứu khác từ Essen, Đức báo cáo 5 trong số 60 bệnh nhân đã tử vong. Nguyên nhân tử vong ở những bệnh nhân này rất khác nhau. Dựa trên số lượng nhỏ các trường hợp được báo cáo này, các yếu tố có thể làm tăng nguy cơ tử vong bao gồm xuất huyết lớn và các bệnh đi kèm y tế ngăn cản phẫu thuật an toàn hoặc dẫn đến các biến chứng tim hoặc phổi sau phẫu thuật.
CÁC TRIỆU CHỨNG THẦN KINH-NHÃN KHOA VÀ THẦN KINH
Hầu hết bệnh nhân có các triệu chứng thị giác đều có sự hồi phục ít nhất một phần các khiếm khuyết thị trường và thị lực, và nhiều người hồi phục hoàn toàn. Liệt vận nhãn có xu hướng hồi phục ở tỷ lệ cao hơn so với các khiếm khuyết thị giác.
Di chứng thần kinh có thể xuất hiện muộn hơn nhiều so với biểu hiện ban đầu. Có một báo cáo trường hợp về một phụ nữ trẻ có tiền sử mất thị lực cấp tính từ xa, đã hồi phục một phần, người đã đến khám tại một phòng khám ngoại trú thần kinh phàn nàn về những cơn đau đầu toàn bộ. Cô được phát hiện có thoát vị não và giao thoa thị giác vào hố yên rỗng còn lại sau khi cô được cho là đã bị đột quỵ tuyến yên khi lần đầu tiên bị mất thị lực. Hầu hết các triệu chứng thần kinh nghiêm trọng, chẳng hạn như thay đổi trạng thái tinh thần và cứng gáy, đều hồi phục sau giai đoạn cấp tính, nhưng 20% đến 37% bệnh nhân tiếp tục có các triệu chứng còn lại như đau đầu.
CHỨC NĂNG TUYẾN YÊN
Chức năng nội tiết tuyến yên hiếm khi hồi phục hoàn toàn ở bất kỳ bệnh nhân nào có rối loạn chức năng tuyến yên khi biểu hiện. Sau giai đoạn cấp tính, hầu hết bệnh nhân cần liệu pháp thay thế nội tiết tố lâu dài. Tỷ lệ thay thế nội tiết tố cụ thể trong các nghiên cứu gần đây rất khác nhau: 46% đến 78% cần thay thế cortisol, 5% đến 74% cần thay thế hormone tăng trưởng, 49% đến 75% cần thay thế thyroxine, 5% đến 12% cần desmopressin, và 10% đến 65% cần thay thế gonadotropin, estrogen hoặc testosterone. Trong số các bệnh nhân được xử trí bằng phẫu thuật, khoảng một phần ba bệnh nhân bị suy toàn bộ tuyến yên trước. Trong khi một nghiên cứu gần đây cho thấy sự tiến triển triệu chứng tồi tệ hơn (liệt dây thần kinh sọ, viêm màng não vô khuẩn, và giảm mức độ ý thức) và tỷ lệ thiếu hụt nội tiết tố lâu dài cao hơn ở những bệnh nhân bị đột quỵ tuyến yên do thiếu máu cục bộ so với xuất huyết, các nghiên cứu khác không tìm thấy sự khác biệt.
ĐÁNH GIÁ KẾT QUẢ GIỮA XỬ TRÍ PHẪU THUẬT VÀ NỘI KHOA
Một số nghiên cứu hồi cứu gần đây đã phân tích kết quả giữa các bệnh nhân được phẫu thuật so với xử trí nội khoa đối với đột quỵ tuyến yên. Trong một phân tích tổng hợp lớn gần đây của 14 nghiên cứu bao gồm 259 trường hợp được xử trí bằng phẫu thuật và 198 trường hợp được xử trí nội khoa, không có sự khác biệt đáng kể về tỷ lệ chung cho bất kỳ sự phục hồi nào (hoàn toàn hoặc một phần) giữa xử trí phẫu thuật và nội khoa, với tỷ lệ phục hồi ở bệnh nhân được phẫu thuật so với bệnh nhân được xử trí bảo tồn là 35% so với 28% đối với chức năng nội tiết, 82% so với 85% đối với thị lực, 82% so với 84% đối với khiếm khuyết thị trường, và 83% so với 95% đối với rối loạn chức năng vận nhãn. Tỷ lệ phục hồi hoàn toàn ở bệnh nhân được phẫu thuật so với bệnh nhân được xử trí bảo tồn cũng tương tự: 39% so với 38% về chức năng nội tiết, 55% so với 61% về thị lực, 49% so với 58% về khiếm khuyết thị trường, và 62% so với 60% về rối loạn chức năng vận nhãn. Ngược lại, một phân tích tổng hợp cũ hơn bao gồm 6 nghiên cứu về bệnh nhân được phẫu thuật so với bệnh nhân được xử trí bảo tồn cho thấy tỷ lệ phục hồi liệt vận nhãn và thị trường cao hơn đáng kể ở những bệnh nhân được phẫu thuật, nhưng không có sự khác biệt đáng kể về sự phục hồi thị lực và chức năng tuyến yên.
Các nghiên cứu khác đã kiểm tra phẫu thuật sớm so với muộn trong đột quỵ tuyến yên. Trong một nghiên cứu về các bệnh nhân được phẫu thuật trong vòng 1 tuần so với sau 1 tuần (khoảng từ 8 đến 210 ngày), tỷ lệ phục hồi hoàn toàn trong phẫu thuật sớm so với muộn là 100% so với 93% đối với liệt vận nhãn, 56% so với 60% đối với thị lực, 30% so với 44% đối với thị trường, và 59% so với 67% đối với phục hồi thần kinh hoàn toàn, và không có sự khác biệt nào có ý nghĩa thống kê. Trong một nghiên cứu khác về các bệnh nhân được phẫu thuật trong vòng 72 giờ so với phẫu thuật muộn hơn, sự cải thiện thị giác được thấy ở 67% so với 84% bệnh nhân, sự hồi phục hoàn toàn của giảm thị lực hoặc khiếm khuyết thị trường trước phẫu thuật được thấy ở 33% so với 41%, liệt dây thần kinh sọ cải thiện ở 83% so với 80%, và không có sự khác biệt nào là đáng kể. Một phân tích tổng hợp của 172 bệnh nhân đột quỵ tuyến yên có biểu hiện một số khiếm khuyết thị giác cho thấy 98% bệnh nhân được phẫu thuật trong vòng 1 tuần đã có sự phục hồi thị giác so với 85% bệnh nhân được phẫu thuật sau 1 tuần, một sự khác biệt cũng không đạt được ý nghĩa thống kê .
Hầu hết các nghiên cứu gần đây đã cho thấy không có sự khác biệt đáng kể về kết quả giữa xử trí phẫu thuật và nội khoa của đột quỵ tuyến yên, nhưng không có nghiên cứu nào là thử nghiệm ngẫu nhiên có đối chứng. Bệnh nhân được xử trí bằng phẫu thuật có xu hướng có các khiếm khuyết thần kinh-nhãn khoa nghiêm trọng hơn và các khối u lớn hơn, điều này có thể đã làm sai lệch kết quả của các nghiên cứu này. Tuy nhiên, trong một loạt nghiên cứu, một phần ba bệnh nhân được điều trị bảo tồn có biểu hiện giảm mức độ ý thức và mặc dù có biểu hiện nghiêm trọng đó, bốn trong số sáu người đã có sự phục hồi xuất sắc. Các tác giả của loạt nghiên cứu đó đã kết luận rằng xử trí bảo tồn là một lựa chọn tốt cho những bệnh nhân không có khiếm khuyết thần kinh-nhãn khoa nghiêm trọng và đáp ứng nhanh chóng với liệu pháp y tế sớm. Các hướng dẫn từ hầu hết các tổ chức khuyến nghị phẫu thuật trong vòng 1 tuần ở những bệnh nhân có thay đổi ý thức hoặc khiếm khuyết thị giác nghiêm trọng đang xấu đi bởi một bác sĩ phẫu thuật tuyến yên có kinh nghiệm.
TÁI PHÁT VÀ THEO DÕI
Từ 5% đến 20% bệnh nhân có khối u tái phát hoặc tiến triển sau đột quỵ. Hầu hết các hướng dẫn của các hiệp hội chuyên môn đều khuyến nghị theo dõi định kỳ bằng hình ảnh MRI không tiêm cản quang sử dụng quy trình chụp tuyến yên độ phân giải cao, với lần MRI đầu tiên từ 3 đến 4 tháng sau can thiệp phẫu thuật. Trong khi sự tiến triển của khối u tuyến yên là phổ biến, đột quỵ tái phát hiếm hơn và có thể phụ thuộc vào sự xâm lấn của xoang hang. Trong một nghiên cứu về các bệnh nhân được xử trí bằng phẫu thuật, đột quỵ tuyến yên tái phát được thấy ở khoảng 5% bệnh nhân, nhưng gần một phần tư bệnh nhân có di tích u tuyến yên trong xoang hang sau khi cắt bỏ đã bị nhiều lần đột quỵ. Trong một nghiên cứu tiền cứu cũ hơn trên một số lượng nhỏ bệnh nhân đột quỵ tuyến yên được xử trí nội khoa, một trong bảy bệnh nhân đã bị tái phát đột quỵ. Bệnh nhân bị nhiều lần đột quỵ có tỷ lệ liệt mắt cao hơn đáng kể, có lẽ vì liệt mắt thường là do xâm lấn xoang hang.
Kết luận
Đột quỵ tuyến yên là một tình trạng nhồi máu hoặc xuất huyết của mô tuyến yên, thường là của một khối u tuyến yên, có khả năng đe dọa tính mạng. Trong khi biểu hiện kinh điển là một cơn đau đầu đột ngột và dữ dội với các khiếm khuyết thần kinh-nhãn khoa và thiếu hụt nội tiết tố, bệnh nhân cũng có thể biểu hiện với các dấu hiệu và triệu chứng nhẹ hơn trong một khoảng thời gian bán cấp hoặc mãn tính. Khi nghi ngờ đột quỵ tuyến yên, nên chụp MRI không tiêm cản quang sử dụng quy trình chụp tuyến yên độ phân giải cao để xác nhận chẩn đoán càng sớm càng tốt. Nên lấy máu làm xét nghiệm nội tiết tố, và nên bắt đầu chăm sóc hỗ trợ bằng truyền dịch tĩnh mạch và dextrose và thay thế steroid theo kinh nghiệm ngay lập tức. Quyết định hoàn thành phẫu thuật cắt bỏ qua đường xương bướm sớm mô đột quỵ hoặc xử trí bảo tồn vẫn còn gây tranh cãi, và các nghiên cứu ngẫu nhiên có đối chứng rõ ràng là cần thiết để giúp xác định các can thiệp tối ưu cho bệnh nhân đột quỵ tuyến yên. Dựa trên các hướng dẫn hiện tại, can thiệp phẫu thuật nên được xem xét mạnh mẽ ở những bệnh nhân có khiếm khuyết thần kinh-nhãn khoa nghiêm trọng hoặc tình trạng lâm sàng đang xấu đi. Sau giai đoạn cấp tính của bệnh, hầu hết bệnh nhân sẽ hồi phục ít nhất một phần khỏi các khiếm khuyết thần kinh và thần kinh-nhãn khoa, nhưng hầu hết sẽ cần thay thế nội tiết tố lâu dài ngoài việc theo dõi định kỳ bằng hình ảnh MRI.
TÀI LIỆU THAM KHẢO
- Wang Z, Gao L, Wang W, et al. Coagulative necrotic pituitary adenoma apoplexy: a retrospective study of 21 cases from a large pituitary center in China. Pituitary. 2019;22(1):13-28.
- Yang T, Bayad F, Schaberg MR, et al. Endoscopic endonasal transsphenoidal treatment of pituitary apoplexy: outcomes in a series of 20 patients. Cureus. 2015;7(10):e357.
- Briet C, Salenave S, Bonneville J-F, Laws ER, Chanson P. Pituitary apoplexy. Endocr Rev. 2015;36(6): 622-645.
- Raappana A, Koivukangas J, Ebeling T, Pirilä T. Incidence of pituitary adenomas in Northern Finland in 1992-2007. J Clin Endocrinol Metab. 2010;95(9):4268-4275.
- Fernandez A, Karavitaki N, Wass JAH. Prevalence of pituitary adenomas: a community-based, cross-sectional study in Banbury (Oxfordshire, UK). Clinical Endocrinology. 2010;72(3):377-382.
- Ntali G, Wass JA. Epidemiology, clinical presentation and diagnosis of non-functioning pituitary adenomas. Pituitary. 2018;21(2):111–118.
- Zhu X, Wang Y, Zhao X, et al. Incidence of pituitary apoplexy and its risk factors in Chinese people: a database study of patients with pituitary adenoma. PLOS ONE. 2015;10(9):e0139088.
- Gondim JA, de Albuquerque LAF, Almeida JP, et al. Endoscopic endonasal surgery for treatment of pituitary apoplexy: 16 years of experience in a specialized pituitary center. World Neurosurgery. 2017;108:137-142.
- Abbara A, Clarke S, Eng PC, et al. Clinical and biochemical characteristics of patients presenting with pituitary apoplexy. Endocrine Connections. 2018;7(10):1058-1066.
- Bujawansa S, Thondam SK, Steele C, et al. Presentation, management and outcomes in acute pituitary apoplexy: a large single-centre experience from the United Kingdom. Clinical Endocrinology. 2014;80(3):419-424.
- Giritharan S, Gnanalingham K, Kearney T. Pituitary apoplexy – bespoke patient management allows good clinical outcome. Clinical Endocrinology. 2016;85(3):415-422.
- Grzywotz A, Kleist B, Möller LC, et al. Pituitary apoplexy – a single center retrospective study from the neurosurgical perspective and review of the literature. Clinical Neurology and Neurosurgery. 2017;163:39-45.
- Rutkowski MJ, Kunwar S, Blevins L, Aghi MK. Surgical intervention for pituitary apoplexy: an analysis of functional outcomes. Journal of Neurosurgery. 2017;129(2):417-424.
- Singh TD, Valizadeh N, Meyer FB, Atkinson JLD, Erickson D, Rabinstein AA. Management and outcomes of pituitary apoplexy. Journal of Neurosurgery. 2015;122(6):1450-1457.
- Zoli M, Milanese L, Faustini-Fustini M, et al. Endoscopic endonasal surgery for pituitary apoplexy: evidence on a 75-case series from a tertiary care center. World Neurosurgery. 2017;106:331-338.
- Jho DH, Biller BMK, Agarwalla PK, Swearingen B. Pituitary apoplexy: large surgical series with grading system. World Neurosurgery. 2014;82(5):781-790.
- Kim E. A Rathke’s cleft cyst presenting with apoplexy. J Korean Neurosurg Soc. 2012;52(4):404-406.
- Verma R, Patil TB, Lalla R. Pituitary apoplexy syndrome as the manifestation of intracranial tuberculoma. BMJ Case Rep. 2014;2014.
- Dan NG, Feiner RID, Houang MTW, Turner JJ. Pituitary apoplexy in association with lymphocytic hypophysitis. Journal of Clinical Neuroscience. 2002;9(5):577-580.
- Husain Q, Zouzias A, Kanumuri VV, Eloy JA, Liu JK. Idiopathic granulomatous hypophysitis presenting as pituitary apoplexy. Journal of Clinical Neuroscience. 2014;21(3):510-512.
- Kingdon C, Sidhu P, Cohen J. Pituitary apoplexy secondary to an underlying abscess. Journal of Infection. 1996;33(1):53-55.
- Chhiber SS, Bhat AR, Khan SH, et al. Apoplexy in sellar metastasis: a case report and review of literature. Turkish neurosurgery. 2011;21(2):230-234.
- Glezer A, Bronstein MD, Glezer A, Bronstein MD. Pituitary apoplexy: pathophysiology, diagnosis and management. Archives of Endocrinology and Metabolism. 2015;59(3):259-264.
- González-González JG, Borjas-Almaguer OD, Salcido-Montenegro A, et al. Sheehan’s syndrome revisited: underlying autoimmunity or hypoperfusion? Int J Endocrinol. 2018;2018.
- Goyal P, Utz M, Gupta N, et al. Clinical and imaging features of pituitary apoplexy and role of imaging in differentiation of clinical mimics. Quant Imaging Med Surg. 2018;8(2):219-231.
- Karaca Z, Tanriverdi F, Unluhizarci K, Kelestimur F. Pregnancy and pituitary disorders. Eur J Endocrinol. 2010;162(3):453-475.
- Goshtasbi K, Abiri A, Sahyouni R, et al. Visual and endocrine recovery following conservative and surgical treatment of pituitary apoplexy: a meta-analysis. World Neurosurgery. 2019;132:33-40.
- Kim JH, Dho Y-S, Kim YH, et al. Developing an optimal follow-up strategy based on the natural history of nonfunctioning pituitary adenomas. Journal of Neurosurgery. 2018;131(2):500-506.
- Boguszewski CL, de Castro Musolino NR, Kasuki L. Management of pituitary incidentaloma. Best Practice & Research Clinical Endocrinology & Metabolism. 2019;33(2):101268.
- Fernández-Balsells MM, Murad MH, Barwise A, et al. Natural history of nonfunctioning pituitary adenomas and incidentalomas: a systematic review and metaanalysis. J Clin Endocrinol Metab. 2011;96(4): 905-912.
- Hosmann A, Micko A, Frischer JM, et al. Multiple pituitary apoplexy-cavernous sinus invasion as major risk factor for recurrent hemorrhage. World Neurosurgery. 2019;126:e723-e730.
- Zaidi HA, Cote DJ, Burke WT, et al. Time course of symptomatic recovery after endoscopic transsphenoidal surgery for pituitary adenoma apoplexy in the modern era. World Neurosurgery. 2016;96:434-439.
- Almeida JP, Sanchez MM, Karekezi C, et al. Pituitary apoplexy: results of surgical and conservative management clinical series and review of the literature. World Neurosurgery. 2019;130:e988-e999.
- Kim Y-H, Cho YH, Hong SH, et al. Postoperative neurologic outcome in patients with pituitary apoplexy after transsphenoidal surgery. World Neurosurgery. 2018;111:e18-e23.
- Culpin E, Crank M, Igra M, et al. Pituitary tumour apoplexy within prolactinomas in children: a more aggressive condition? Pituitary. 2018;21(5):474-479.
- Jankowski PP, Crawford JR, Khanna P, Malicki DM, Ciacci JD, Levy ML. Pituitary tumor apoplexy in adolescents. World Neurosurgery. 2015;83(4):644-651.
- Oldfield EH, Merrill MJ. Apoplexy of pituitary adenomas: the perfect storm. Journal of Neurosurgery. 2015;122(6):1444-1449.
- Ogawa Y, Niizuma K, Mugikura S, Tominaga T. Ischemic pituitary adenoma apoplexy-clinical appearance and prognosis after surgical intervention. Clinical Neurology and Neurosurgery. 2016;148:142-146.
- Gupta P, Dutta P. Landscape of molecular events in pituitary apoplexy. Front Endocrinol. 2018;9.
- Aftab H, Zia B, Thim M, Malhotra N. Nonhemorrhagic pituitary apoplexy following CABG surgery. J Endocr Soc. 2019;3(Suppl 1):SUN-423.
- Crisman C, Ward M, Majmundar N, et al. Pituitary apoplexy following endoscopic retrograde cholangiopancreatography. World Neurosurgery. 2019;121:201-204.
- Joo C, Ha G, Jang Y. Pituitary apoplexy following lumbar fusion surgery in prone position. Medicine (Baltimore). 2018;97(19).
- Laluz V, Codorniz K. A case of pituitary apoplexy complicating the management of sepsis. Loma Linda University Student Journal. 2018;3(1).
- Uneda A, Hirashita K, Yunoki M, Yoshino K, Date I. Pituitary adenoma apoplexy associated with vardenafil intake. Acta Neurochir. 2019;161(1):129-131.
- Shetty S, Gnanaraj J, Jayamani Roshan S, El Accaoui R. Pituitary apoplexy after regadenoson myocardial perfusion scan. J Nucl Cardiol. 2020;27:336-339.
- Abbott J, Kirkby GR. Acute visual loss and pituitary apoplexy after surgery. BMJ. 2004;329(7459):218-219.
- Fanous N, Srihari A, Roper S, Woodmansee W. Pituitary apoplexy associated with apixaban. J Endocr Soc. 2019;3(Suppl 1):SUN-420.
- Ly S, Naman A, Chaufour-Higel B, et al. Pituitary apoplexy and rivaroxaban. Pituitary. 2017;20(6):709-710.
- Willamowicz AS, Houlden RL. Pituitary apoplexy after anticoagulation for unstable angina. Endocrine Practice. 1999;5(5):273-276.
- Banerjee C, Snelling B, Hanft S, Komotar RJ. Bilateral cerebral infarction in the setting of pituitary apoplexy: a case presentation and literature review. Pituitary. 2015;18(3):352-358.
- Billeci D, Marton E, Giordan E. Post-traumatic pituitary apoplexy: case presentation and review of literature. Interdisciplinary Neurosurgery. 2017;7:4-8.
- Jang J-H, Ko YS, Hong EK, Gwak H-S. Extensive pituitary apoplexy after chemotherapy in a patient with metastatic breast cancer. Brain Tumor Research and Treatment. 2018;6(1):43-46.
- Maki Y, Kurosaki Y, Uchino K, Ishibashi R, Chin M, Yamagata S. Pituitary apoplexy in long-term cabergoline user during thrombocytopenia due to chemotherapy for chronic myelocytic leukemia. World Neurosurgery. 2018;120:290-295.
- Annamalai AK, Jeyachitra G, Jeyamithra A, Ganeshkumar M, Srinivasan KG, Gurnell M. Gestational pituitary apoplexy. Indian J Endocrinol Metab. 2017;21(3):484-485.
- Grand’Maison S, Weber F, Bédard M-J, Mahone M, Godbout A. Pituitary apoplexy in pregnancy: a case series and literature review. Obstet Med. 2015;8(4):177-183.
- Sangtian J, Ruanpeng D, Araki T. CRH induced pituitary apoplexy during IPSS in Cushing disease. Endocrine Practice. 2019;25:233-234.
- Chanson P, Raverot G, Castinetti F, Cortet-Rudelli C, Galland F, Salenave S. Management of clinically non-functioning pituitary adenoma. Annales d’Endocrinologie. 2015;76(3):239-247.
- Fabiano AJ, George S. Pituitary apoplexy after initial leuprolide injection. World Neurosurgery. 2016;95: 616.
- Jaggi S, Slone H, Strauss R, Zaeeter W, Palli V. Leuprolide injection induced pituitary apoplexy. J Endocr Soc. 2019;3(Suppl 1):SUN-421.
- Keane F, Egan AM, Navin P, Brett F, Dennedy MC. Gonadotropin-releasing hormone agonist-induced pituitary apoplexy. Endocrinol Diabetes Metab Case Rep. 2016;2016:160021.
- Sasagawa Y, Tachibana O, Nakagawa A, Koya D, Iizuka H. Pituitary apoplexy following gonadotropin-releasing hormone agonist administration with gonadotropin-secreting pituitary adenoma. Journal of Clinical Neuroscience. 2015;22(3):601-603.
- Ghadirian H, Shirani M, Ghazi-Mirsaeed S, Mohebi S, Alimohamadi M. Pituitary apoplexy during treatment of prolactinoma with cabergoline. Asian J Neurosurg. 2018;13(1):93-95.
- Brougham M, Heusner AP, Adams RD. Acute degenerative changes in adenomas of the pituitary body-with special reference to pituitary apoplexy. Journal of Neurosurgery. 1950;7(5):421-439.
- Rais NC, Merchant RA, Seetharaman SK. Pituitary apoplexy masquerading as functional decline in an older person. Age Ageing. 2017;46(2):335-336.
- Lubbe DE, Mankahla N, Carrara H, Semple P. Surgical intervention for binocular blindness in pituitary apoplexy. Interdisciplinary Neurosurgery. 2019;18:100490.
- Hage R, Eshraghi SR, Oyesiku NM, et al. Third, fourth, and sixth cranial nerve palsies in pituitary apoplexy. World Neurosurgery. 2016;94:447-452.
- Sussman ES, Ho AL, Pendharkar AV, Achrol AS, Harsh GR. Pituitary apoplexy associated with carotid compression and a large ischemic penumbra. World Neurosurgery. 2016;92:581.
- Douleh DG, Morone PJ, Mobley B, Fusco MR, Chambless LB. Angioplasty is an effective treatment for vasospasm following pituitary apoplexy and tumor resection. Cureus. 2018;10(1).
- Gambaracci G, Rondoni V, Guercini G, Floridi P. Pituitary apoplexy complicated by vasospasm and bilateral cerebral infarction. BMJ Case Rep. 2016;2016.
- Rajasekaran S, Vanderpump M, Baldeweg S, et al. UK guidelines for the management of pituitary apoplexy. Clinical Endocrinology. 2011;74(1):9-20.
- Watthanasuntorn K, Lertjitbanjong P, Hughes J. Pituitary apoplexy, an unexpected cause of syncope: case report. J Endocr Soc. 2019;3(Suppl 1):SUN-425.
- Yoshino M, Sekine Y, Koh E, Hata A, Hashimoto N. Pituitary apoplexy after surgical treatment of lung cancer. The Annals of Thoracic Surgery. 2014;98(5):1830-1832.
- Ishii M. Endocrine emergencies with neurologic manifestations. Continuum (Minneap Minn). 2017;23(3): 778-801.
- Burns J, Policeni B, Bykowski J, et al. ACR appropriateness criteria neuroendocrine imaging. Journal of the American College of Radiology. 2019;16(5, Supplement):S161-S173.
- Barkhoudarian G, Kelly DF. Pituitary apoplexy. Neurosurgery Clinics of North America. 2019;30(4):457-463.
- Ramos R, Machado MJ, Antunes C, Fernandes V, Marques O, Almeida R. Metastasis of a dorsal melanoma to a pituitary adenoma mimicking pituitary apoplexy. Arq Bras Neurocir. 2017;36(04):238-242.
- Baldeweg SE, Vanderpump M, Drake W, et al. Society for Endocrinology Endocrine Emergency Guidance: emergency management of pituitary apoplexy in adult patients. Endocr Connect. 2016;5(5):G12-G15.
- Lucas JW, Bodach ME, Tumialan LM, et al. Congress of Neurological Surgeons systematic review and evidence-based guideline on primary management of patients with nonfunctioning pituitary adenomas. Neurosurgery. 2016;79(4):E533-E535.
- Sheehan J, Lee C-C, Bodach ME, et al. Congress of Neurological Surgeons systematic review and evidence-based guideline for the management of patients with residual or recurrent nonfunctioning pituitary adenomas. Neurosurgery. 2016;79(4):E539-E540.
- Pineyro MM, Furtenbach P, Lima R, Wajskopf S, Sgarbi N, Pisabarro R. Brain and optic chiasm herniation into sella after pituitary tumor apoplexy. Front Endocrinol. 2017;8.
- Patel DM, Miller JH, Omar NB, et al. Hemorrhagic and non-hemorrhagic pituitary apoplexy: clinical analysis. Journal of Advances in Medicine and Medical Research. 2016;12(7):1-9.
- Tu M, Lu Q, Zhu P, Zheng W. Surgical versus non-surgical treatment for pituitary apoplexy: a systematic review and meta-analysis. Journal of the Neurological Sciences. 2016;370:258-262.
- Sahyouni R, Goshtasbi K, Choi E, et al. Vision outcomes in early versus late surgical intervention of pituitary apoplexy: meta-analysis. World Neurosurgery. 2019;127:52-57.
- Freda PU, Beckers AM, Katznelson L, et al. Pituitary incidentaloma: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab. 2011;96(4):894-904.
- Ziu M, Dunn IF, Hess C, et al. Congress of Neurological Surgeons systematic review and evidence-based guideline on posttreatment follow-up evaluation of patients with nonfunctioning pituitary adenomas. Neurosurgery. 2016;79(4):E541-E543.
- Maccagnan P, Macedo C, Kayath M, Nogueira R, Abucham J. Conservative management of pituitary apoplexy: a prospective study. The Journal of clinical endocrinology and metabolism. 1995;80:2190-2197.
Bảng chú giải thuật ngữ Y học Anh Việt
| STT | Thuật ngữ tiếng Anh | Cách phát âm | Nghĩa Tiếng Việt |
|---|---|---|---|
| 1 | Pituitary Apoplexy | /pɪˈtjuːɪtəri ˈæpəplɛksi/ | Đột quỵ tuyến yên |
| 2 | Hemorrhage | /ˈhɛmərɪdʒ/ | Xuất huyết |
| 3 | Infarction | /ɪnˈfɑːrkʃən/ | Nhồi máu |
| 4 | Pituitary gland | /pɪˈtjuːɪtəri ɡlænd/ | Tuyến yên |
| 5 | Neurologic | /ˌnjʊərəˈlɒdʒɪk/ | (Thuộc về) Thần kinh |
| 6 | Neuro-ophthalmologic | /ˈnjʊəroʊˌɒfθælˈmɒlədʒɪk/ | (Thuộc về) Thần kinh – nhãn khoa |
| 7 | Endocrine | /ˈɛndəkrɪn/ | Nội tiết |
| 8 | Deficiencies | /dɪˈfɪʃənsiz/ | Sự thiếu hụt |
| 9 | Headache | /ˈhɛdeɪk/ | Đau đầu |
| 10 | Vision loss | /ˈvɪʒən lɒs/ | Mất thị lực |
| 11 | Visual disturbances | /ˈvɪʒuəl dɪˈstɜːrbənsɪz/ | Rối loạn thị giác |
| 12 | Hypopituitarism | /ˌhaɪpoʊpɪˈtjuːɪtərɪzəm/ | Suy tuyến yên |
| 13 | Impaired consciousness | /ɪmˈpɛərd ˈkɒnʃəsnəs/ | Suy giảm ý thức |
| 14 | Acute | /əˈkjuːt/ | Cấp tính |
| 15 | Subacute | /ˌsʌbəˈkjuːt/ | Bán cấp |
| 16 | Pituitary adenoma | /pɪˈtjuːɪtəri ˌædɪˈnoʊmə/ | U tuyến yên |
| 17 | Postpartum | /ˌpoʊstˈpɑːrtəm/ | Sau sinh |
| 18 | Hypovolemic shock | /ˌhaɪpoʊvəˈliːmɪk ʃɒk/ | Sốc giảm thể tích |
| 19 | Epidemiology | /ˌɛpɪˌdiːmiˈɒlədʒi/ | Dịch tễ học |
| 20 | Prevalence | /ˈprɛvələns/ | Tỷ lệ hiện mắc |
| 21 | Incidence | /ˈɪnsɪdəns/ | Tỷ lệ mới mắc |
| 22 | Macroadenoma | /ˌmækroʊˌædɪˈnoʊmə/ | U tuyến yên lớn |
| 23 | Microadenoma | /ˌmaɪkroʊˌædɪˈnoʊmə/ | U tuyến yên nhỏ |
| 24 | Prolactinoma | /proʊˌlæktɪˈnoʊmə/ | U tiết prolactin |
| 25 | Postmortem | /ˌpoʊstˈmɔːrtəm/ | Sau tử vong |
| 26 | Sellar lesions | /ˈsɛlər ˈliːʒənz/ | Tổn thương vùng hố yên |
| 27 | Rathke’s cleft cyst (RCC) | /ˈræθkiz klɛft sɪst/ | Nang túi Rathke |
| 28 | Craniopharyngioma | /ˌkreɪnioʊfəˌrɪndʒiˈoʊmə/ | U sọ hầu |
| 29 | Tuberculoma | /tjuːˌbɜːrkjuˈloʊmə/ | U lao |
| 30 | Hypophysitis | /ˌhaɪpəˈfɪsɪtɪs/ | Viêm tuyến yên |
| 31 | Sellar abscess | /ˈsɛlər ˈæbsɛs/ | Áp xe vùng hố yên |
| 32 | Sellar metastasis | /ˈsɛlər məˈtæstəsɪs/ | Di căn vùng hố yên |
| 33 | Sheehan’s syndrome | /ˈʃiːənz ˈsɪndroʊm/ | Hội chứng Sheehan |
| 34 | Incidentaloma | /ˌɪnsɪˌdɛnˈtəloʊmə/ | U phát hiện tình cờ |
| 35 | Anticoagulation | /ˌæntiˌkoʊˌæɡjəˈleɪʃən/ | Chống đông máu |
| 36 | Subclinical | /ˌsʌbˈklɪnɪkəl/ | Cận lâm sàng |
| 37 | Asymptomatic | /ˌeɪsɪmptəˈmætɪk/ | Không có triệu chứng |
| 38 | Autopsy | /ˈɔːtɒpsi/ | Khám nghiệm tử thi |
| 39 | Nonfunctioning adenomas | /nɒnˈfʌŋkʃənɪŋ ˌædɪˈnoʊməz/ | U không chức năng |
| 40 | Necrotic | /nəˈkrɒtɪk/ | Hoại tử |
| 41 | Pathologic examination | /ˌpæθəˈlɒdʒɪk ɪɡˌzæmɪˈneɪʃən/ | Khám nghiệm bệnh học |
| 42 | Secretory tumors | /ˈsiːkrətɔːri ˈtjuːmərz/ | U chế tiết |
| 43 | Gonadotropic hormone | /ˌɡoʊnədəˈtroʊpɪk ˈhɔːrmoʊn/ | Hormone hướng sinh dục |
| 44 | Null-cell | /nʌl sɛl/ | Tế bào rỗng |
| 45 | Plurihormonal | /ˌplʊərɪˈhɔːrmoʊnəl/ | Đa nội tiết tố |
| 46 | Adrenocorticotropic hormone (ACTH) | /əˌdriːnoʊˌkɔːrtɪkoʊˈtroʊpɪk ˈhɔːrmoʊn/ | Hormone vỏ thượng thận |
| 47 | Growth hormone | /ɡroʊθ ˈhɔːrmoʊn/ | Hormone tăng trưởng |
| 48 | Pathophysiology | /ˌpæθoʊˌfɪziˈɒlədʒi/ | Sinh lý bệnh |
| 49 | Ischemic infarction | /ɪˈskiːmɪk ɪnˈfɑːrkʃən/ | Nhồi máu thiếu máu cục bộ |
| 50 | Central nervous system | /ˈsɛntrəl ˈnɜːrvəs ˈsɪstəm/ | Hệ thần kinh trung ương |
| 51 | Glucose deprivation | /ˈɡluːkoʊs ˌdɛprɪˈveɪʃən/ | Thiếu hụt glucose |
| 52 | Intratumoral pressure | /ˌɪntrəˈtjuːmərəl ˈprɛʃər/ | Áp lực nội khối u |
| 53 | Coagulation necrosis | /koʊˌæɡjəˈleɪʃən nəˈkroʊsɪs/ | Hoại tử đông |
| 54 | Vascular endothelial growth factor (VEGF) | /ˈvæskjələr ˌɛndoʊˈθiːliəl ɡroʊθ ˈfæktər/ | Yếu tố tăng trưởng nội mô mạch máu |
| 55 | Matrix metalloproteinases | /ˈmeɪtrɪks ˌmɛtəloʊˈproʊtɪneɪsɪz/ | Metalloproteinase nền |
| 56 | Hypoxia-inducing factor-1a | /haɪˈpɒksiə ɪnˈdjuːsɪŋ ˈfæktər wʌn ˈælfə/ | Yếu tố gây thiếu oxy-1a |
| 57 | Inflammatory cytokines | /ɪnˈflæmətɔːri ˈsaɪtəkaɪnz/ | Các cytokine gây viêm |
| 58 | Precipitating factors | /prɪˈsɪpɪteɪtɪŋ ˈfæktərz/ | Các yếu tố khởi phát |
| 59 | Blood pressure fluctuations | /blʌd ˈprɛʃər ˌflʌktʃuˈeɪʃənz/ | Biến động huyết áp |
| 60 | Radiation therapy | /ˌreɪdiˈeɪʃən ˈθɛrəpi/ | Xạ trị |
| 61 | Lymphocytic hypophysitis | /ˌlɪmfoʊˈsɪtɪk ˌhaɪpəˈfɪsɪtɪs/ | Viêm tuyến yên lympho bào |
| 62 | Perfusion | /pərˈfjuːʒən/ | Sự tưới máu |
| 63 | Bleeding tendency | /ˈbliːdɪŋ ˈtɛndənsi/ | Xu hướng chảy máu |
| 64 | Hemodilution | /ˌhiːmoʊdaɪˈluːʃən/ | Pha loãng máu |
| 65 | Hypotension | /ˌhaɪpoʊˈtɛnʃən/ | Hạ huyết áp |
| 66 | Microemboli | /ˌmaɪkroʊˈɛmbəlaɪ/ | Vi thuyên tắc |
| 67 | Angiographic | /ˌændʒiəˈɡræfɪk/ | (Thuộc về) Chụp mạch |
| 68 | Intravascular | /ˌɪntrəˈvæskjələr/ | Nội mạch |
| 69 | Endoscopic | /ˌɛndəˈskɒpɪk/ | Nội soi |
| 70 | Extracranial surgery | /ˌɛkstrəˈkreɪniəl ˈsɜːrdʒəri/ | Phẫu thuật ngoài sọ |
| 71 | Cardiopulmonary bypass | /ˌkɑːrdioʊˈpʊlmənəri ˈbaɪpæs/ | Tuần hoàn ngoài cơ thể |
| 72 | Atherosclerosis | /ˌæθəroʊskləˈroʊsɪs/ | Xơ vữa động mạch |
| 73 | Internal carotid arteries | /ɪnˈtɜːrnəl kəˈrɒtɪd ˈɑːrtəriz/ | Động mạch cảnh trong |
| 74 | Lumbar fusion surgery | /ˈlʌmbər ˈfjuːʒən ˈsɜːrdʒəri/ | Phẫu thuật cố định cột sống thắt lưng |
| 75 | Prone position | /proʊn pəˈzɪʃən/ | Tư thế nằm sấp |
| 76 | Intraabdominal pressure | /ˌɪntrəæbˈdɒmɪnəl ˈprɛʃər/ | Áp lực trong ổ bụng |
| 77 | Vena cava | /ˈviːnə ˈkeɪvə/ | Tĩnh mạch chủ |
| 78 | Cardiac index | /ˈkɑːrdiæk ˈɪndɛks/ | Chỉ số tim |
| 79 | Vertebral arteries | /ˈvɜːrtəbrəl ˈɑːrtəriz/ | Động mạch đốt sống |
| 80 | Sepsis | /ˈsɛpsɪs/ | Nhiễm trùng huyết |
| 81 | Hemodialysis | /ˌhiːmoʊdaɪˈæləsɪs/ | Lọc máu |
| 82 | Phosphodiesterase type 5 (PDE5) inhibitors | /ˌfɒsfoʊdaɪˈɛstəreɪs taɪp faɪv ɪnˈhɪbɪtərz/ | Thuốc ức chế Phosphodiesterase type 5 (PDE5) |
| 83 | Nuclear stress testing | /ˈnjuːkliər strɛs ˈtɛstɪŋ/ | Xét nghiệm gắng sức hạt nhân |
| 84 | Cerebral vasodilation | /ˈsɛrəbrəl ˌveɪzoʊˌdaɪleɪˈʃən/ | Giãn mạch não |
| 85 | Hypertension | /ˌhaɪpərˈtɛnʃən/ | Tăng huyết áp |
| 86 | Systolic BP | /sɪˈstɒlɪk biː piː/ | Huyết áp tâm thu |
| 87 | Thrombocytopenia | /ˌθrɒmboʊˌsaɪtoʊˈpiːniə/ | Giảm tiểu cầu |
| 88 | Antiplatelet agents | /ˌæntiˈpleɪtlət ˈeɪdʒənts/ | Thuốc chống ngưng tập tiểu cầu |
| 89 | Head trauma | /hɛd ˈtrɔːmə/ | Chấn thương đầu |
| 90 | Cytotoxic chemotherapy | /ˌsaɪtoʊˈtɒksɪk ˌkiːmoʊˈθɛrəpi/ | Hóa trị liệu gây độc tế bào |
| 91 | Pregnancy | /ˈprɛɡnənsi/ | Thai kỳ |
| 92 | Pharmacologic stimulation | /ˌfɑːrməkəˈlɒdʒɪk ˌstɪmjəˈleɪʃən/ | Kích thích bằng thuốc |
| 93 | Placental estrogen | /pləˈsɛntəl ˈɛstrədʒən/ | Estrogen của nhau thai |
| 94 | Lactotroph cells | /ˈlæktoʊtrəʊf sɛlz/ | Tế bào hướng sữa |
| 95 | Prolactin | /proʊˈlæktɪn/ | Prolactin |
| 96 | Lactotroph hyperplasia | /ˈlæktoʊtrəʊf ˌhaɪpərˈpleɪʒə/ | Tăng sản tế bào hướng sữa |
| 97 | Intracapsular pressure | /ˌɪntrəˈkæpsjələr ˈprɛʃər/ | Áp lực trong bao |
| 98 | Pre-eclampsia | /ˌpriː ɪˈklæmpsiə/ | Tiền sản giật |
| 99 | Disseminated intravascular coagulation (DIC) | /dɪˈsɛmɪneɪtɪd ˌɪntrəˈvæskjələr koʊˌæɡjəˈleɪʃən/ | Đông máu nội mạch lan tỏa |
| 100 | Inferior petrosal sinus sampling | /ɪnˈfɪəriər pəˈtroʊsəl ˈsaɪnəs ˈsɑːmplɪŋ/ | Lấy mẫu máu xoang đá dưới |
| 101 | Corticotropin-releasing hormone (CRH) | /ˌkɔːrtɪkoʊˈtroʊpɪn rɪˈliːsɪŋ ˈhɔːrmoʊn/ | Hormone giải phóng corticotropin |
| 102 | Gonadotropin-releasing hormone (GnRH) | /ˌɡoʊnədəˈtroʊpɪn rɪˈliːsɪŋ ˈhɔːrmoʊn/ | Hormone giải phóng gonadotropin |
| 103 | Thyrotropin-releasing hormone (TRH) | /ˌθaɪroʊˈtroʊpɪn rɪˈliːsɪŋ ˈhɔːrmoʊn/ | Hormone giải phóng thyrotropin |
| 104 | GnRH agonist | /dʒiː ɛn ɑːr eɪtʃ ˈæɡənɪst/ | Chất chủ vận GnRH |
| 105 | Prostate carcinoma | /ˈprɒsteɪt ˌkɑːrsɪˈnoʊmə/ | Ung thư biểu mô tuyến tiền liệt |
| 106 | Fertility treatment | /fərˈtɪləti ˈtriːtmənt/ | Điều trị vô sinh |
| 107 | Dopamine agonist | /ˈdoʊpəmiːn ˈæɡənɪst/ | Chất chủ vận dopamine |
| 108 | Biomarkers | /ˈbaɪoʊmɑːrkərz/ | Dấu ấn sinh học |
| 109 | Stiff neck | /stɪf nɛk/ | Cứng gáy |
| 110 | Ocular palsies | /ˈɒkjələr ˈpɔːlziz/ | Liệt vận nhãn |
| 111 | Amblyopia | /ˌæmbliˈoʊpiə/ | Giảm thị lực một bên mắt (mắt lười) |
| 112 | Hemiparesis | /ˌhɛmiˈpærəsɪs/ | Liệt nửa người |
| 113 | Visual acuity | /ˈvɪʒuəl əˈkjuːəti/ | Thị lực |
| 114 | Hypopituitarism | /ˌhaɪpoʊpɪˈtjuːɪtərɪzəm/ | Suy tuyến yên |
| 115 | Visual field | /ˈvɪʒuəl fiːld/ | Thị trường |
| 116 | Nausea | /ˈnɔːziə/ | Buồn nôn |
| 117 | Coma | /ˈkoʊmə/ | Hôn mê |
| 118 | Meningeal irritation | /məˈnɪndʒiəl ˌɪrɪˈteɪʃən/ | Kích thích màng não |
| 119 | Thunderclap headache | /ˈθʌndərklæp ˈhɛdeɪk/ | Đau đầu như sét đánh |
| 120 | Subarachnoid hemorrhage | /ˌsʌbəˈræknɔɪd ˈhɛmərɪdʒ/ | Xuất huyết dưới nhện |
| 121 | Insidious onset | /ɪnˈsɪdiəs ˈɒnsɛt/ | Khởi phát âm thầm |
| 122 | Nuchal rigidity | /ˈnjuːkəl rɪˈdʒɪdəti/ | Cứng gáy |
| 123 | Photophobia | /ˌfoʊtoʊˈfoʊbiə/ | Sợ ánh sáng |
| 124 | Vomiting | /ˈvɒmɪtɪŋ/ | Nôn |
| 125 | Altered mental status | /ˈɔːltərd ˈmɛntəl ˈsteɪtəs/ | Thay đổi trạng thái tinh thần |
| 126 | Lethargy | /ˈlɛθərdʒi/ | Lơ mơ |
| 127 | Stupor | /ˈstjuːpər/ | Sững sờ |
| 128 | Functional decline | /ˈfʌŋkʃənəl dɪˈklaɪn/ | Suy giảm chức năng |
| 129 | Focal neurologic deficits | /ˈfoʊkəl ˌnjʊərəˈlɒdʒɪk ˈdɛfɪsɪts/ | Khiếm khuyết thần kinh khu trú |
| 130 | Cranial nerves | /ˈkreɪniəl nɜːrvz/ | Dây thần kinh sọ |
| 131 | Bilateral blindness | /baɪˈlætərəl ˈblaɪndnəs/ | Mù hai mắt |
| 132 | Fixed dilated pupils | /fɪkst daɪˈleɪtɪd ˈpjuːpəlz/ | Đồng tử giãn cố định |
| 133 | Optic atrophy | /ˈɒptɪk ˈætrəfi/ | Teo dây thần kinh thị giác |
| 134 | Oculomotor nerve palsy | /ˌɒkjəloʊˈmoʊtər nɜːrv ˈpɔːlzi/ | Liệt dây thần kinh vận nhãn |
| 135 | Adduction | /əˈdʌkʃən/ | Khép (mắt) |
| 136 | Exotropia | /ˌɛksoʊˈtroʊpiə/ | Lác ngoài |
| 137 | Hypotropia | /ˌhaɪpoʊˈtroʊpiə/ | Lác dưới |
| 138 | Ptosis | /ˈtoʊsɪs/ | Sụp mi |
| 139 | Mydriasis | /mɪˈdraɪəsɪs/ | Giãn đồng tử |
| 140 | Anisocoria | /ˌænɪsoʊˈkɔːriə/ | Bất đồng tử |
| 141 | Panhypopituitarism | /ˌpænˌhaɪpoʊpɪˈtjuːɪtərɪzəm/ | Suy toàn bộ tuyến yên |
| 142 | Cerebral arterial territories | /ˈsɛrəbrəl ɑːrˈtɪəriəl ˈtɛrɪtəriz/ | Các vùng động mạch não |
| 143 | Cerebral hemispheres | /ˈsɛrəbrəl ˈhɛmɪsfɪərz/ | Bán cầu đại não |
| 144 | Arterial vasospasm | /ɑːrˈtɪəriəl ˈveɪzoʊspæzəm/ | Co thắt mạch máu |
| 145 | Menstrual disturbances | /ˈmɛnstruəl dɪˈstɜːrbənsɪz/ | Rối loạn kinh nguyệt |
| 146 | Reduced libido | /rɪˈdjuːst lɪˈbiːdoʊ/ | Giảm ham muốn tình dục |
| 147 | Cortisol deficiency | /ˈkɔːrtɪsɒl dɪˈfɪʃənsi/ | Thiếu hụt Cortisol |
| 148 | ADH (Antidiuretic hormone) | /eɪ diː eɪtʃ/ | Hormone chống bài niệu |
| 149 | Hyponatremia | /ˌhaɪpoʊnəˈtriːmiə/ | Hạ natri máu |
| 150 | Acute adrenal insufficiency | /əˈkjuːt əˈdriːnəl ˌɪnsəˈfɪʃənsi/ | Suy thượng thận cấp |
| 151 | Empiric steroid replacement | /ɛmˈpɪrɪk ˈstɪərɔɪd rɪˈpleɪsmənt/ | Thay thế steroid theo kinh nghiệm |
| 152 | Hypogonadism | /ˌhaɪpoʊˈɡoʊnædɪzəm/ | Suy sinh dục |
| 153 | Hypothyroidism | /ˌhaɪpoʊˈθaɪrɔɪdɪzəm/ | Suy giáp |
| 154 | Growth hormone deficiency | /ɡroʊθ ˈhɔːrmoʊn dɪˈfɪʃənsi/ | Thiếu hụt hormone tăng trưởng |
| 155 | Diabetes insipidus | /ˌdaɪəˈbiːtiːz ɪnˈsɪpɪdəs/ | Đái tháo nhạt |
| 156 | Differential diagnosis | /ˌdɪfəˈrɛnʃəl ˌdaɪəɡˈnoʊsɪs/ | Chẩn đoán phân biệt |
| 157 | Bacterial meningitis | /bækˈtɪəriəl ˌmɛnɪnˈdʒaɪtɪs/ | Viêm màng não do vi khuẩn |
| 158 | Ischemic stroke | /ɪˈskiːmɪk stroʊk/ | Đột quỵ thiếu máu cục bộ |
| 159 | Myocardial infarction | /ˌmaɪoʊˈkɑːrdiəl ɪnˈfɑːrkʃən/ | Nhồi máu cơ tim |
| 160 | Lumbar puncture | /ˈlʌmbər ˈpʌŋktʃər/ | Chọc dò tủy sống |
| 161 | Cerebrospinal fluid | /ˌsɛrɪbroʊˈspaɪnəl ˈfluːɪd/ | Dịch não tủy |
| 162 | Leukocytes | /ˈluːkəsaɪts/ | Bạch cầu |
| 163 | Erythrocytes | /ɪˈrɪθrəsaɪts/ | Hồng cầu |
| 164 | Aseptic meningitis | /eɪˈsɛptɪk ˌmɛnɪnˈdʒaɪtɪs/ | Viêm màng não vô khuẩn |
| 165 | Meningismus | /ˌmɛnɪnˈdʒɪzəməs/ | Hội chứng màng não |
| 166 | Computed Tomography (CT) | /kəmˈpjuːtɪd təˈmɒɡrəfi/ | Chụp cắt lớp vi tính |
| 167 | Heterogeneously hyperintense | /ˌhɛtəroʊˈdʒiːniəsli ˌhaɪpərɪnˈtɛns/ | Tăng tỷ trọng không đồng nhất |
| 168 | Meningioma | /məˌnɪndʒiˈoʊmə/ | U màng não |
| 169 | Germinoma | /ˌdʒɜːrmɪˈnoʊmə/ | U tế bào mầm |
| 170 | Lymphoma | /lɪmˈfoʊmə/ | U lympho |
| 171 | Magnetic Resonance Imaging (MRI) | /mæɡˈnɛtɪk ˈrɛzənəns ˈɪmədʒɪŋ/ | Chụp cộng hưởng từ |
| 172 | High-resolution | /haɪ ˌrɛzəˈluːʃən/ | Độ phân giải cao |
| 173 | T1 signal hyperintensity | /tiː wʌn ˈsɪɡnəl ˌhaɪpərɪnˈtɛnsəti/ | Tăng tín hiệu T1 |
| 174 | Hemorrhage fluid level | /ˈhɛmərɪdʒ ˈfluːɪd ˈlɛvəl/ | Mức dịch xuất huyết |
| 175 | T1 fat saturation sequences | /tiː wʌn fæt ˌsætʃəˈreɪʃən ˈsiːkwənsɪz/ | Chuỗi xung T1 xóa mỡ |
| 176 | Dermoid | /ˈdɜːrmɔɪd/ | U bì |
| 177 | Teratoma | /ˌtɛrəˈtoʊmə/ | U quái |
| 178 | IV contrast | /aɪ viː ˈkɒntræst/ | Thuốc cản quang tĩnh mạch |
| 179 | Conservative medical management | /kənˈsɜːrvətɪv ˈmɛdɪkəl ˈmænɪdʒmənt/ | Xử trí nội khoa bảo tồn |
| 180 | Randomized controlled clinical trials | /ˈrændəmaɪzd kənˈtroʊld ˈklɪnɪkəl ˈtraɪəlz/ | Thử nghiệm lâm sàng ngẫu nhiên có đối chứng |
| 181 | Grading system | /ˈɡreɪdɪŋ ˈsɪstəm/ | Hệ thống phân độ |
| 182 | Glasgow coma scale (GCS) | /ˈɡlæsɡoʊ ˈkoʊmə skeɪl/ | Thang điểm hôn mê Glasgow |
| 183 | Ocular paresis | /ˈɒkjələr pəˈriːsɪs/ | Liệt vận nhãn nhẹ |
| 184 | Comorbidities | /ˌkoʊmɔːrˈbɪdətiz/ | Bệnh đi kèm |
| 185 | Hemodynamic instability | /ˌhiːmoʊdaɪˈnæmɪk ˌɪnstəˈbɪləti/ | Bất ổn huyết động |
| 186 | Fluid resuscitation | /ˈfluːɪd rɪˌsʌsɪˈteɪʃən/ | Bù dịch |
| 187 | Intravenous dextrose | /ˌɪntrəˈviːnəs ˈdɛkstroʊs/ | Dextrose tĩnh mạch |
| 188 | Hydrocortisone | /ˌhaɪdroʊˈkɔːrtɪsoʊn/ | Hydrocortisone |
| 189 | Transsphenoidal resection | /ˌtrænzsfiːˈnɔɪdəl rɪˈsɛkʃən/ | Phẫu thuật cắt bỏ qua đường xương bướm |
| 190 | Cerebrospinal fluid leaks | /ˌsɛrɪbroʊˈspaɪnəl ˈfluːɪd liːks/ | Rò dịch não tủy |
| 191 | Epistaxis | /ˌɛpɪˈstæksɪs/ | Chảy máu cam |
| 192 | Radiosurgery | /ˌreɪdioʊˈsɜːrdʒəri/ | Xạ phẫu |
| 193 | Spontaneous recovery | /spɒnˈteɪniəs rɪˈkʌvəri/ | Hồi phục tự phát |
| 194 | Sequelae | /sɪˈkwiːliː/ | Di chứng |
| 195 | Hormone replacement | /ˈhɔːrmoʊn rɪˈpleɪsmənt/ | Thay thế nội tiết tố |
| 196 | Mortality | /mɔːrˈtæləti/ | Tỷ lệ tử vong |
| 197 | Herniation | /ˌhɜːrniˈeɪʃən/ | Thoát vị |
| 198 | Optic chiasm | /ˈɒptɪk ˈkaɪæzəm/ | Giao thoa thị giác |
| 199 | Empty sella | /ˈɛmpti ˈsɛlə/ | Hố yên rỗng |
| 200 | Cavernous sinus | /ˈkævərnəs ˈsaɪnəs/ | Xoang hang |
