Chẩn đoán Hình ảnh Nhập môn: Các Nguyên lý và Dấu hiệu Nhận biết, Ấn bản thứ 5
Tác giả: William Herring, MD, FACR – © 2024 Nhà xuất bản Elsevier
Ths.Bs. Lê Đình Sáng (Chủ biên Bản dịch tiếng Việt)
Chương 27: Nhận biết các Bệnh lý Nhi khoa
Recognizing Pediatric Diseases
William Herring, MD, FACR
Learning Radiology, 27, 347-361
Trẻ em có những khác biệt về sinh lý so với người lớn và dễ mắc phải các bất thường trong quá trình phát triển và trưởng thành mà không thấy ở người lớn. Trẻ em cũng khác biệt về giải phẫu (ví dụ: tuyến ức) và nhạy cảm hơn với các tác hại của tia X. Chương này sẽ nêu bật một số bệnh lý nhi khoa phổ biến có liên quan đến các dấu hiệu hình ảnh học.
Câu hỏi Tình huống 27
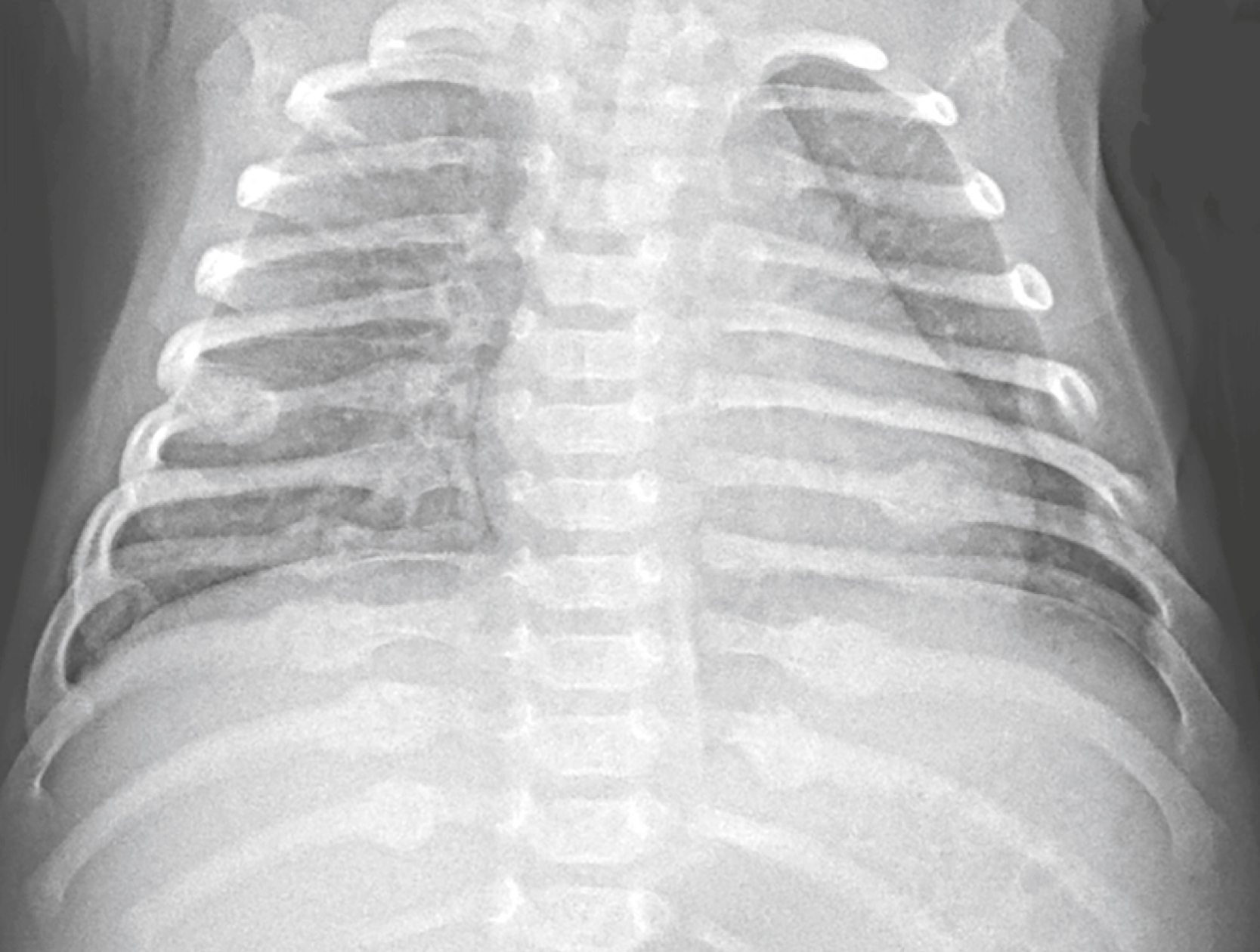
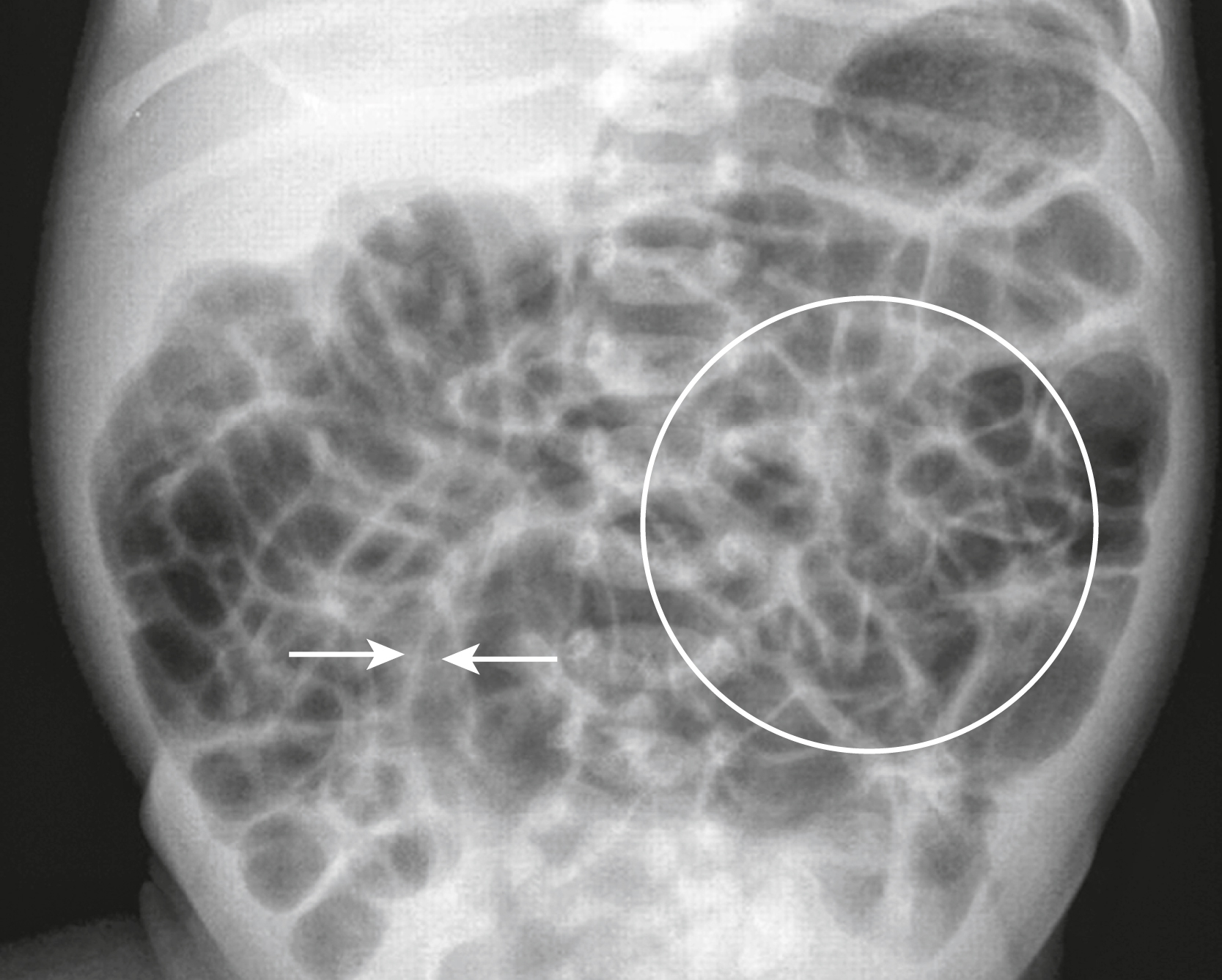
Đây là hình ảnh chụp thẳng lồng ngực và bụng trên của một trẻ 6 tháng tuổi có các vết bầm tím ở lưng. Do có nghi ngờ trên lâm sàng, trẻ đã được chỉ định khảo sát toàn bộ hệ xương. Chẩn đoán có khả năng nhất là gì? Xem câu trả lời đúng ở cuối chương này. |
Hình 27.1 Thở nhanh thoáng qua ở trẻ sơ sinh (TTN).* Có các dải mờ dạng đường quanh rốn phổi (vòng tròn), cũng như dịch trong rãnh liên thùy (mũi tên đen) và tràn dịch màng phổi dạng lá (mũi tên trắng). Phổi thường trong tình trạng ứ khí.
Các Bệnh lý được Thảo luận trong Chương này
- Suy hô hấp ở trẻ sơ sinh
- Thở nhanh thoáng qua ở trẻ sơ sinh
- Hội chứng suy hô hấp sơ sinh
- Hội chứng hít phân su
- Bệnh phổi mạn tính ở trẻ nhỏ
- Bệnh phổi ở trẻ em
- Bệnh đường thở phản ứng/Viêm tiểu phế quản
- Hen phế quản
- Viêm phổi
- Mô mềm vùng cổ
- Amidan và VA phì đại
- Viêm nắp thanh quản
- Viêm thanh khí phế quản (Bệnh Croup)
- Dị vật đường tiêu hóa
- Các bệnh lý khác
- Bóng tim to ở trẻ nhỏ
- Gãy sụn tiếp hợp Salter-Harris
- Ngược đãi trẻ em
- Viêm ruột hoại tử (xem thêm Chương 19)
- Teo thực quản có hoặc không có rò khí-thực quản
- Hẹp phì đại môn vị (Chương 19)
- Lồng ruột (Chương 19)
- Loạn sản khớp háng phát triển (Chương 19)
Suy hô hấp ở trẻ sơ sinh
Suy hô hấp là một trong những vấn đề thường gặp nhất ở trẻ sơ sinh. Các manh mối về nguyên nhân bao gồm tuổi thai của trẻ, mức độ nghiêm trọng và diễn tiến của các triệu chứng, và hình ảnh trên phim X-quang ngực. Có nhiều nguyên nhân gây suy hô hấp, bao gồm các nguyên nhân từ tim mạch, chuyển hóa, huyết học và giải phẫu. Bốn nguyên nhân tại phổi sẽ được thảo luận, nhưng trước hết, cần thống nhất về tên gọi.
Các bệnh lý nhi khoa, giống như nhiều bệnh lý khác, có thể thay đổi tên gọi theo thời gian. Bảng 27.1 trình bày thuật ngữ chúng tôi sẽ sử dụng trong chương này và các tên gọi khác mà bệnh lý đó đã hoặc có thể được biết đến.
Bảng 27.1 Thống nhất Thuật ngữ
| Thuật ngữ sử dụng trong Chương | Các thuật ngữ khác có thể được sử dụng |
|---|---|
| Thở nhanh thoáng qua ở trẻ sơ sinh (TTN) | Ứ dịch phổi thai nhi |
| Hội chứng suy hô hấp sơ sinh (NRDS) | Rối loạn thiếu hụt Surfactant Hội chứng suy hô hấp ở trẻ nhỏ Hội chứng suy hô hấp ở trẻ sơ sinh Bệnh màng trong |
| Hội chứng hít phân su | Hít phân su ở trẻ sơ sinh |
| Bệnh phổi mạn tính ở trẻ nhỏ (CLD) | Bệnh phổi mạn tính ở trẻ sinh non Loạn sản phế quản phổi |
| Gãy sụn tiếp hợp | Gãy Salter-Harris Gãy đĩa sụn tiếp hợp Gãy sụn tăng trưởng |
Bảng 27.2 Biến chứng Điều trị – Chấn thương áp lực
Thông khí hỗ trợ với áp lực đỉnh hít vào cao và áp lực dương cuối kỳ thở ra có thể gây căng giãn quá mức và vỡ phế nang.
| Biến chứng | Ghi chú |
|---|---|
| Tràn khí kẽ phổi | Vỡ một phế nang kèm theo sự bóc tách của không khí ngược theo bó mạch phế quản và khoang kẽ quanh bạch huyết có thể tạo ra nhiều túi khí nhỏ trong phổi, được gọi là tràn khí kẽ phổi. (Hình 27.6) |
| Tràn khí màng phổi | Vỡ một phế nang liền kề với bề mặt lá tạng của màng phổi có thể khiến khí bóc tách ra ngoài vào khoang màng phổi, gây ra tràn khí màng phổi. (Hình 27.7) |
| Tràn khí trung thất | Khí rò rỉ dọc theo các bó mạch phế quản của phổi cuối cùng sẽ đến trung thất và có thể gây ra tràn khí trung thất. (Hình 27.8) |
| Tràn khí màng ngoài tim | Ở trẻ nhỏ, có thể có sự thông thương giữa trung thất và khoang màng ngoài tim. Khí bao quanh tim nhưng không vượt quá mức các mạch máu lớn có thể là dấu hiệu của tràn khí màng ngoài tim. (Hình 27.9) |
Thở nhanh thoáng qua ở trẻ sơ sinh (TTN)
Xảy ra ở trẻ sinh mổ hoặc sinh ngả âm đạo quá nhanh, thở nhanh thoáng qua ở trẻ sơ sinh là nguyên nhân phổ biến nhất gây suy hô hấp ở trẻ sơ sinh. Bệnh được cho là do sự chậm tái hấp thu dịch phổi của thai nhi.
Về mặt lâm sàng, TTN được đặc trưng bởi sự khởi phát ngay lập tức của thở nhanh và suy hô hấp nhẹ. Thường không cần đặt nội khí quản. Trẻ thường cải thiện trong vài giờ với liệu pháp oxy không xâm lấn và điều trị hỗ trợ, và hồi phục hoàn toàn sau 48 giờ.
ĐIỂM QUAN TRỌNG
|
Hội chứng suy hô hấp sơ sinh (NRDS)
Hội chứng suy hô hấp sơ sinh (NRDS) là một bệnh lý của trẻ sinh non, thường dưới 34 tuần tuổi thai. Tỷ lệ mắc và mức độ nghiêm trọng của bệnh thường tăng lên khi trẻ càng non tháng. Có nhiều yếu tố nguy cơ, bao gồm ngạt chu sinh, thiếu oxy và đái tháo đường ở mẹ.
Nguyên nhân chính của rối loạn này là thiếu hụt surfactant. Nếu không có surfactant, các túi phế nang có xu hướng xẹp lại, dẫn đến xẹp phổi lan tỏa.
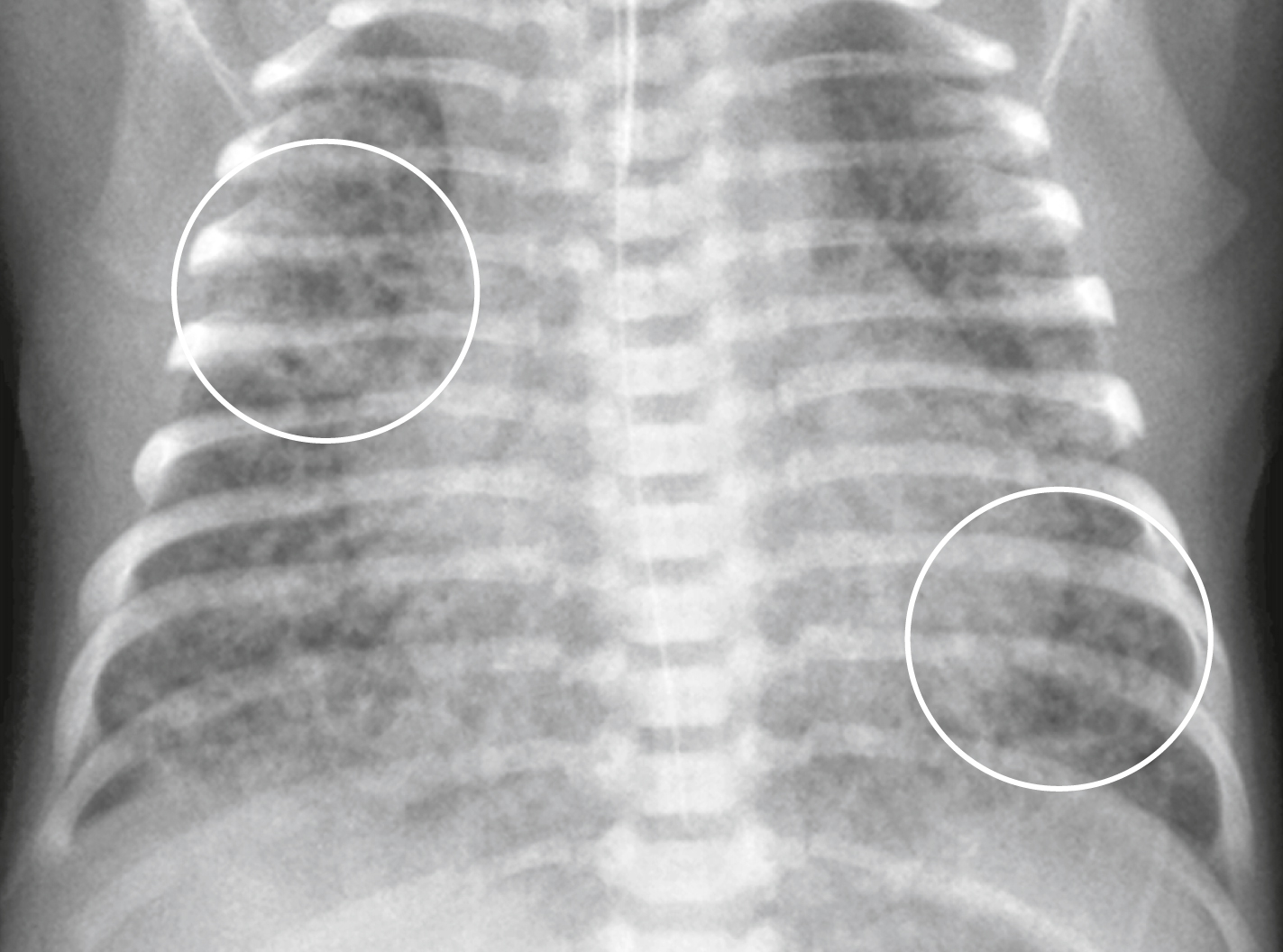
Hình 27.2 Hội chứng suy hô hấp sơ sinh (NRDS).* Có hình ảnh mờ dạng kính mờ lan tỏa hoặc dạng hạt mịn (vòng tròn) phân bố đối xứng hai bên.
Thông thường, những trẻ sinh non này bị suy hô hấp nặng sau khi sinh và ngày càng nặng hơn. Các dấu hiệu lâm sàng bao gồm tím tái, thở rên, phập phồng cánh mũi, co kéo liên sườn và dưới sườn, và thở nhanh.
ĐIỂM QUAN TRỌNG
|
Nhu cầu oxy tăng dần trong vài giờ đầu sau sinh. Điều trị NRDS thường bao gồm thông khí áp lực dương và có thể bao gồm bơm surfactant qua nội khí quản.
Những trẻ rất non tháng (23 đến 27 tuần tuổi thai) có thể cần hỗ trợ hô hấp áp lực dương trong vài tuần. Ống động mạch có thể không đóng lại, dẫn đến còn ống động mạch, và có thể xảy ra phù phổi hoặc xuất huyết phổi. Những trẻ này có nguy cơ cao phát triển bệnh phổi mạn tính ở trẻ nhỏ.
Tỷ lệ tử vong do NRDS ở trẻ sơ sinh thay đổi theo từng quốc gia và một phần phụ thuộc vào tỷ lệ sinh non và sự sẵn có của các biện pháp điều trị thích hợp cho những trẻ mắc bệnh. Tại Hoa Kỳ, tỷ lệ tử vong đã giảm đáng kể trong vài thập kỷ qua.
Hội chứng hít phân su
Hội chứng hít phân su phổ biến nhất ở trẻ già tháng.
Phân su được tìm thấy trong nước ối ở khoảng 15% đến 20% tổng số các ca mang thai. Do đó, việc hít phải phân su được coi là một sự kiện tương đối phổ biến. Các sản phẩm phân su gây tắc nghẽn phế quản, bẫy khí và viêm phổi hóa học.
Trẻ bị suy hô hấp nặng gần như ngay lập tức, điều này khác biệt với hội chứng suy hô hấp sơ sinh, thường khởi phát muộn hơn từ vài giờ đến vài ngày. Tuy nhiên, trong khi nhiều trẻ hít phân su có triệu chứng ngay khi sinh, một số trẻ lại có một khoảng thời gian không triệu chứng trong vài giờ và sau đó tình trạng xấu đi.
Về mặt lâm sàng, có thể có thở nhanh, thiếu oxy và tăng CO2 máu. Tắc nghẽn đường thở nhỏ có thể tạo ra hiệu ứng van một chiều, dẫn đến bẫy khí, căng giãn quá mức và rò rỉ khí.
Điều trị chủ yếu là hỗ trợ, bao gồm kháng sinh và oxy, oxit nitric dạng hít, hoặc oxy hóa qua màng ngoài cơ thể (ECMO), nếu cần.
ĐIỂM QUAN TRỌNG
|
Hình 27.3 Hội chứng hít phân su.* Phổi ứ khí với các dải mờ lan tỏa dạng dây thừng (vòng tròn). Hình ảnh loang lổ là sự kết hợp của các vùng xẹp phổi cùng với khí phế thũng do bẫy khí. Đây là một trẻ đủ tháng (40+ tuần) có nhuốm phân su.
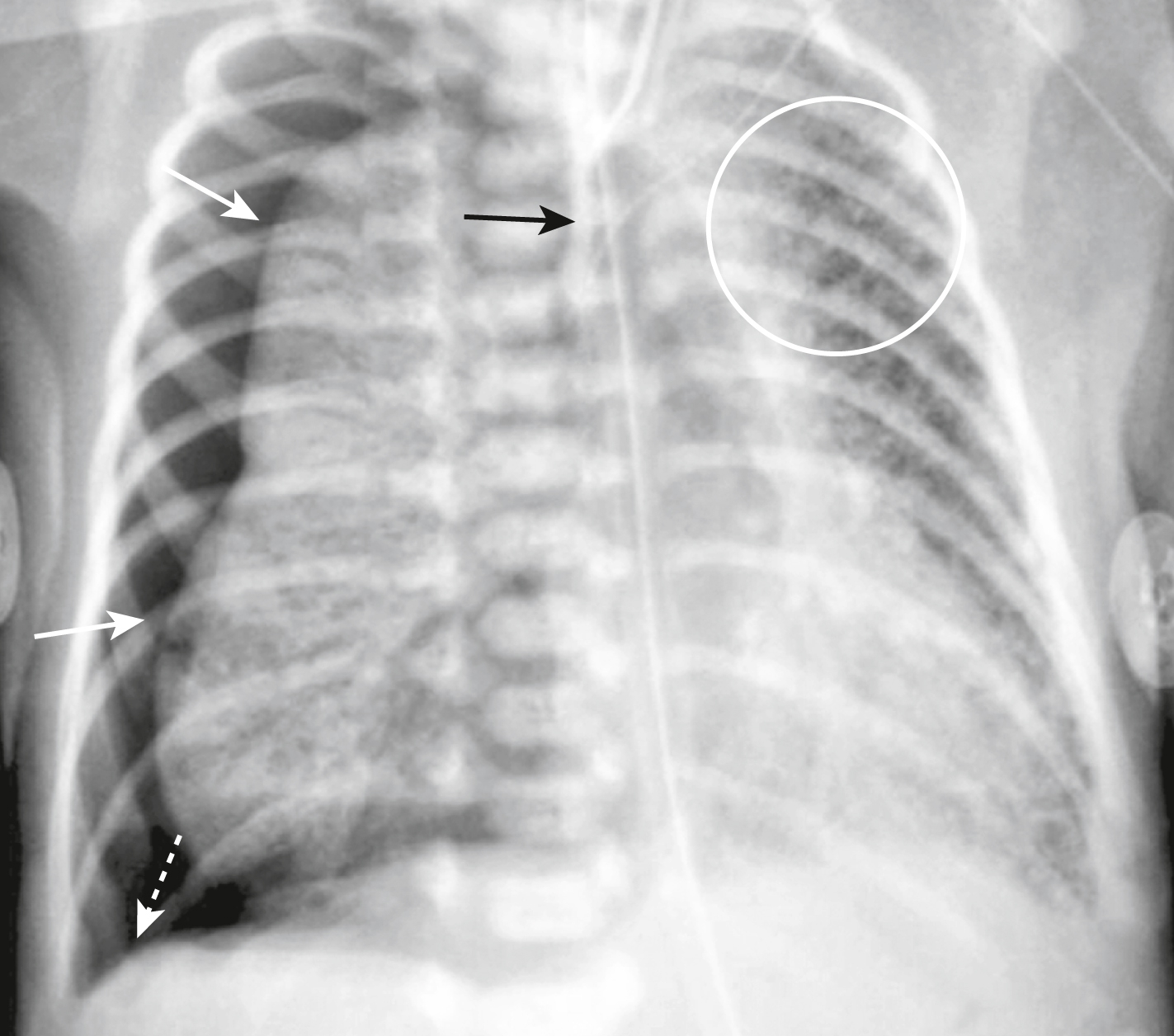
Hình 27.4 Hội chứng hít phân su kèm Tràn khí màng phổi.* Tràn khí màng phổi và tràn khí trung thất tự phát xảy ra ở 25% trẻ mắc hội chứng hít phân su. Phổi cho thấy hình ảnh mô kẽ dạng thô (vòng tròn). Có một tràn khí màng phổi phải lượng lớn (mũi tên trắng liền). Dấu hiệu rãnh sâu (xem Chương 24) cũng hiện diện (mũi tên trắng đứt nét). Đây là một tràn khí màng phổi áp lực, vì tim và khí quản (mũi tên đen) bị đẩy sang trái.
Bệnh phổi mạn tính ở trẻ nhỏ (CLD)
Bệnh phổi mạn tính ở trẻ nhỏ là hậu quả của bệnh phổi cấp tính giai đoạn sớm, thường là hội chứng suy hô hấp sơ sinh. CLD cũng có thể là biến chứng của hội chứng hít phân su và viêm phổi sơ sinh.
Đây là một chẩn đoán lâm sàng với các định nghĩa được cập nhật gần đây, bao gồm mức độ phụ thuộc oxy ở các tuổi thai hiệu chỉnh nhất định cũng như nhu mô phổi bất thường trên phim X-quang ngực.
Hầu hết các trường hợp CLD đều có tiền sử sử dụng oxy, được cung cấp dưới áp lực dương.
Về mặt lâm sàng, trẻ mắc CLD phụ thuộc oxy, tăng CO2 máu và nhiễm kiềm chuyển hóa bù trừ. Trẻ có thể phát triển tăng áp động mạch phổi và suy tim phải.
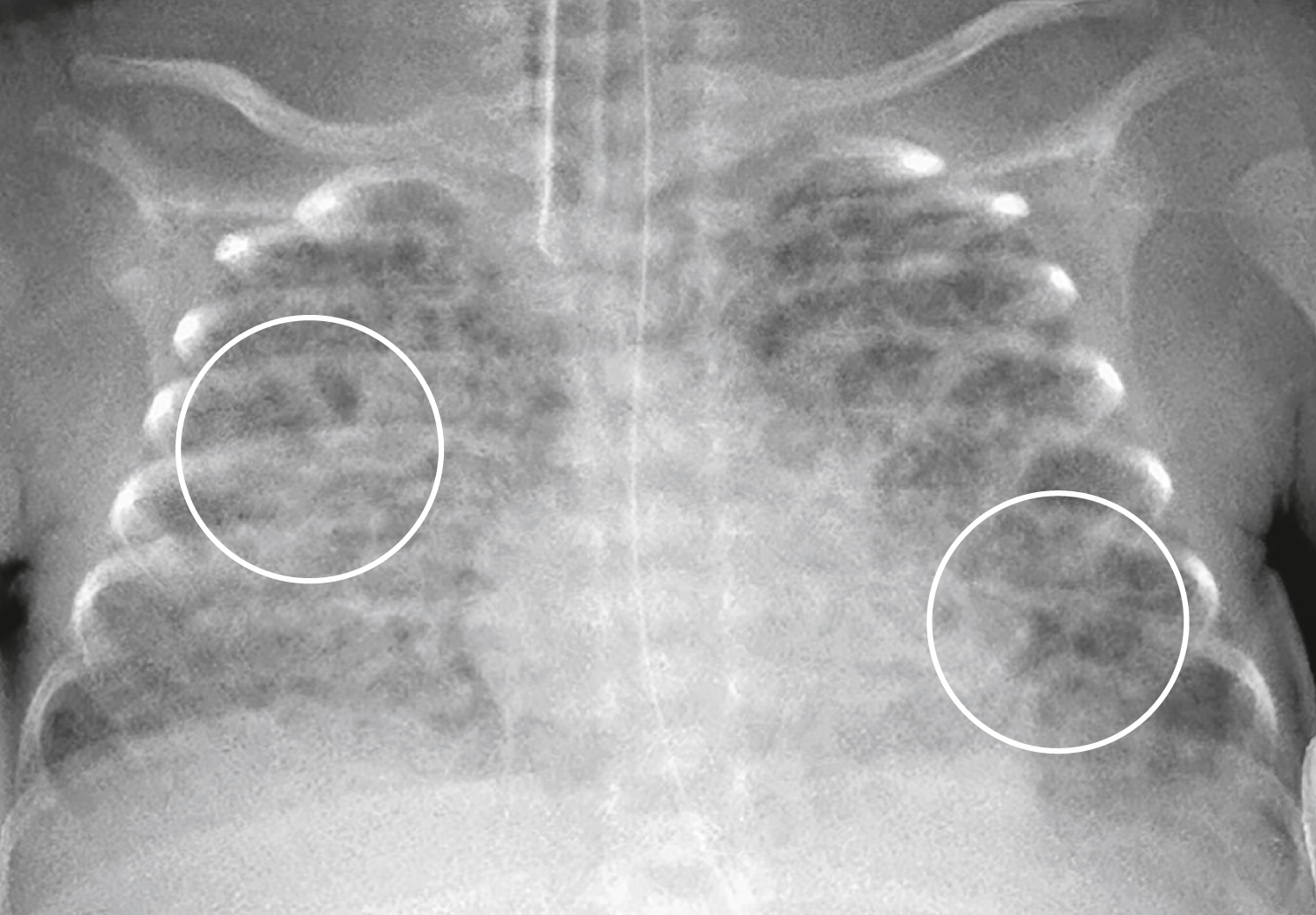
Hình 27.5 Bệnh phổi mạn tính ở trẻ nhỏ (CLD).* Phổi trong phim X-quang này có hình ảnh dạng bọt biển điển hình (vòng tròn). Chúng chứa các dải mờ dạng đường, thô, đại diện cho xẹp phổi xen kẽ với các ổ sáng dạng nang do các vùng bẫy khí.
CLD hiện nay thường biểu hiện ở dạng nhẹ hơn so với các biểu hiện nặng của bệnh khi nó được mô tả lần đầu tiên vào năm 1967.
ĐIỂM QUAN TRỌNG
|
Trẻ mắc CLD có thể cần thở máy trong nhiều tháng. Các thay đổi của CLD sẽ trở lại bình thường trên phim X-quang ngực ở hầu hết bệnh nhân sau 2 tuổi, mặc dù các bất thường vẫn có thể nhìn thấy trên CT ngực.
Trong bất kỳ tình trạng nào kể trên (TTN, NRDS, hít phân su và CLD), sự xấu đi đột ngột của các triệu chứng của bệnh nhân cho thấy khả năng có rò rỉ khí — một biến chứng của thông khí áp lực dương trên phổi có độ giãn nở kém. Có bốn biểu hiện của rò rỉ khí được thảo luận trong Bảng 27.2, Hình 27.6, 27.7, 27.8, và 27.9.
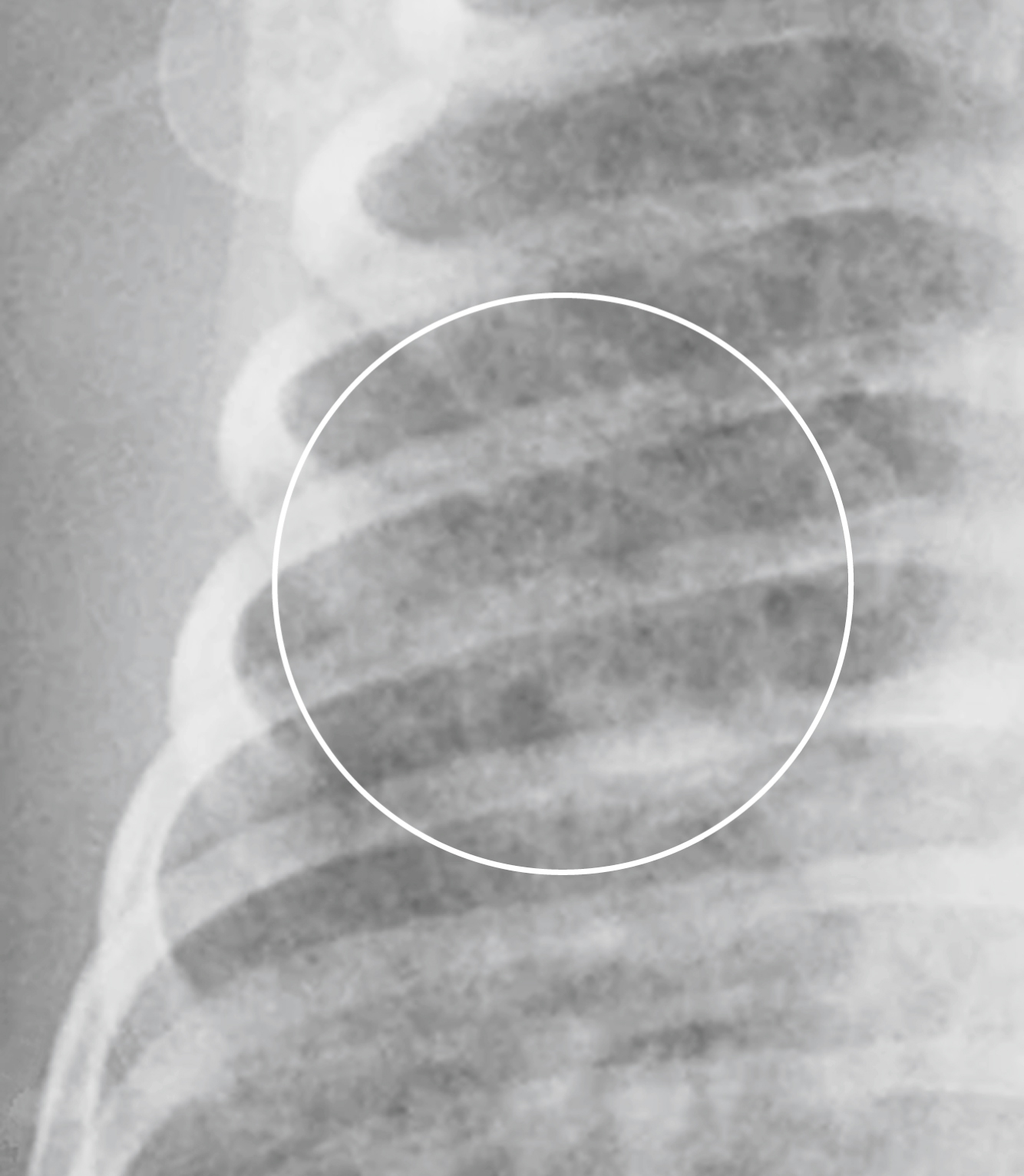
Hình 27.6 Tràn khí kẽ phổi.* Khi có nhiều túi khí nhỏ (vòng tròn) được thấy trong mô kẽ của phổi, nó được gọi là tràn khí kẽ phổi. Điều này rất có thể là kết quả của việc một phế nang bị vỡ và không khí đi ngược lại dọc theo các bó mạch phế quản của phổi. Trẻ này có bệnh nền là hội chứng suy hô hấp sơ sinh.
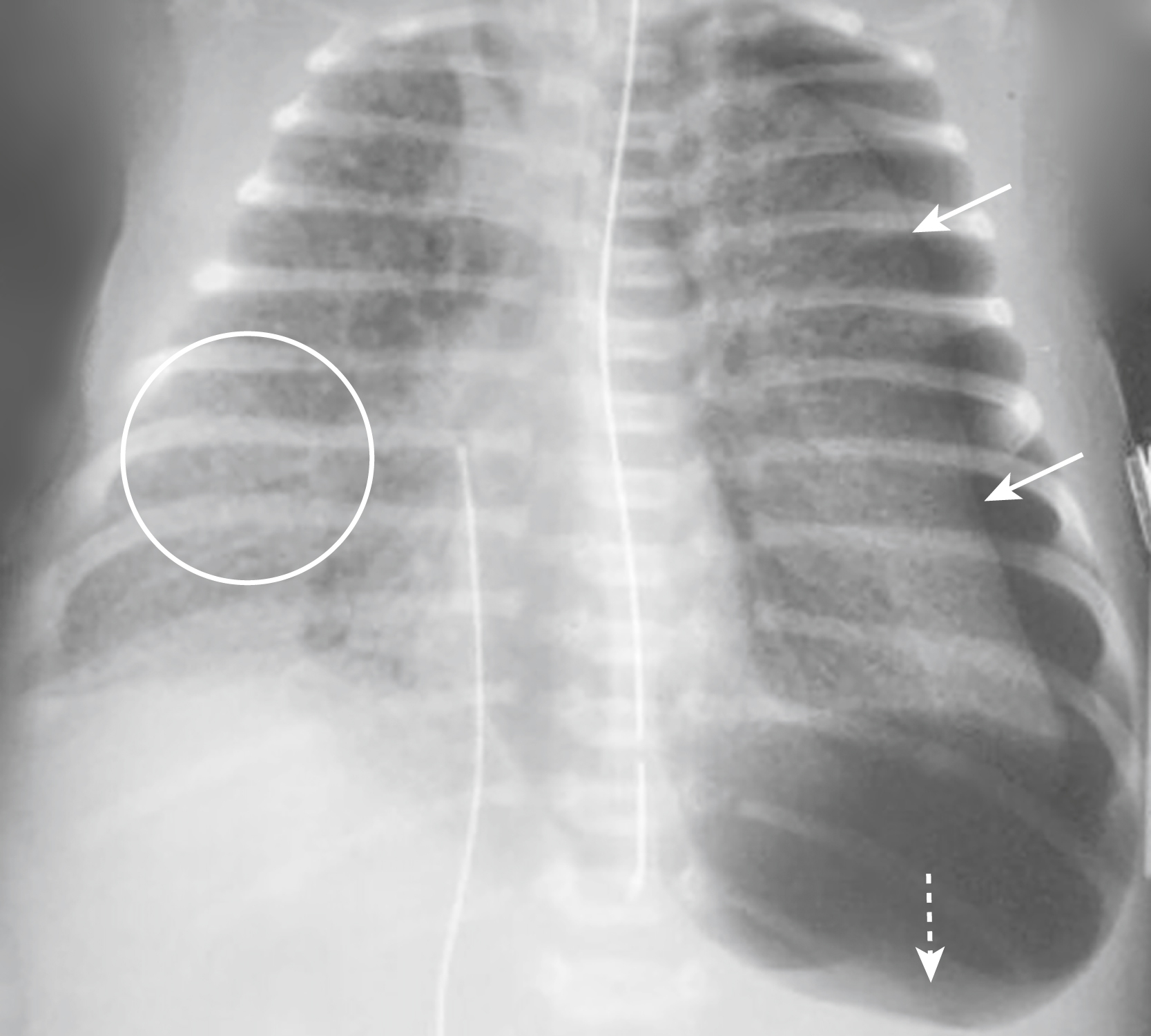
Hình 27.7 Hội chứng suy hô hấp sơ sinh kèm Tràn khí màng phổi.* Vỡ một phế nang liền kề với bề mặt lá tạng của màng phổi có thể khiến khí bóc tách ra ngoài vào khoang màng phổi, gây ra tràn khí màng phổi. Phổi có hình ảnh kính mờ (vòng tròn). Có tràn khí màng phổi bên trái (mũi tên liền), tạo ra dấu hiệu rãnh sâu từ tràn khí màng phổi (mũi tên đứt nét).
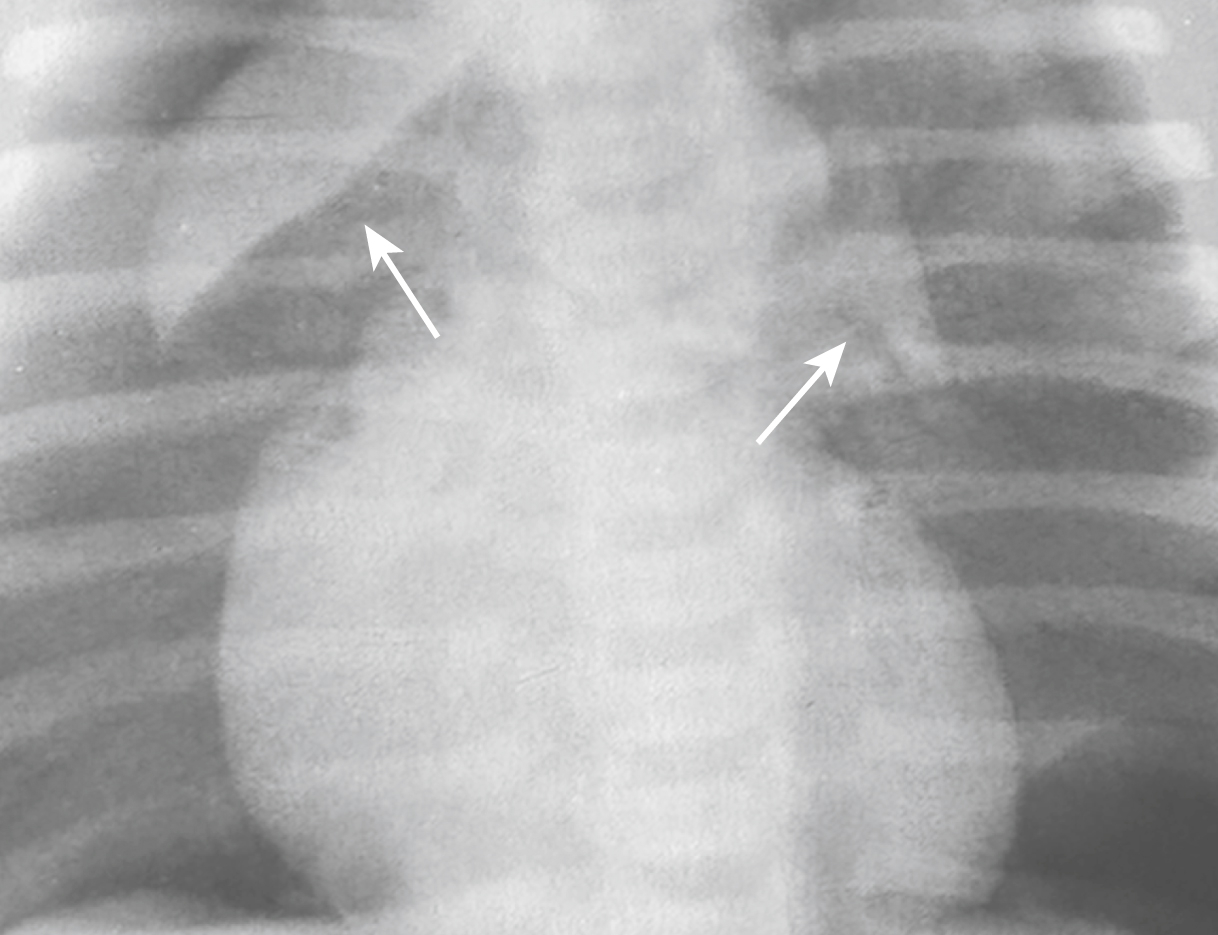
Hình 27.8 Dấu hiệu Cánh buồm (Spinnaker Sail Sign) do Tràn khí trung thất.* Rò rỉ khí có thể gây ra tràn khí trung thất. Các thùy phải và trái của tuyến ức thường nằm trên nền tim. Khi tràn khí trung thất đẩy các thùy tuyến ức lên trên và ra ngoài, chúng có thể tạo thành một hình ảnh đặc trưng, được minh họa ở đây, được ví như cánh buồm spinnaker trên một chiếc thuyền (mũi tên).
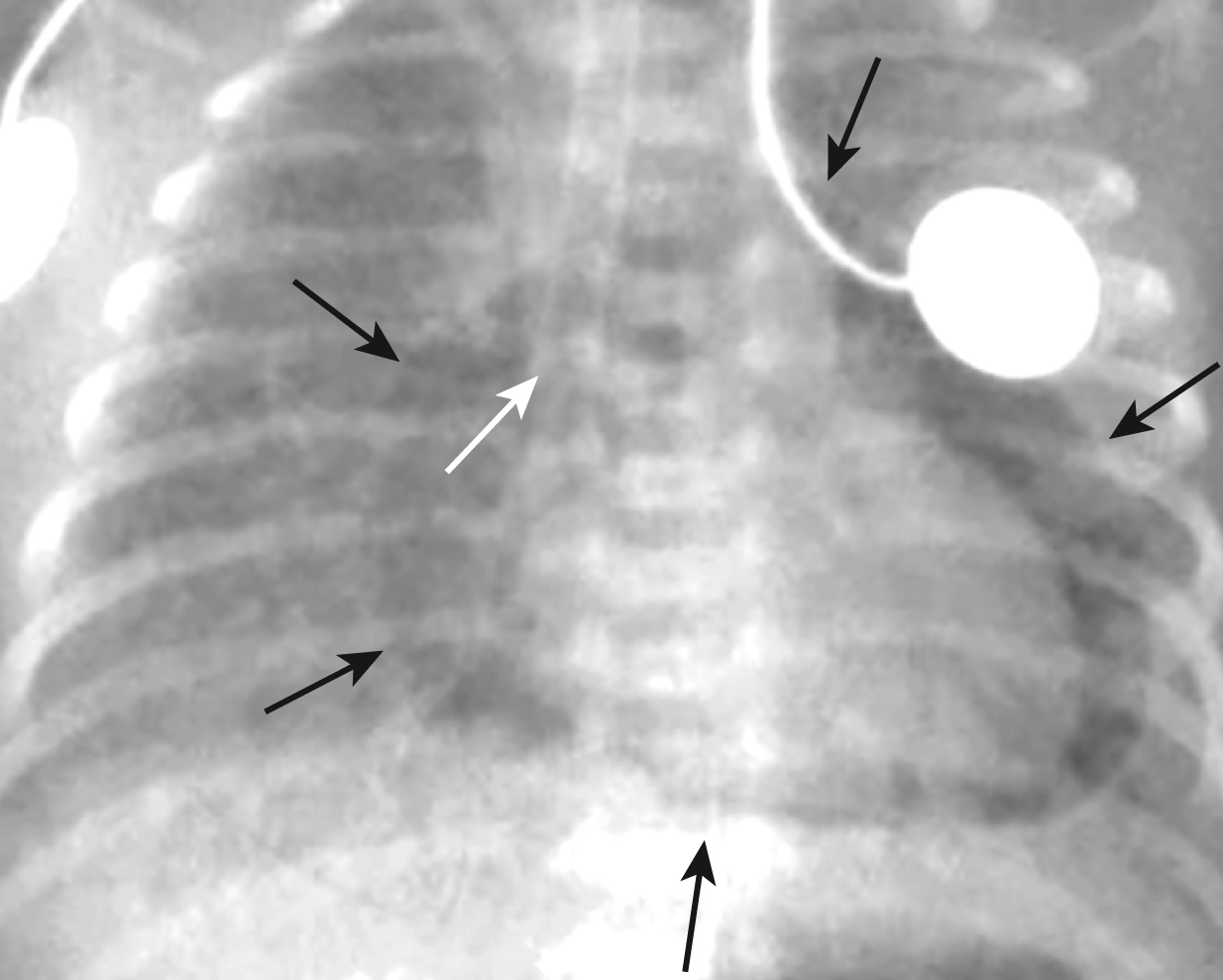
Hình 27.9 Tràn khí màng ngoài tim.* Đây là một trẻ sinh non mắc hội chứng suy hô hấp sơ sinh đang được thở máy. Có một vùng sáng bao quanh tim (mũi tên đen) đại diện cho không khí trong khoang màng ngoài tim. Lưu ý rằng không khí không vượt quá chỗ phản chiếu của động mạch chủ và động mạch phổi chính. Đầu ống nội khí quản đi quá sâu và nằm trong phế quản gốc phải (mũi tên trắng).
Bệnh phổi ở trẻ em
Bệnh đường thở phản ứng/Viêm tiểu phế quản
Đây là một thuật ngữ chung cho một nhóm bệnh ở trẻ em có các đặc điểm như thở khò khè, khó thở và ho. Các đợt đầu tiên thường được gọi là viêm tiểu phế quản. Không giống như hen phế quản là bệnh mạn tính, bệnh đường thở phản ứng thường chỉ là tạm thời, mặc dù nó có thể tiến triển thành hen phế quản theo thời gian.
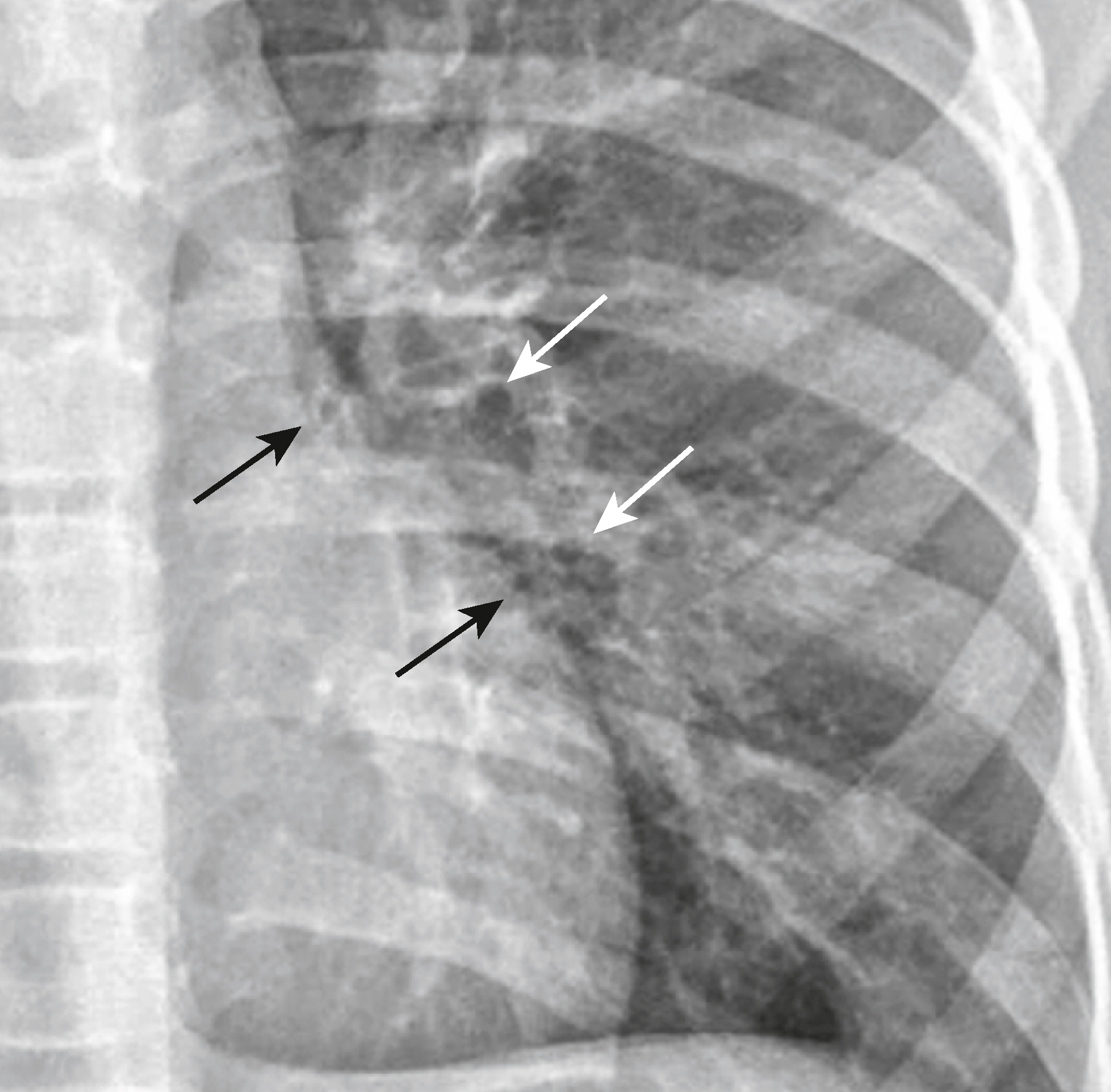
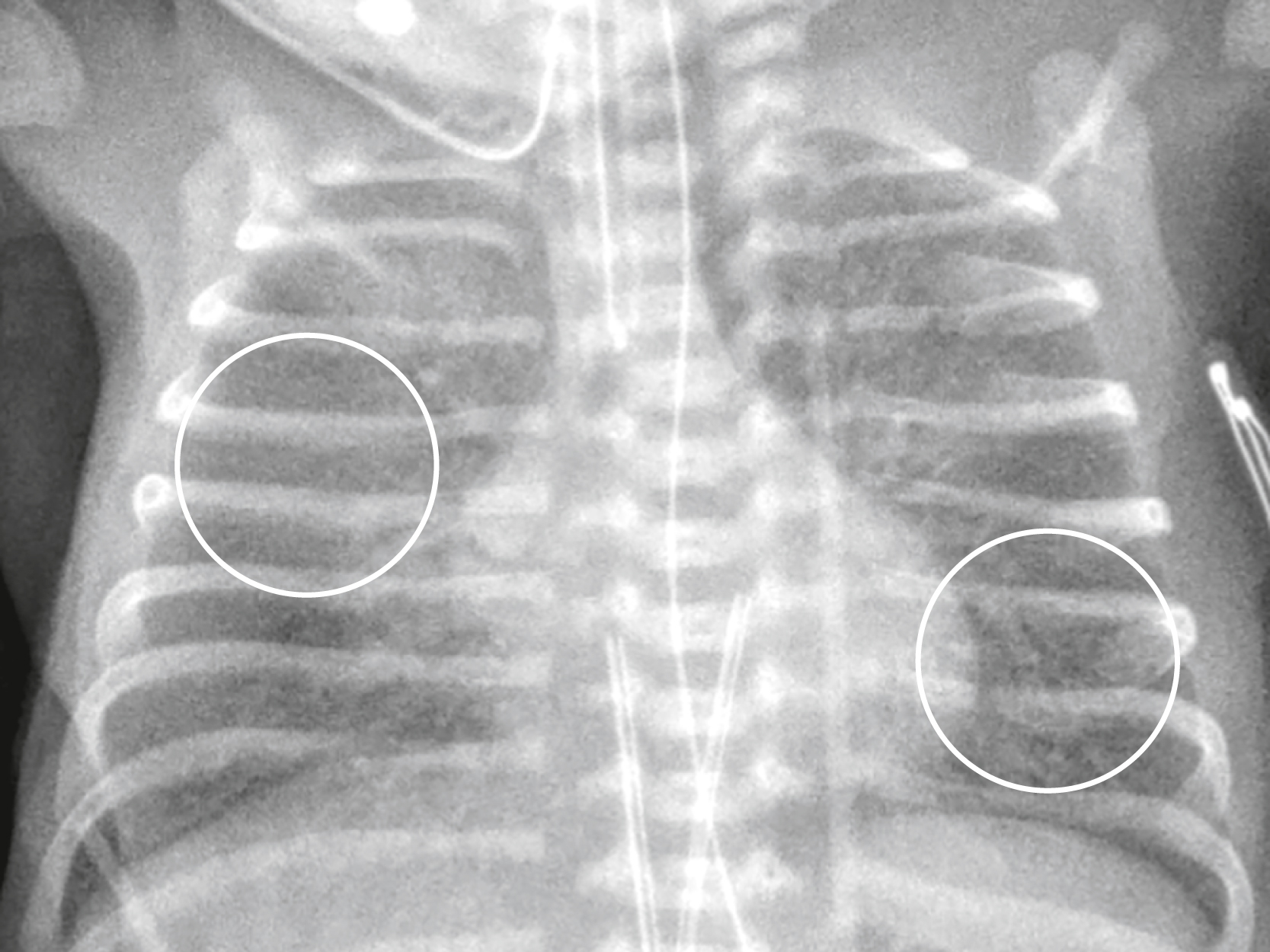
Hình 27.10 Bệnh đường thở phản ứng.* Có tình trạng dày thành phế quản, chủ yếu ảnh hưởng đến các phế quản thùy và phân thùy và có thể được nhận biết bằng cách quan sát thành của các phế quản trên phim X-quang thường quy. Ở đây chúng được thấy dưới dạng các vòng tròn nhỏ hoặc hình bánh donut gần rốn phổi của một đứa trẻ (mũi tên). Người lớn có thể bình thường thấy hình ảnh phế quản cắt ngang ở vùng rốn phổi, nhưng trẻ em thì thường không.
Các dấu hiệu lâm sàng của bệnh đường thở phản ứng/viêm tiểu phế quản là thở nhanh, co kéo, ho, sốt và chảy nước mũi.
ĐIỂM QUAN TRỌNG
|
Điều trị bệnh đường thở phản ứng bao gồm thuốc giãn phế quản, steroid và oxy.
Hen phế quản
Hen phế quản là một chẩn đoán lâm sàng, không phải chẩn đoán hình ảnh học. X-quang ngực có thể giúp xác định nguyên nhân hoặc biến chứng của một cơn hen.
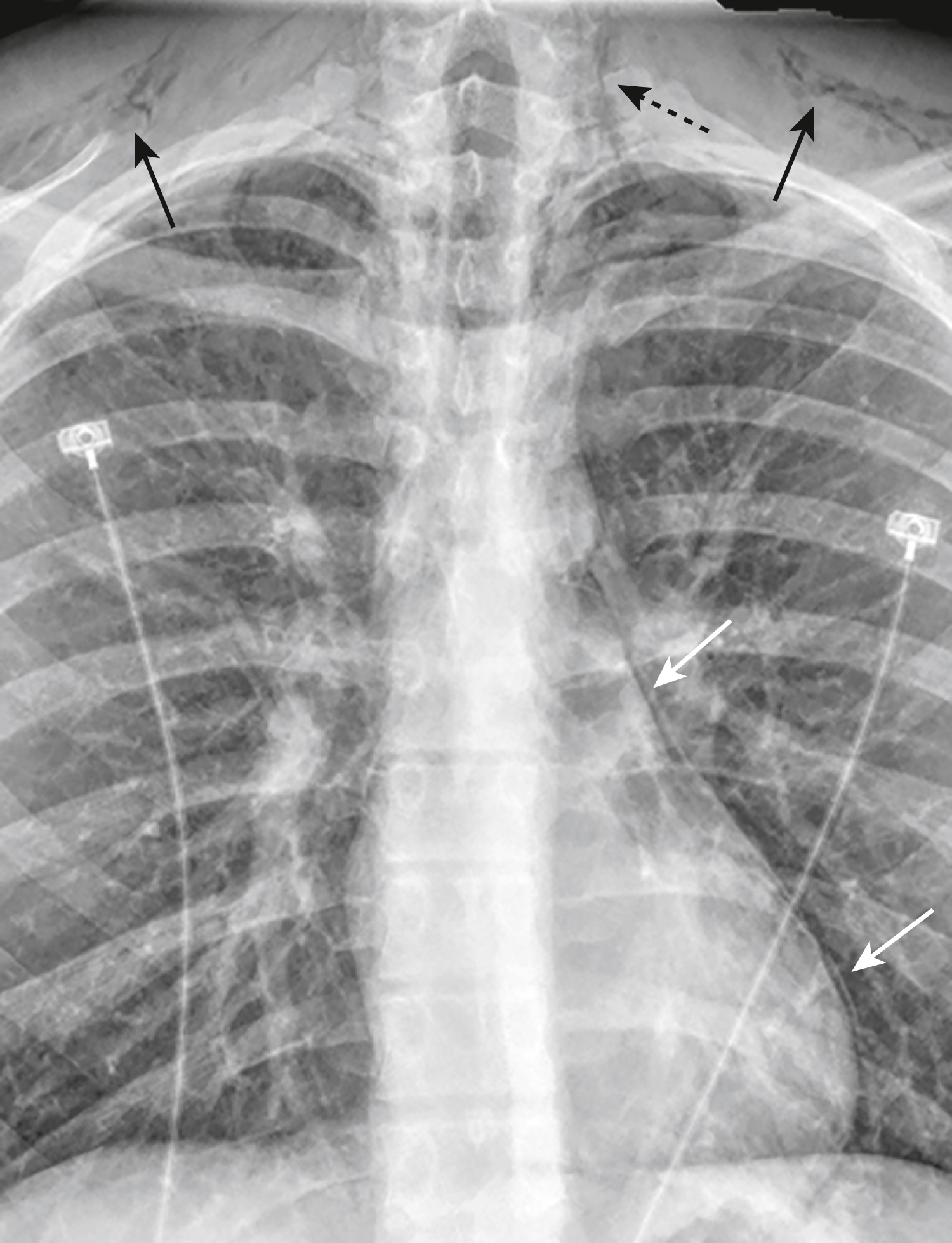
Hình 27.11 Bệnh nhân hen phế quản bị Tràn khí trung thất.* Có một đường trắng mỏng (mũi tên trắng) có thể nhìn thấy được vì hiện có không khí trong trung thất. Không khí lan vào cổ (mũi tên đen đứt nét) và ra các mô dưới da của vai (mũi tên đen liền).
- Các yếu tố khởi phát bao gồm viêm phổi, thường đi kèm với sốt, đây là một manh mối cho sự hiện diện của nó. Các biến chứng bao gồm xẹp phổi thứ phát do nút nhầy, tràn khí màng phổi và tràn khí trung thất (Hình 27.11).
- Trong hoặc sau một cơn cấp, phổi có thể bị ứ khí kèm theo vòm hoành dẹt. Có thể có dày thành phế quản như trong bệnh đường thở phản ứng.
Viêm phổi
Tuổi là một yếu tố quyết định cả về nguyên nhân và biểu hiện lâm sàng của viêm phổi ở trẻ em.
Ở trẻ sơ sinh, liên cầu khuẩn nhóm B tan huyết beta là nguyên nhân phổ biến nhất gây viêm phổi. Hình ảnh của nó có thể giống với hội chứng suy hô hấp sơ sinh.
Ở trẻ lớn hơn, các nguyên nhân phổ biến nhất là virus đường hô hấp (RSV, parainfluenza, influenza và adenovirus) và Mycoplasma pneumoniae ở trẻ trên 5 tuổi.
Về mặt lâm sàng, trẻ sơ sinh có thể chỉ biểu hiện sốt. Ở trẻ nhỏ và trẻ lớn hơn, viêm phổi do vi khuẩn có xu hướng gây sốt, ớn lạnh, thở nhanh, ho, đau ngực kiểu màng phổi và khó thở. Viêm phổi do virus thường liên quan đến ho, khò khè và thở rít hơn là sốt.
Điều trị chủ yếu là hỗ trợ và dùng kháng sinh khi cần thiết.
ĐIỂM QUAN TRỌNG
|
Mô mềm vùng cổ
Amidan và VA phì đại
Trẻ sơ sinh không có VA nhìn thấy được, mặc dù VA đã có mặt khi sinh. Chúng thường không nhìn thấy được trên phim X-quang cho đến 3 đến 6 tháng tuổi (Hình 27.12). VA có thể phát triển cho đến khoảng 6 tuổi. Sau đó chúng teo nhỏ dần đến tuổi trưởng thành. Người lớn thường không có VA nhìn thấy được.
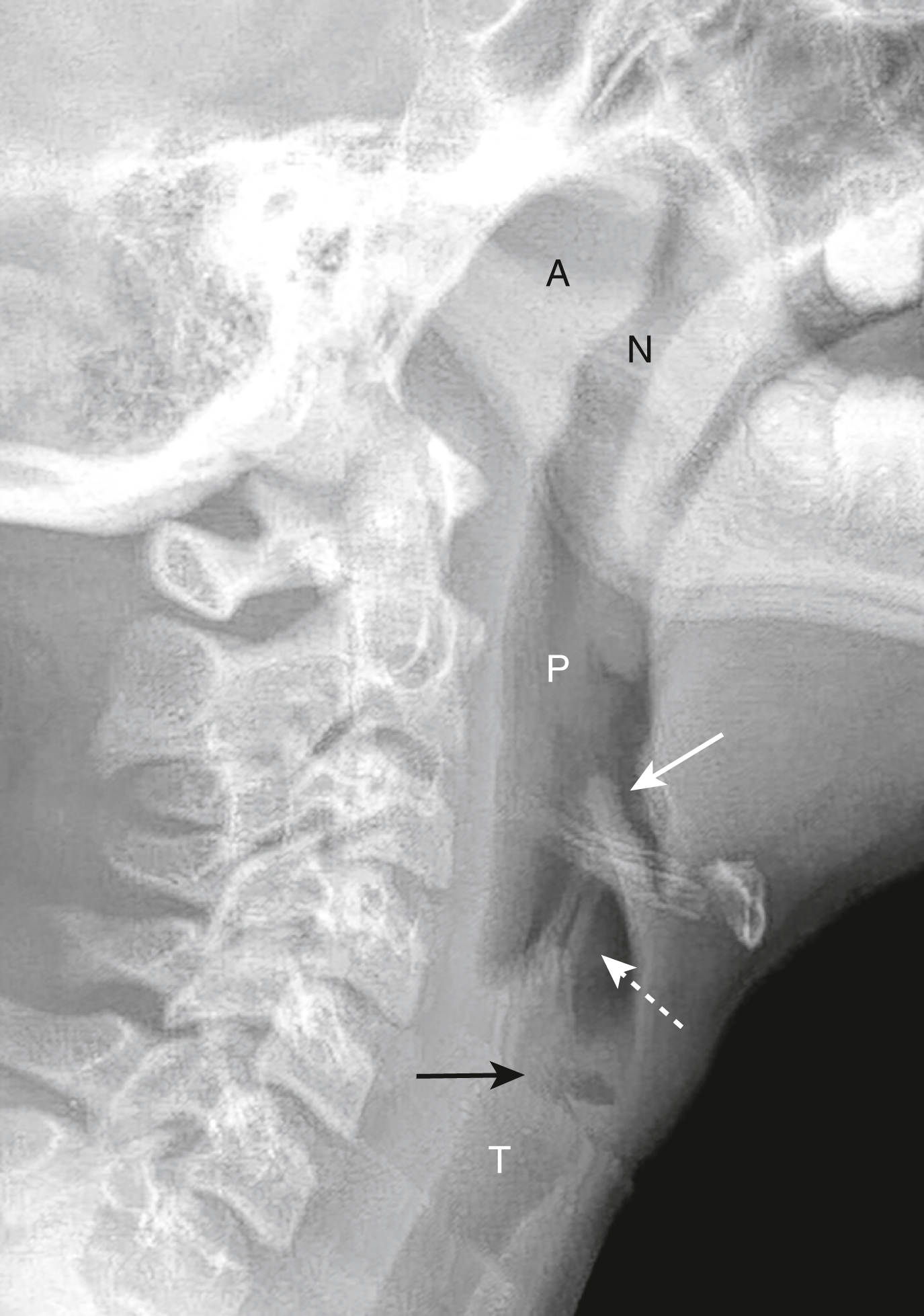
Hình 27.12 X-quang cổ nghiêng mô mềm bình thường, trẻ 4 tuổi.* VA (A) được thấy ở nền sọ và liền kề với đường thở mũi hầu (N). Xa hơn là hầu (P). Nắp thanh quản (mũi tên trắng liền) được giới hạn phía trên bởi không khí trong thung lũng nắp thanh môn. Nếp phễu nắp thanh quản là các cấu trúc mỏng, đối xứng (mũi tên trắng đứt nét). Thanh thất (mũi tên đen liền) có kích thước bình thường, ngăn cách dây thanh giả ở trên và dây thanh thật ở dưới. Khí quản (T) bắt đầu bên dưới dây thanh thật.
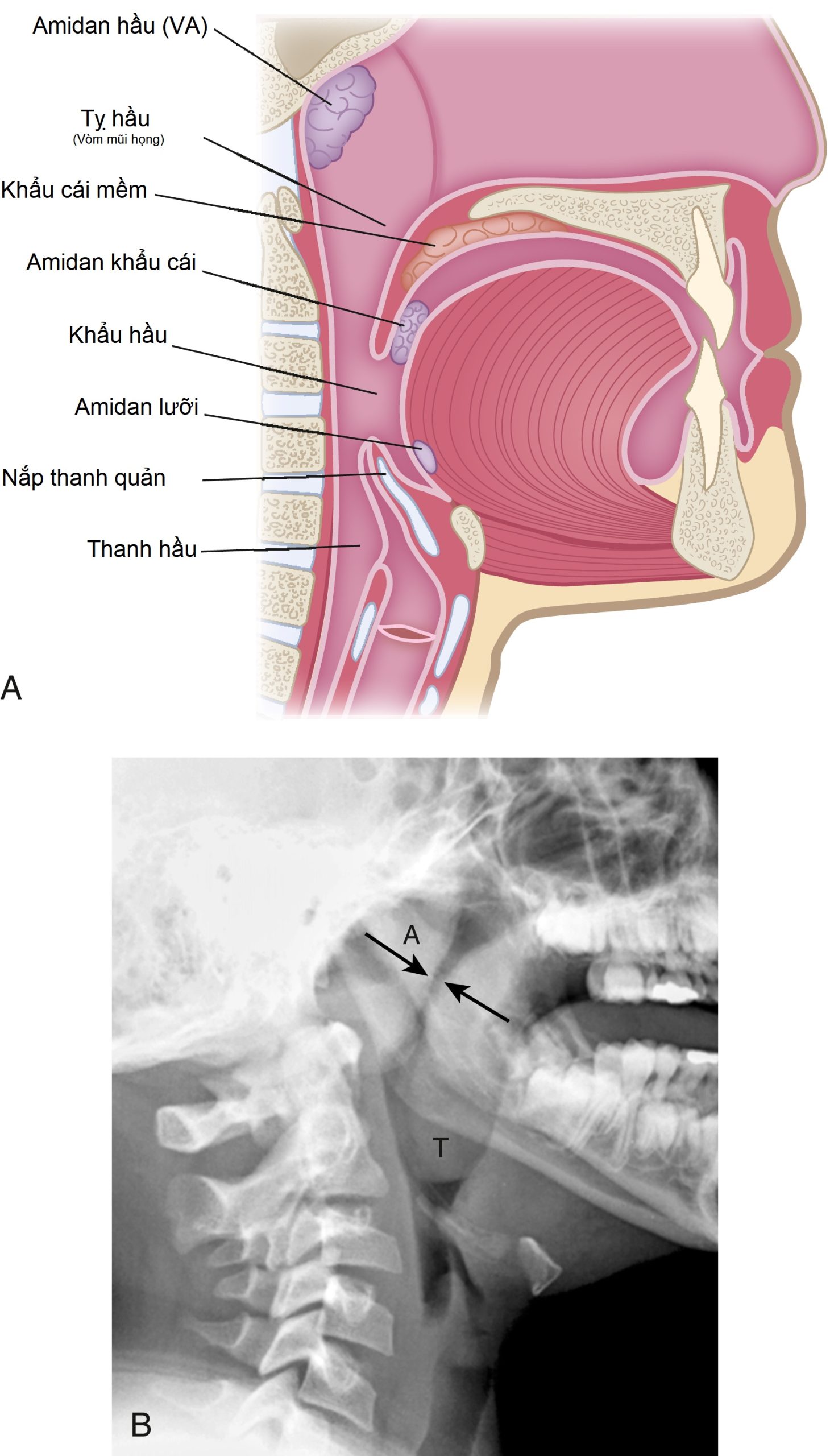
Hình 27.13 Minh họa Amidan và VA bình thường và VA phì đại.* (A) Hình minh họa cho thấy mối quan hệ bình thường giữa amidan, VA, hầu và nắp thanh quản. (B) Có sự hẹp đáng kể của vòm mũi họng (mũi tên) do sự lấn vào phía sau của VA phì đại (A). Amidan khẩu cái (T) cũng phì đại. Amidan và VA thường phì đại cùng một lúc.
Amidan khẩu cái và VA thường phì đại cùng một lúc. Tương tự như VA phì đại, tầm quan trọng của amidan phì đại được đánh giá tốt nhất dựa trên các triệu chứng lâm sàng và sự chèn ép đường thở.
Các dấu hiệu lâm sàng của amidan và VA phì đại bao gồm nghẹt mũi, thở miệng, viêm tai giữa mạn tính hoặc tái phát do chúng ở gần vòi Eustachian, nuốt đau và ngưng thở khi ngủ.
ĐIỂM QUAN TRỌNG
|
Viêm nắp thanh quản
Viêm nắp thanh quản cấp tính do vi khuẩn có thể là một cấp cứu y tế đe dọa tính mạng, dẫn đến tắc nghẽn đường thở do nhiễm trùng và phù nề nắp thanh quản và các nếp phễu nắp thanh quản.
Tác nhân gây bệnh thường gặp nhất là Haemophilus influenzae type B, nhưng việc giới thiệu vắc-xin vào năm 1985 đã làm giảm đáng kể số ca viêm nắp thanh quản. H. influenzae vẫn là nguyên nhân phổ biến nhất, mặc dù bệnh cũng có thể do phế cầu, liên cầu nhóm A, nhiễm virus như herpes simplex 1, parainfluenza và tổn thương do nhiệt, hoặc phù mạch thần kinh. Kích ứng hóa học cũng đã được báo cáo do nuốt phải viên giặt.
- Viêm nắp thanh quản thường có đỉnh điểm mắc bệnh từ khoảng 3 đến 6 tuổi.
- Về mặt lâm sàng, viêm nắp thanh quản giống với bệnh croup, nhưng bác sĩ lâm sàng nên nghĩ đến viêm nắp thanh quản nếu trẻ không thể thở trừ khi ngồi dậy, tình trạng “croup” dường như đang xấu đi, hoặc nếu trẻ không thể nuốt nước bọt và chảy dãi. Ho hiếm gặp trong viêm nắp thanh quản. Bộ ba kinh điển của viêm nắp thanh quản là: chảy dãi, khó nuốt nặng và suy hô hấp kèm thở rít thì hít vào.
Bệnh nhân nên được đi cùng mọi lúc bởi người có kinh nghiệm đặt nội khí quản. Các phương pháp chẩn đoán hình ảnh không phải lúc nào cũng cần thiết cho chẩn đoán và có thể âm tính giả trong giai đoạn đầu.
Phương pháp hình ảnh được lựa chọn là X-quang cổ nghiêng, nên được chụp ở tư thế thẳng đứng, vì tư thế nằm ngửa có thể làm tắc nghẽn đường thở.
ĐIỂM QUAN TRỌNG
|
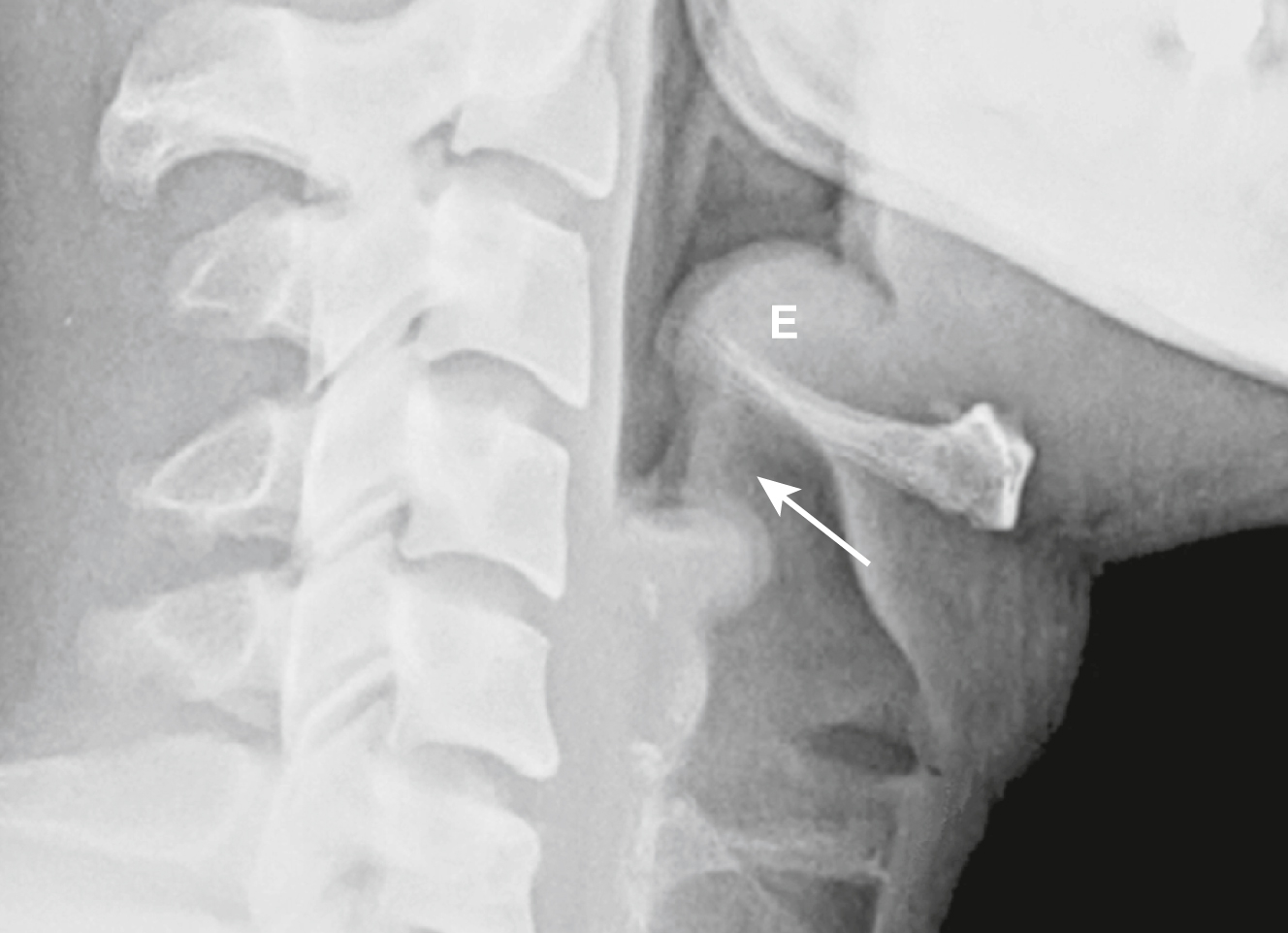
Hình 27.14 Viêm nắp thanh quản.* Nắp thanh quản (E) không nên có hình dạng giống ngón tay cái (xem Hình 27.12). Nó rất lớn trong trường hợp này. Các nếp phễu nắp thanh quản bị dày lên (mũi tên). Cần phải cẩn thận để bảo vệ đường thở khỏi bị tắc nghẽn hoàn toàn ở bất kỳ bệnh nhân nào bị viêm nắp thanh quản.
Điều trị bao gồm đảm bảo đường thở, có thể cần đặt nội khí quản hoặc mở khí quản cấp cứu. Một số phác đồ điều trị yêu cầu sử dụng steroid tiêm tĩnh mạch và bắt đầu điều trị kháng sinh theo kinh nghiệm.
Viêm thanh khí phế quản (Bệnh Croup)
- Bệnh Croup thường do virus, nguyên nhân phổ biến nhất là các virus parainfluenza (type 1, 2 và 3). Virus hợp bào hô hấp, cúm và mycoplasma là những nguyên nhân phổ biến khác. Bệnh thường xảy ra ở độ tuổi từ 6 tháng đến 3 tuổi, là độ tuổi trẻ hơn so với viêm nắp thanh quản. Bệnh thường xảy ra sau một đợt cảm lạnh thông thường.
Chẩn đoán bệnh croup thường được thực hiện dựa trên các dấu hiệu lâm sàng. Có thể khó phân biệt với áp xe sau hầu giai đoạn đầu; chẩn đoán phân biệt có thể được hỗ trợ bằng hình ảnh học.
Đặc trưng là ho khan, tiếng ho được mô tả là ông ổng hoặc khàn, kèm theo khàn giọng, thở rít thì hít vào, sốt nhẹ và suy hô hấp.
Điều trị có thể bao gồm steroid, epinephrine dạng khí dung và làm ẩm không khí.
ĐIỂM QUAN TRỌNG
|
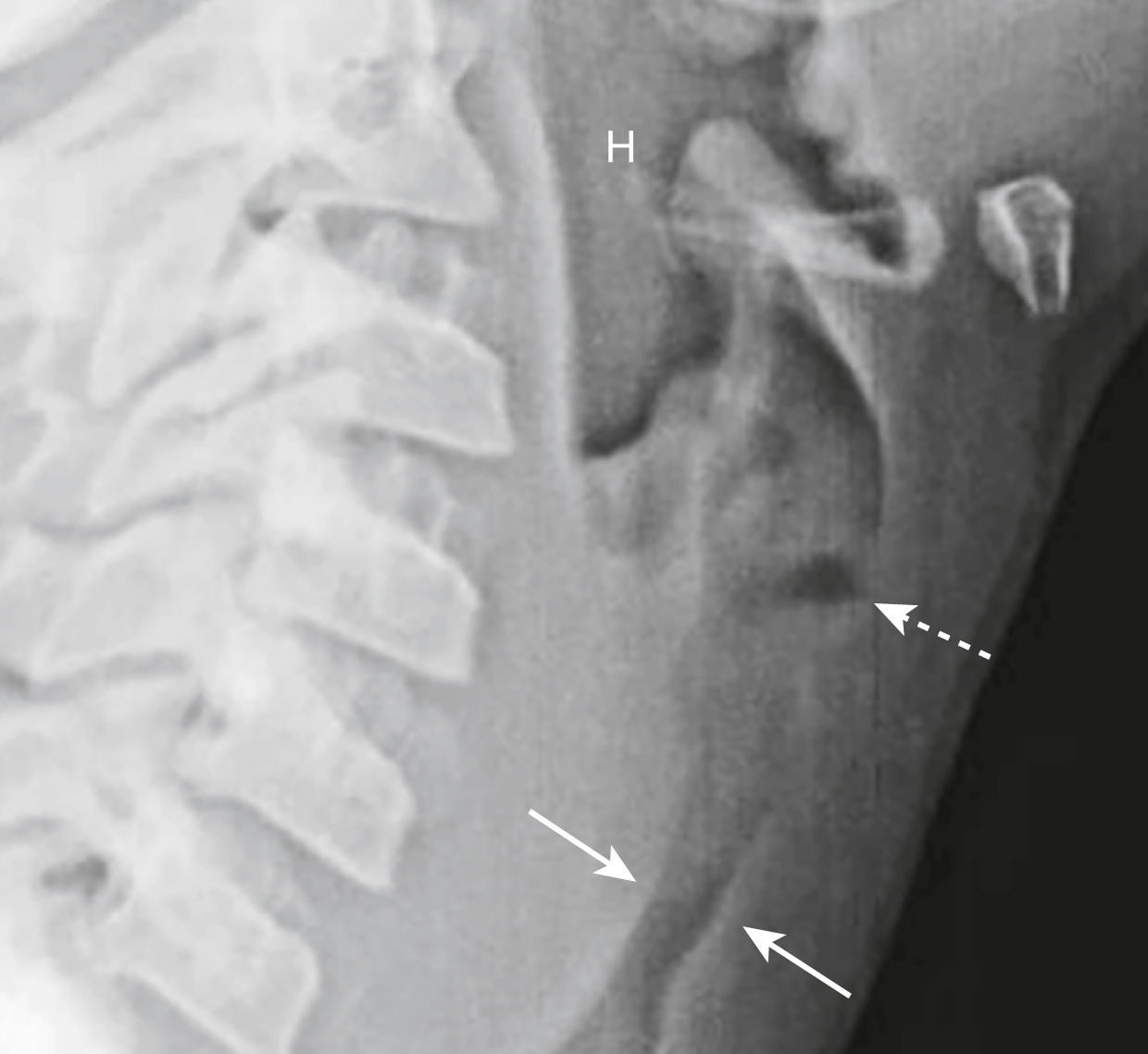
Hình 27.15 Viêm thanh khí phế quản (Bệnh Croup).* Có sự giãn rộng của hạ hầu (H), giãn rộng của thanh thất (mũi tên đứt nét), và mờ kèm theo hẹp khoảng không gian dưới thanh môn, tức là phần gần của khí quản (mũi tên liền). Đứa trẻ này có tiếng ho ông ổng đặc trưng của bệnh croup.
Dị vật đường tiêu hoá
Phần lớn các trường hợp nuốt dị vật xảy ra ở độ tuổi từ 6 tháng đến 6 năm. Hơn 80% dị vật tự đi qua đường tiêu hóa. Các dị vật do thức ăn hoặc dị vật thực sự bao gồm đồng xu, đồ chơi, xương gà (cản quang) và xương cá (không cản quang).
Thông thường nhất, dị vật bị mắc lại tại một điểm mà thực quản hẹp tự nhiên — ngay dưới cơ nhẫn hầu ở mức C5-C6 (70%), ở mức eo trên lồng ngực, tại cung động mạch chủ (20%), hoặc ở mức nối thực quản-dạ dày (10%). Một khi đã qua thực quản, hầu hết các dị vật sẽ đi qua đường tiêu hóa.
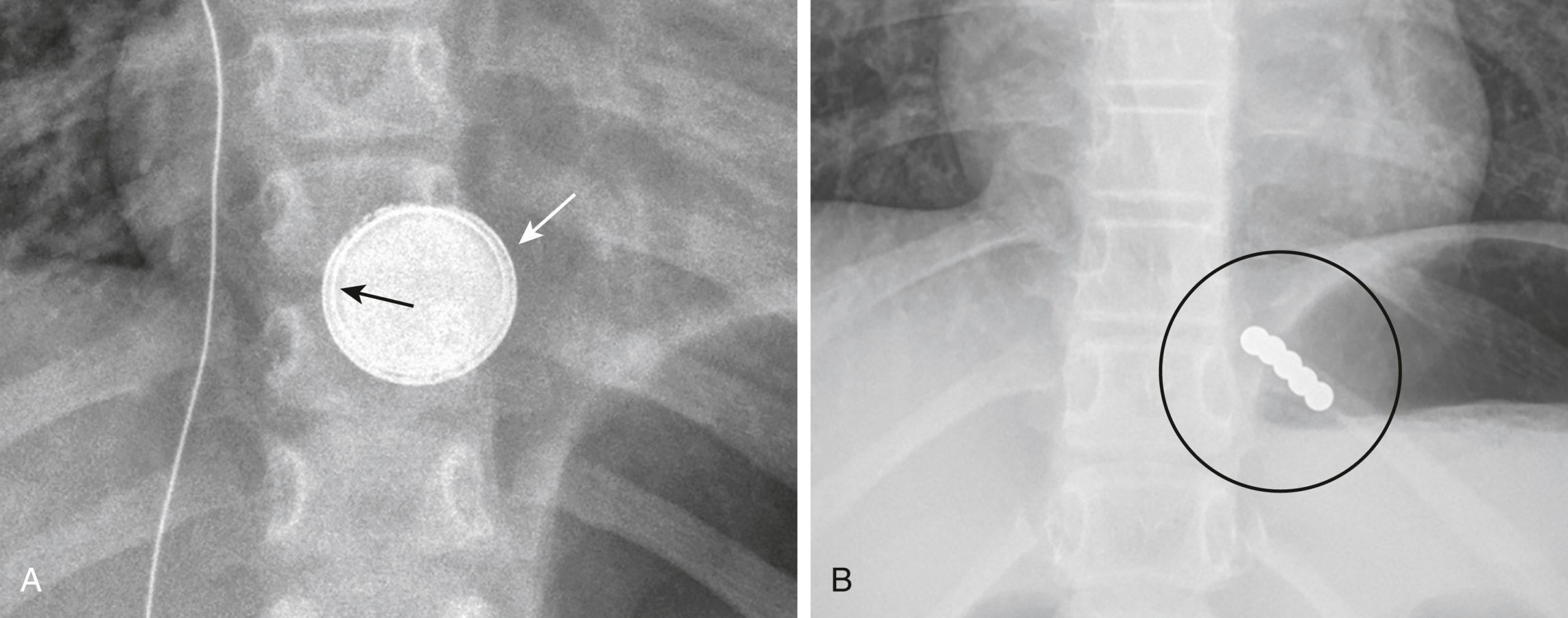
Hình 27.16 Dị vật đường tiêu hoá.* (A) Có một viên pin cúc áo (mũi tên trắng) trong vùng thực quản xa. Nó có các dải tối tuyến tính đặc trưng quanh chu vi (mũi tên đen). (B) Nhiều nam châm nhỏ, đã nuốt, được thấy trong vùng thực quản xa (vòng tròn). Cả pin cúc áo và nam châm nhỏ đều gây ra những rủi ro đặc biệt trong số các dị vật đường tiêu hóa.
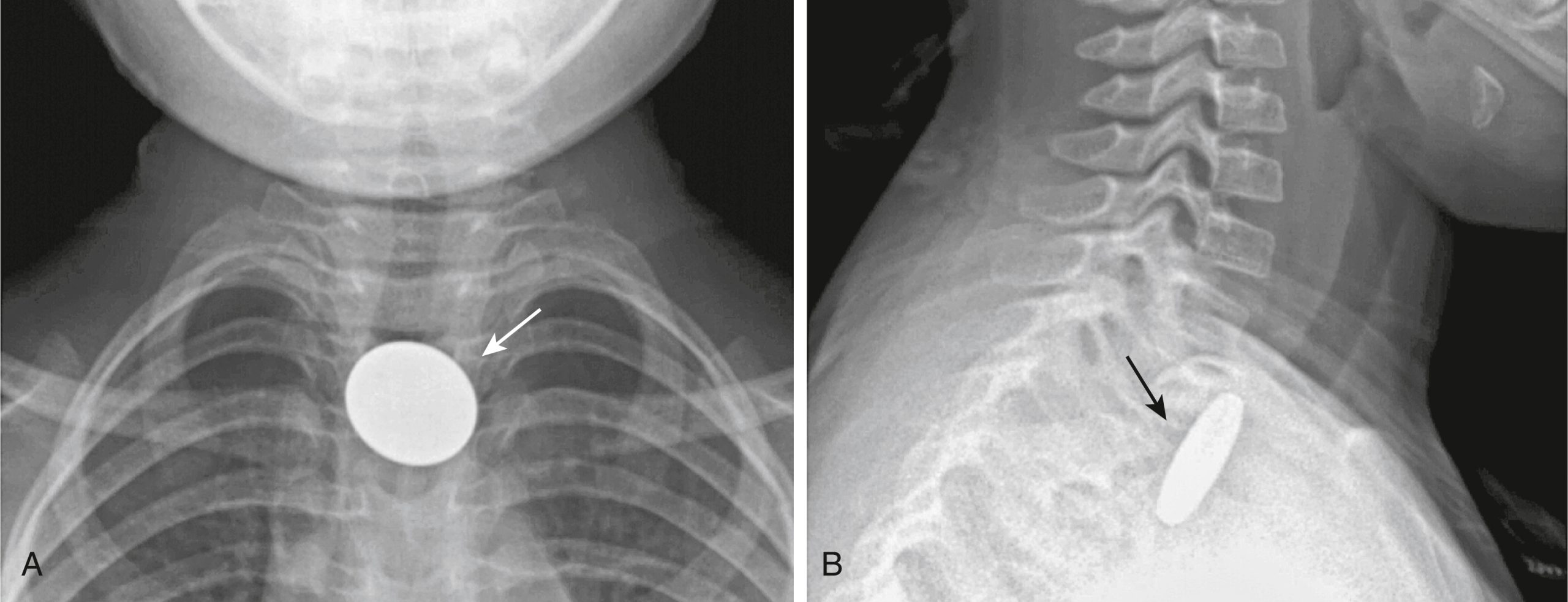
Hình 27.17 Đồng xu trong thực quản.* Một đồng xu bị mắc kẹt trong thực quản thường sẽ có hình tròn trên phim (A) chụp thẳng (mũi tên) và hình dẹt trên phim (B) chụp nghiêng (mũi tên) do hướng của nó trong thực quản. Một đồng xu trong khí quản có nhiều khả năng sẽ xuất hiện cạnh trên phim chụp thẳng và hình tròn trên phim chụp nghiêng do hình dạng của khí quản. Đồng xu này là một đồng niken của Mỹ và nó đã đi qua một cách suôn sẻ một ngày sau đó.
Các biến chứng chính của dị vật đường tiêu hóa là thủng, tắc nghẽn hoặc hình thành hẹp.
Pin cúc áo và nam châm gây ra những nguy cơ đặc biệt.
- Pin cúc áo nên được lấy ra khỏi thực quản khẩn cấp vì khả năng gây thủng của chúng (Hình 27.16).
- Nhiều nam châm nhỏ cũng có nguy cơ gây thủng bằng cách hút các quai ruột đối diện lại với nhau và nên được lấy ra, nếu có thể. Việc nam châm không di chuyển trên các phim X-quang nối tiếp cho thấy ruột bị kẹt và có thể là một chỉ định can thiệp phẫu thuật.
Các dấu hiệu lâm sàng của dị vật thực quản bị mắc kẹt phổ biến nhất bao gồm khó nuốt và nuốt đau. Ngay cả sau khi dị vật đã đi qua, nhiều người vẫn phàn nàn về cơn đau xảy ra ở thực quản cổ bất kể vị trí thực tế bị mắc kẹt.
ĐIỂM QUAN TRỌNG
|
Vì trẻ em nuốt dị vật cũng có thể có xu hướng ăn các vật liệu lạ khác (hội chứng pica) như sơn, hãy luôn tìm kiếm các đường cản quang đậm ở hành xương của các xương có thể nhìn thấy trên bất kỳ phim chụp dị vật nào, một dấu hiệu của ngộ độc chì.
Điều trị
Trong hầu hết các trường hợp, theo dõi chờ đợi sẽ dẫn đến việc loại bỏ dị vật. Nội soi được thực hiện nếu việc lấy dị vật được coi là cần thiết về mặt lâm sàng (ví dụ: vật sắc nhọn, pin cúc áo, nam châm).
Các bệnh lý khác
Nhận biết Bóng tim to ở trẻ nhỏ
Ở trẻ sơ sinh và trẻ nhỏ, điều quan trọng cần nhớ là tim thường có vẻ lớn hơn so với kích thước lồng ngực so với người lớn. Trong khi tỷ lệ tim-lồng ngực lớn hơn 50% được coi là bất thường ở người lớn, tỷ lệ này có thể lên tới 65% ở trẻ nhỏ và vẫn được coi là bình thường vì trẻ sơ sinh không thể hít vào sâu như người lớn và tỷ lệ tương đối về kích thước bụng so với ngực của chúng không giống như người lớn (Hình 27.18).
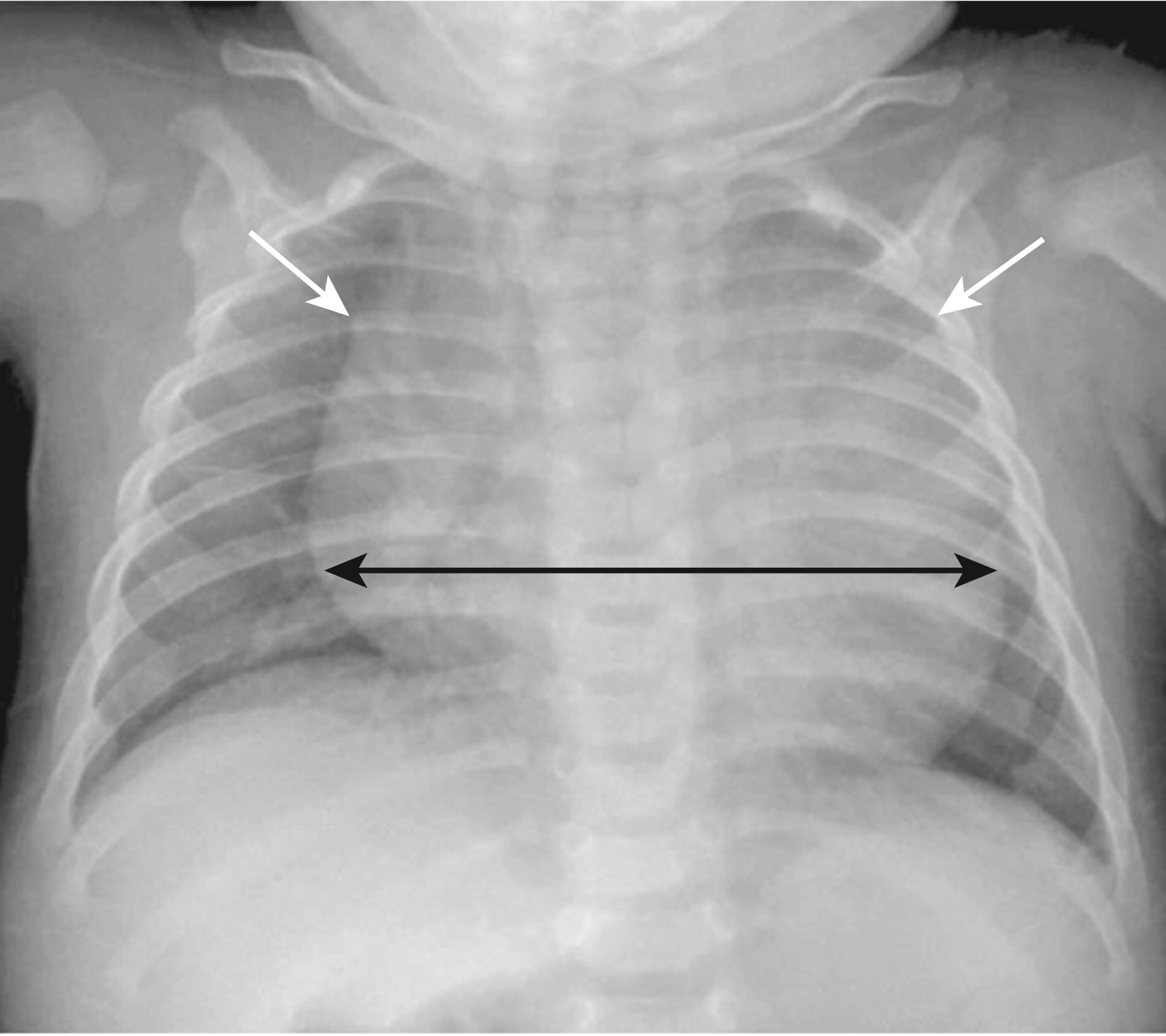
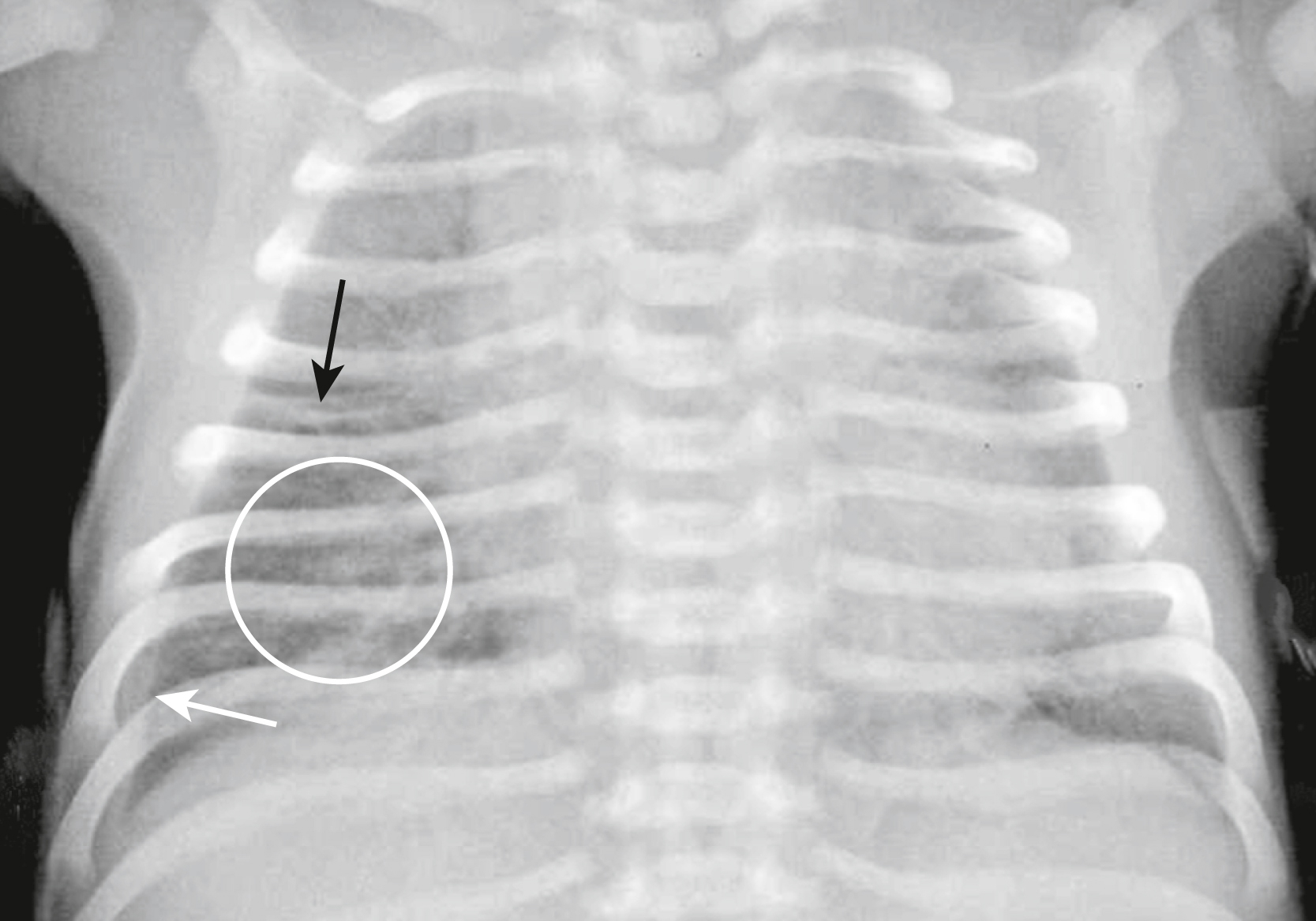
Hình 27.18 Lồng ngực bình thường của trẻ nhỏ.* Ở trẻ nhỏ bình thường, tỷ lệ tim-lồng ngực có thể lớn tới 65% (so với 50% ở người lớn). Ở đây tim có vẻ to (mũi tên đen kép) nhưng là bình thường đối với một trẻ sơ sinh. Tuyến ức (mũi tên trắng) chiếm một phần trong hình ảnh bóng tim to giả.
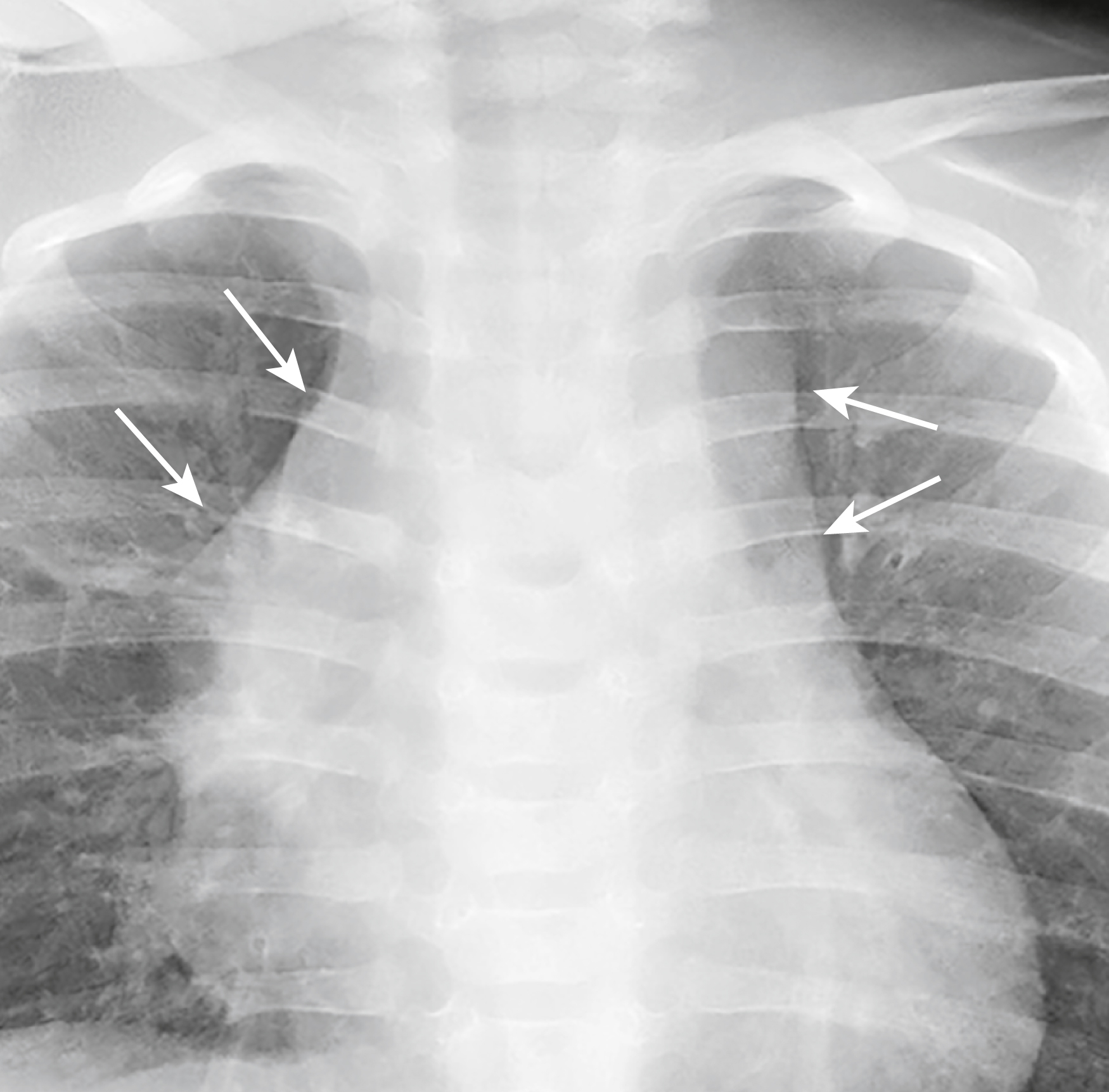
Hình 27.19 Tuyến ức bình thường.* Tuyến ức thường có hình dạng thùy (mũi tên), một trợ giúp để xác định nó trên phim X-quang ngực của trẻ. Mặc dù tuyến ức thường sẽ teo nhỏ theo tuổi, nó vẫn có thể được nhìn thấy bình thường cho đến tuổi thiếu niên.
Bất kỳ đánh giá nào về bóng tim to ở trẻ nhỏ cũng nên tính đến các yếu tố khác như hình ảnh của tuần hoàn phổi và bất kỳ dấu hiệu hoặc triệu chứng lâm sàng nào liên quan (ví dụ: tiếng thổi, nhịp tim nhanh hoặc tím tái).
| Cạm bẫy chẩn đoán Ở trẻ em, tuyến ức có thể chồng lên một phần của tim và đôi khi gây nhầm lẫn với bóng tim to. Tuyến ức bình thường có thể được nhìn thấy trên phim X-quang ngực thường quy, có vẻ lớn nhất cho đến 3 tuổi nhưng đôi khi vẫn có thể nhìn thấy ở tuổi thiếu niên. Tuyến ức bình thường có hình dạng hơi có thùy, đặc biệt là ở những nơi nó bị xương sườn ấn vào, và có xu hướng giảm đậm độ về phía ngoại vi (Hình 27.19). |
Gãy Salter-Harris – Gãy sụn tiếp hợp
Ở xương đang phát triển, vùng phì đại trong sụn tiếp hợp (đĩa sụn tiếp hợp, physis) là nơi dễ bị tổn thương do lực xé nhất. Gãy sụn tiếp hợp rất phổ biến và chiếm tới 30% các trường hợp gãy xương ở trẻ em. Theo định nghĩa, vì đây đều là các gãy xương qua sụn tiếp hợp còn hở, chúng chỉ có thể xảy ra ở những cá nhân có hệ xương chưa trưởng thành.
Phân loại Salter-Harris về tổn thương sụn tiếp hợp là một phương pháp thường được sử dụng để mô tả các tổn thương như vậy, giúp xác định loại điều trị cần thiết và dự đoán khả năng xảy ra biến chứng dựa trên loại gãy (Hình 27.20) (Bảng 27.3).
- Loại I và II lành tốt.
- Loại III có thể phát triển các thay đổi thoái hóa khớp hoặc cốt hóa sụn tiếp hợp không đối xứng.
- Loại IV và V có nhiều khả năng phát triển cốt hóa sớm sụn tiếp hợp với biến dạng góc và/hoặc ngắn xương đó.
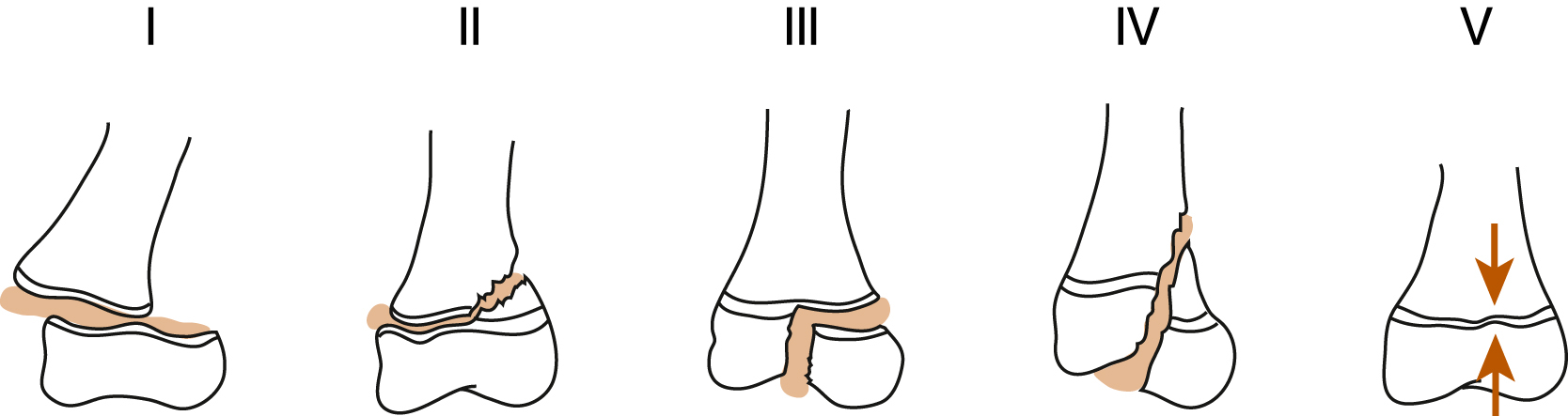
Hình 27.20 Phân loại Gãy sụn tiếp hợp Salter-Harris.* Tất cả các loại gãy này đều liên quan đến sụn tiếp hợp (đĩa sụn tiếp hợp). Loại I là gãy chỉ qua sụn tiếp hợp. Loại II, loại phổ biến nhất, liên quan đến sụn tiếp hợp và hành xương. Hai loại đầu tiên này có tiên lượng tốt. Loại III là gãy sụn tiếp hợp và đầu xương và có tiên lượng kém hơn. Loại IV là gãy sụn tiếp hợp, đầu xương và hành xương. Nó có tiên lượng còn kém hơn. Loại V là một tổn thương nghiền nát của sụn tiếp hợp. Nó có tiên lượng xấu nhất.
Bảng 27.3 Phân loại Gãy sụn tiếp hợp Salter-Harris
| Loại | Vị trí gãy | Ghi chú |
|---|---|---|
| I | Sụn tiếp hợp (physis) | Thấy ở các đốt ngón, đầu dưới xương quay, trượt chỏm xương đùi; tiên lượng tốt |
| II | Sụn tiếp hợp và hành xương | Phổ biến nhất trong tất cả các loại gãy Salter-Harris; thường ở đầu dưới xương quay; tiên lượng tốt |
| III | Sụn tiếp hợp và đầu xương | Gãy nội khớp, đặc biệt là đầu dưới xương chày; tiên lượng kém hơn |
| IV | Sụn tiếp hợp, đầu xương, và hành xương | Thấy ở đầu dưới xương cánh tay và đầu dưới xương chày; tiên lượng xấu |
| V | Tổn thương nghiền nát sụn tiếp hợp | Tiên lượng xấu nhất; khó chẩn đoán cho đến khi bắt đầu lành xương |
- Loại I: gãy chỉ qua sụn tiếp hợp
- Gãy Salter-Harris Loại I có thể khó phát hiện nếu không có bên đối diện để so sánh. May mắn thay, những loại gãy này có tiên lượng tốt.
- Trượt chỏm xương đùi (SCFE) là một biểu hiện của tổn thương Salter-Harris Loại I.
- Trượt chỏm xương đùi xảy ra thường xuyên nhất ở các bé trai tuổi tiền dậy thì và thiếu niên, cao và/hoặc nặng cân. Nó có thể xảy ra trong các giai đoạn tăng trưởng nhanh, do chấn thương, loạn dưỡng xương do thận và do các rối loạn nội tiết, như suy giáp.
- Chỏm xương đùi (đầu xương) trượt xuống dưới, vào trong và ra sau so với cổ xương đùi (Hình 27.21).
- Bệnh xảy ra ở cả hai bên trong khoảng 25% trường hợp và có thể dẫn đến hoại tử vô mạch của chỏm xương đùi bị trượt do gián đoạn nguồn cung cấp máu của nó trong tối đa 15% trường hợp.
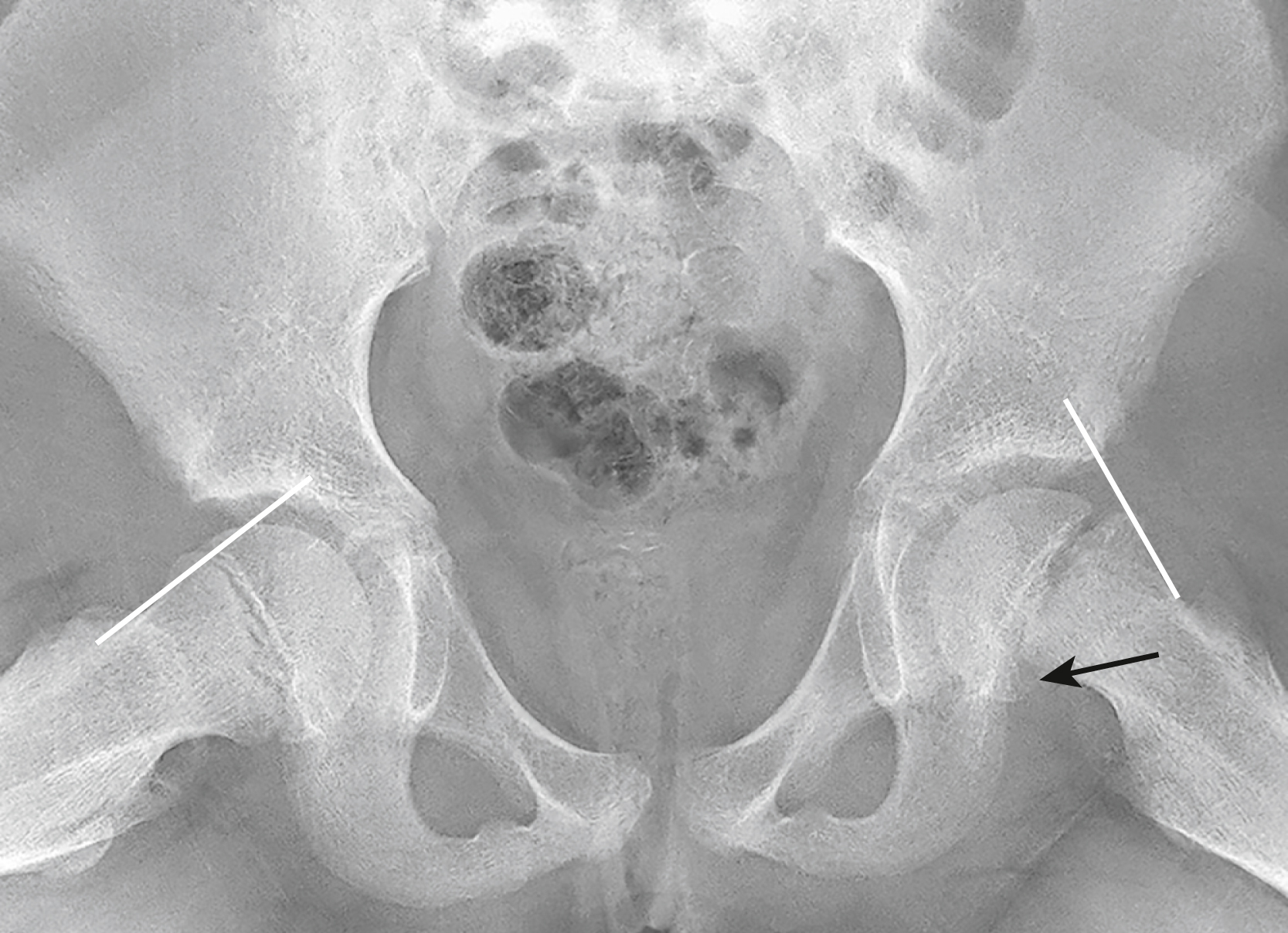
Hình 27.21 Trượt chỏm xương đùi (SCFE).* SCFE gây ra sự trượt của chỏm xương đùi xuống dưới, vào trong và ra sau so với cổ xương đùi (mũi tên). Một đường kẻ song song với cổ xương đùi được gọi là đường Klein (các đường thẳng) thường phải cắt qua phần bên của chỏm xương đùi. Nó làm được điều này ở bên phải bình thường, nhưng không làm được ở bên trái vì chỏm xương đùi đã bị trượt.
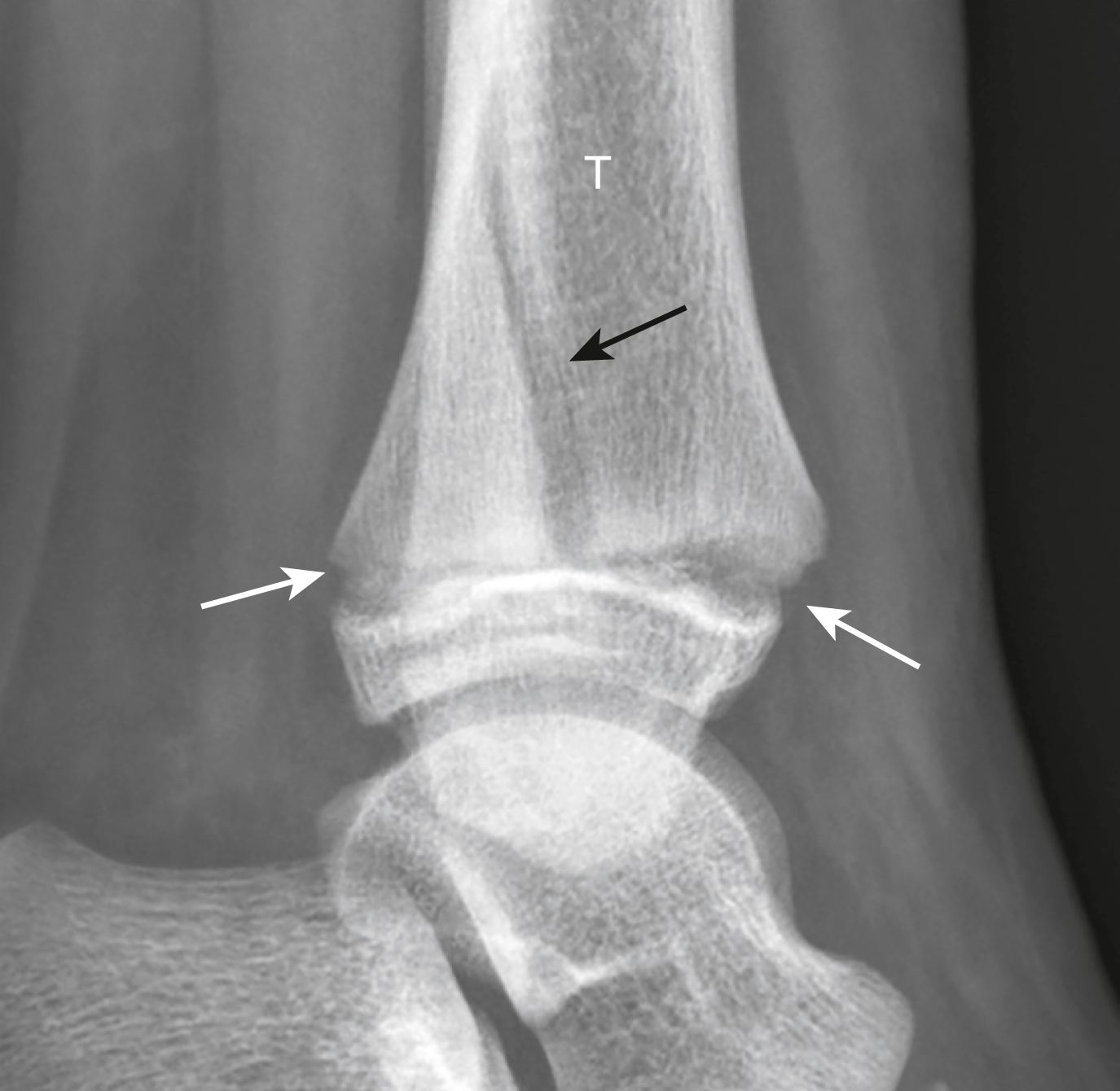
Hình 27.22 Gãy Salter-Harris II.* Đây là hình ảnh chụp nghiêng của đầu dưới xương chày (T). Trong gãy Salter-Harris Loại II, có một đường gãy qua sụn tiếp hợp (mũi tên trắng) và một đường gãy qua hành xương (mũi tên đen).
- Loại II: gãy sụn tiếp hợp và gãy hành xương
- Đây là loại gãy Salter-Harris phổ biến nhất (75%), đặc biệt thấy ở đầu dưới xương quay. Việc lành xương thường nhanh chóng và sự tăng trưởng hiếm khi bị ảnh hưởng, ngoại trừ ở đầu dưới xương đùi và đầu trên xương chày, nơi có thể xảy ra biến dạng tồn dư (Hình 27.22).
- Loại III: gãy sụn tiếp hợp và đầu xương
- Có một đường gãy dọc qua chính đầu xương, có nghĩa là đường gãy luôn đi vào khoang khớp và làm gãy sụn khớp.
- Loại tổn thương này có thể có những ảnh hưởng lâu dài đến sự phát triển của thoái hóa khớp thứ phát và có thể dẫn đến sự cốt hóa không đối xứng và sớm của sụn tiếp hợp với biến dạng xương sau đó (Hình 27.23). Việc điều trị đòi hỏi phải nhận biết sớm để nắn chỉnh phù hợp.
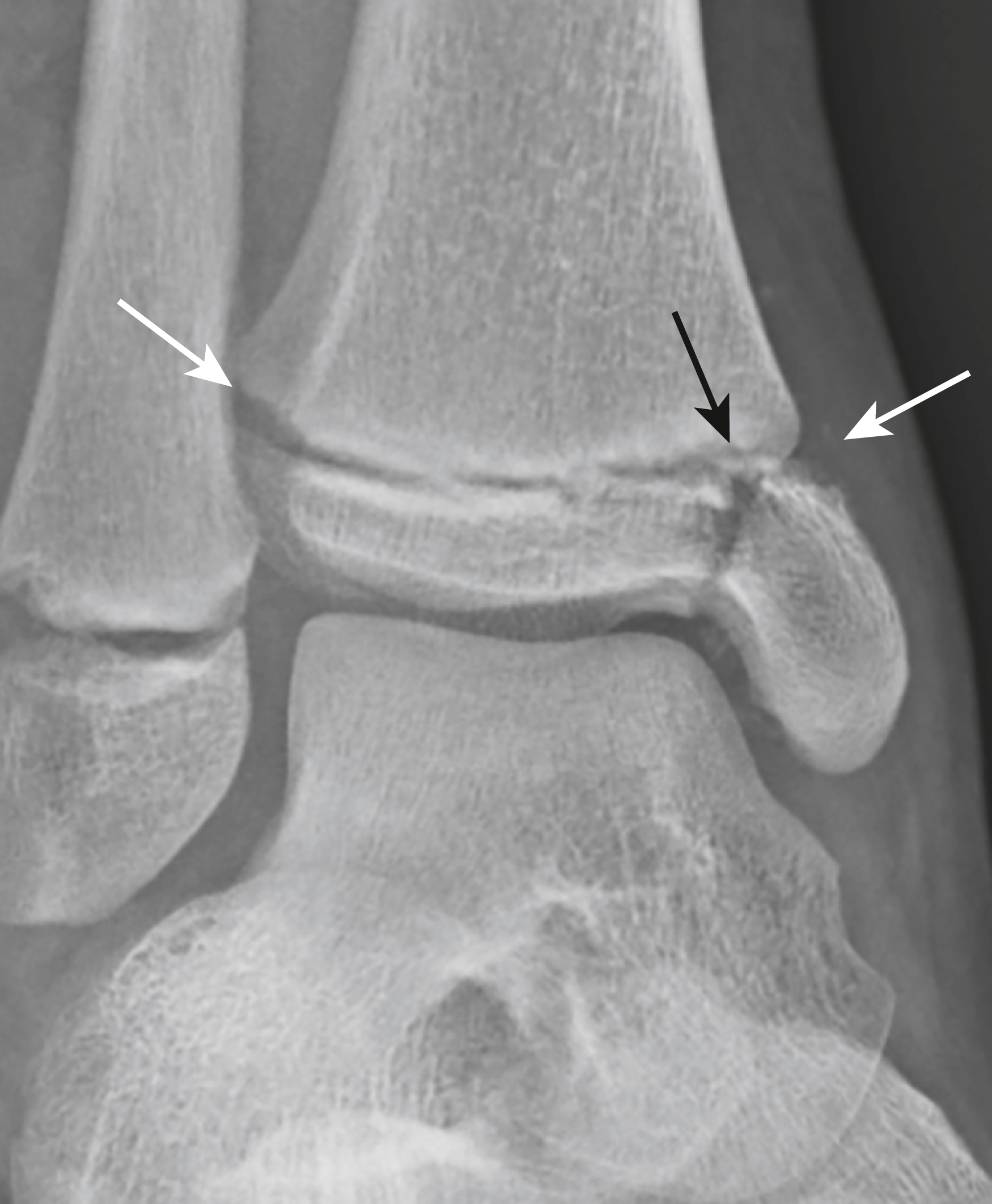
Hình 27.23 Gãy Salter-Harris III.* Đây là hình ảnh chụp thẳng của cổ chân ở một bệnh nhân khác. Với gãy Salter-Harris Loại III, có một đường gãy qua sụn tiếp hợp (mũi tên trắng) cũng như một đường gãy dọc qua chính đầu xương (mũi tên đen). Loại gãy này có tiên lượng xấu hơn loại I và II.
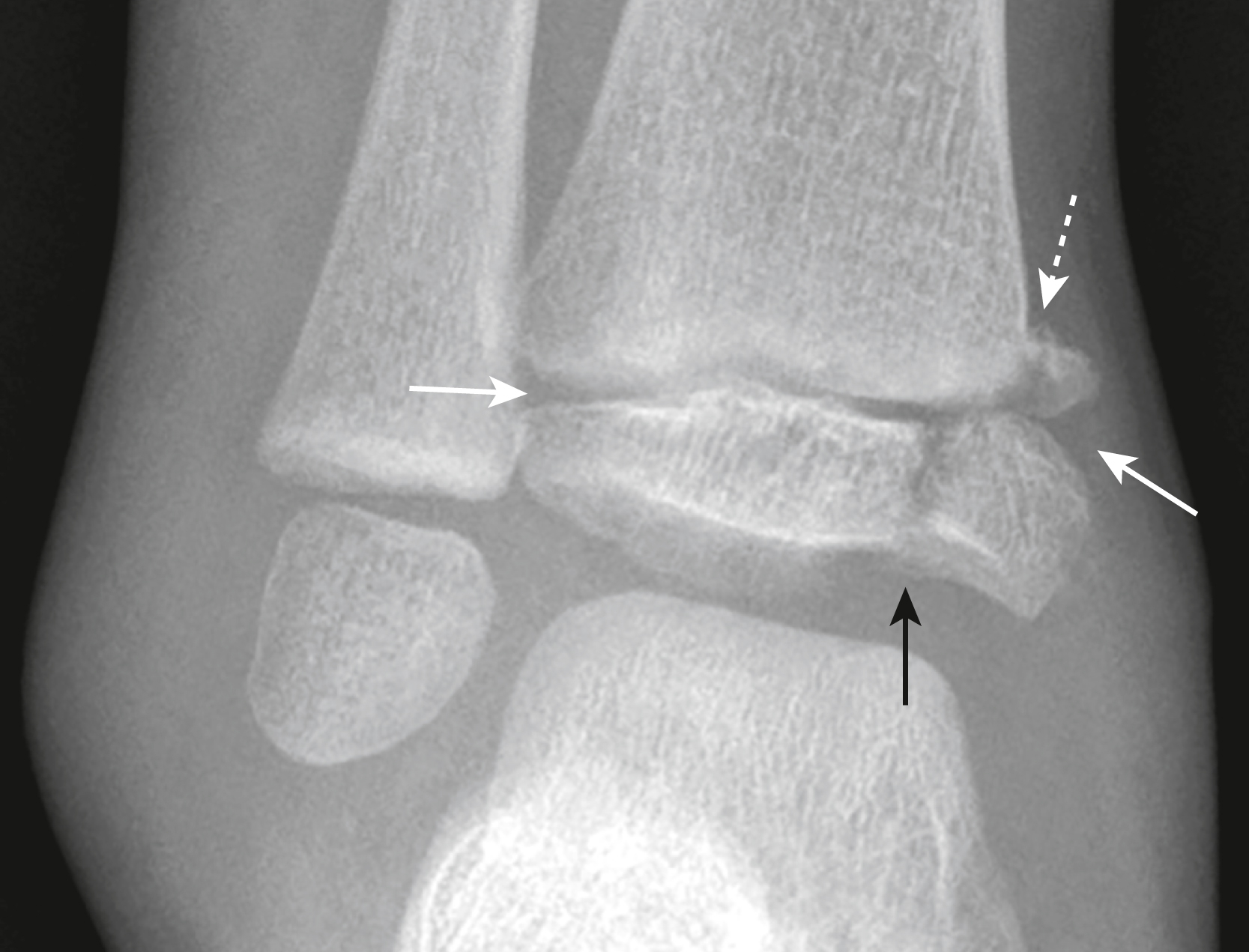
Hình 27.24 Gãy Salter-Harris IV.* Đây là hình ảnh chụp thẳng của đầu dưới xương chày. Trong gãy loại IV, có một đường gãy qua sụn tiếp hợp (mũi tên trắng liền), hành xương (mũi tên trắng đứt nét), và đầu xương (mũi tên đen). Những loại gãy này có khả năng cao bị cốt hóa sớm và có thể không đối xứng của sụn tiếp hợp.
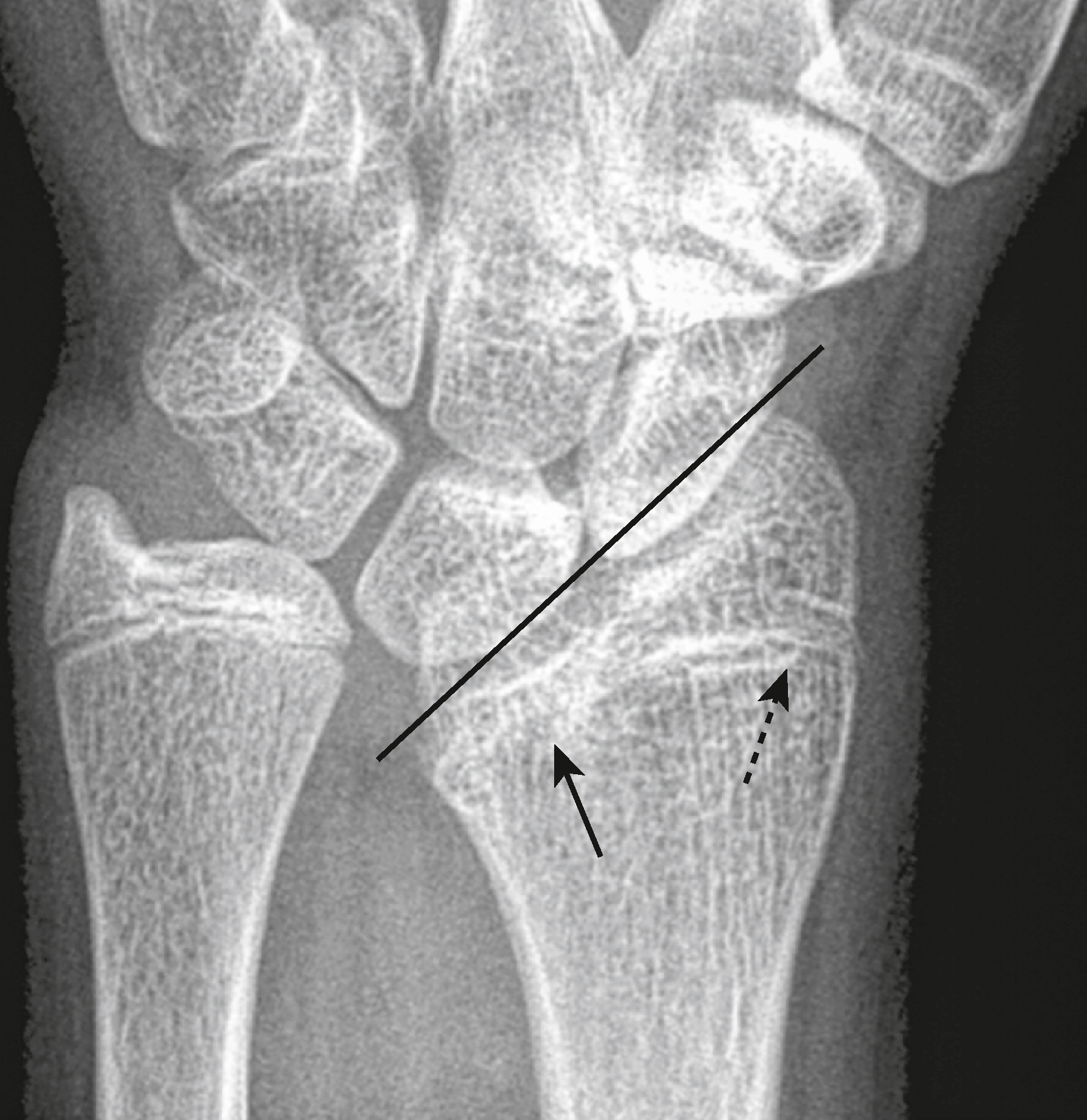
Hình 27.25 Gãy Salter-Harris V.* Gãy loại V là gãy nát của sụn tiếp hợp. Ở đứa trẻ này, phần trong của sụn tiếp hợp đầu dưới xương quay đã cốt hóa (mũi tên liền) trong khi phần ngoài vẫn còn hở (mũi tên đứt nét). Sự cốt hóa sớm của sụn tiếp hợp phía trong này đã dẫn đến biến dạng góc của đầu dưới xương quay (đường kẻ).
- Loại IV: gãy sụn tiếp hợp, hành xương và đầu xương
- Gãy loại IV có tiên lượng xấu hơn các loại gãy Salter-Harris khác — tức là, cốt hóa sớm và có thể không đối xứng của sụn tiếp hợp, đặc biệt là ở các xương của chi dưới, có thể dẫn đến sự khác biệt về chiều dài chân, biến dạng góc và thoái hóa khớp thứ phát (Hình 27.24).
- Nếu gãy bị di lệch, phẫu thuật mở nắn chỉnh và cố định trong (ORIF) thường được thực hiện mặc dù biến dạng tăng trưởng có thể xảy ra ngay cả khi nắn chỉnh hoàn hảo.
- Loại V: gãy nát sụn tiếp hợp
- Gãy Salter-Harris loại V là một loại tổn thương hiếm gặp, dạng nghiền nát của sụn tiếp hợp, liên quan đến tổn thương mạch máu và gần như luôn dẫn đến suy giảm tăng trưởng thông qua sự cốt hóa sớm cục bộ của sụn tiếp hợp.
- Chúng phổ biến nhất ở đầu dưới xương đùi, đầu trên xương chày và đầu dưới xương chày. Chúng khó chẩn đoán trên X-quang thường quy cho đến giai đoạn sau của bệnh khi các biến chứng xảy ra (Hình 27.25).
Ngược đãi trẻ em
Gãy Salter-Harris là ví dụ về các chấn thương do tai nạn ở trẻ em. Vị trí hoặc loại gãy xương khác có thể rất gợi ý cho chấn thương không do tai nạn gây ra bởi sự ngược đãi. Đánh giá hình ảnh học là chìa khóa trong việc chẩn đoán ngược đãi trẻ em.
Có một số vị trí và đặc điểm gãy xương cần phải làm dấy lên nghi ngờ về việc ngược đãi trẻ em (Bảng 27.4).
- Gãy góc hành xương. Đây là những gãy nhỏ, dạng xé của hành xương do xoay nhanh dẫn đến gãy Salter-Harris qua khớp sụn-xương được gọi là gãy góc. Gãy góc được coi là chẩn đoán xác định của lạm dụng thể chất. Chúng song song với hành xương và có thể có hình dạng quai xô (bucket-handle) (Hình 27.26A).
- Gãy xương sườn, đặc biệt là gãy nhiều xương sườn và/hoặc gãy các xương sườn sau (hiếm khi gãy do chấn thương tai nạn) (Hình 27.26B).
- Chấn thương đầu là nguyên nhân tử vong phổ biến nhất trong các vụ ngược đãi trẻ em dưới 2 tuổi. Các dấu hiệu bao gồm xuất huyết dưới màng cứng và dưới nhện và dập não. Gãy xương sọ có xu hướng lún, nhiều mảnh, và hai bên và có thể đi qua các đường khớp sọ.
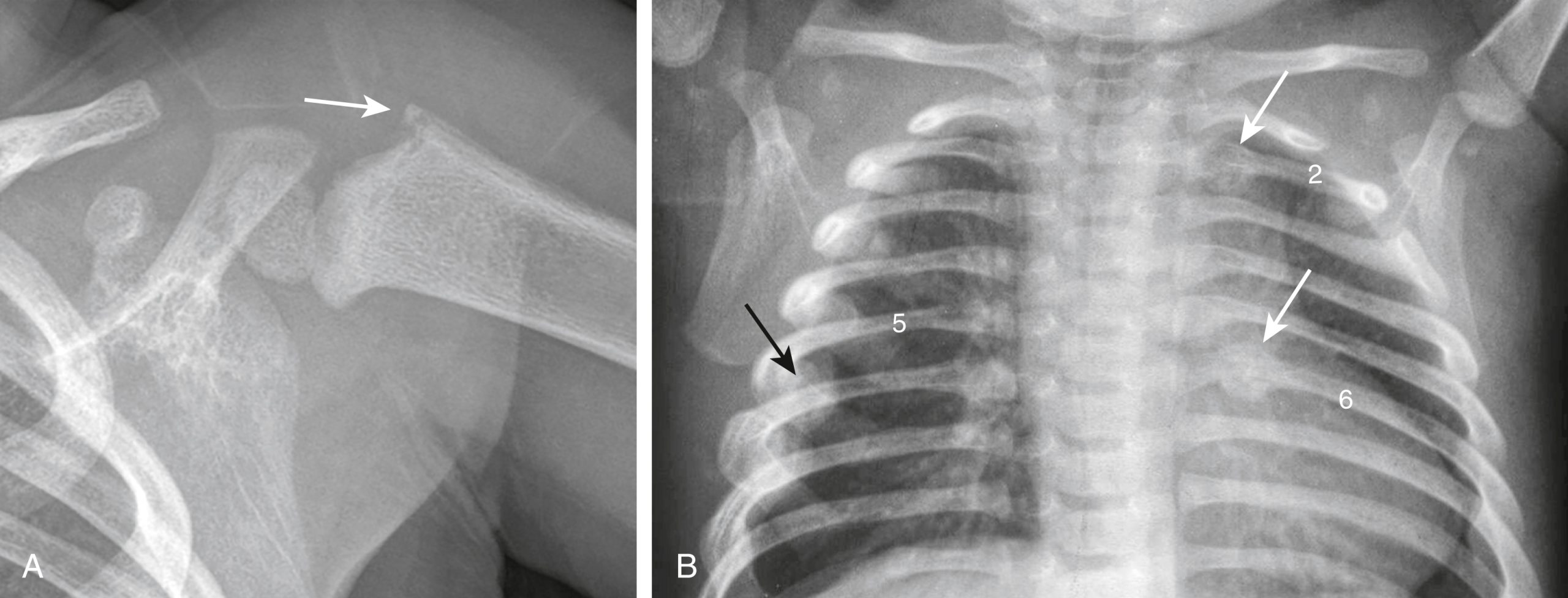
Hình 27.26 Ngược đãi trẻ em.* (A) Có một gãy góc hành xương (mũi tên), một loại gãy bong nhỏ của đầu trên xương cánh tay, rất gợi ý về việc ngược đãi trẻ em. (B) Có một số gãy xương sườn đang lành, bằng chứng là sự hình thành can xương liên quan đến xương sườn sau thứ 2 và thứ 6 bên trái (mũi tên trắng) và xương sườn trước bên thứ 5 bên phải (mũi tên đen). Gãy các xương sườn sau rất đáng nghi ngờ về việc ngược đãi trẻ em.
Bảng 27.4 Chấn thương xương gợi ý ngược đãi trẻ em
| Vị trí | Ghi chú |
|---|---|
| Đầu dưới xương đùi, đầu dưới xương cánh tay, cổ tay, cổ chân | Gãy góc hành xương |
| Nhiều vị trí | Gãy xương ở các giai đoạn lành khác nhau |
| Xương đùi, xương cánh tay, xương chày | Gãy xoắn ở trẻ <1 tuổi |
| Xương sườn sau, mỏm gai bị bong | Đây là những gãy xương do tai nạn không phổ biến ở trẻ <5 tuổi |
| Gãy nhiều xương sọ | Gãy nhiều xương, đặc biệt nếu bị lún, nên gợi ý đến việc ngược đãi trẻ em |
| Gãy xương với sự hình thành can xương nhiều | Ngụ ý chấn thương lặp đi lặp lại và không được bất động |
| Gãy xương bàn tay và bàn chân | Đây là những gãy xương do tai nạn không phổ biến ở trẻ <5 tuổi |
| Gãy xương ức và xương vai | |
| Gãy và trật thân đốt sống |
Viêm ruột hoại tử (NEC)
- Viêm ruột hoại tử là cấp cứu nội và/hoặc ngoại khoa đường tiêu hóa phổ biến nhất xảy ra ở trẻ sơ sinh. Nguyên nhân của nó vẫn chưa được biết rõ, mặc dù tổn thương do thiếu máu cục bộ và/hoặc tái tưới máu đã được cho là có liên quan cùng với nhu động ruột phát triển kém dẫn đến ứ trệ.
Bệnh phổ biến hơn ở trẻ sinh non nhưng cũng có thể thấy ở trẻ đủ tháng đã trải qua căng thẳng cực độ (ví dụ: nhiễm trùng huyết hoặc phẫu thuật lớn). Thông thường, bệnh khởi phát trong tuần đầu tiên của cuộc đời. Trẻ đủ tháng có nguy cơ mắc bệnh cao hơn nếu chúng bị bệnh tim bẩm sinh hoặc có tiền sử mẹ sử dụng cocaine.
Các dấu hiệu lâm sàng có thể tinh vi và có thể bao gồm không dung nạp thức ăn, chậm làm rỗng dạ dày, chướng bụng, và/hoặc đau bụng và giảm nhu động ruột.
Hộp 27.1 mô tả các dấu hiệu hình ảnh của một bụng trẻ sơ sinh bình thường (Hình 27.27).
HỘP 27.1 Bụng trẻ sơ sinh bình thường: X-quang thường quy
|
Hình 27.27 Bụng trẻ sơ sinh bình thường.* Vì hầu hết trẻ sơ sinh nuốt rất nhiều không khí, có nhiều quai ruột chứa đầy khí, hình đa giác (vòng tròn) với thành ruột áp sát vào nhau (mũi tên).
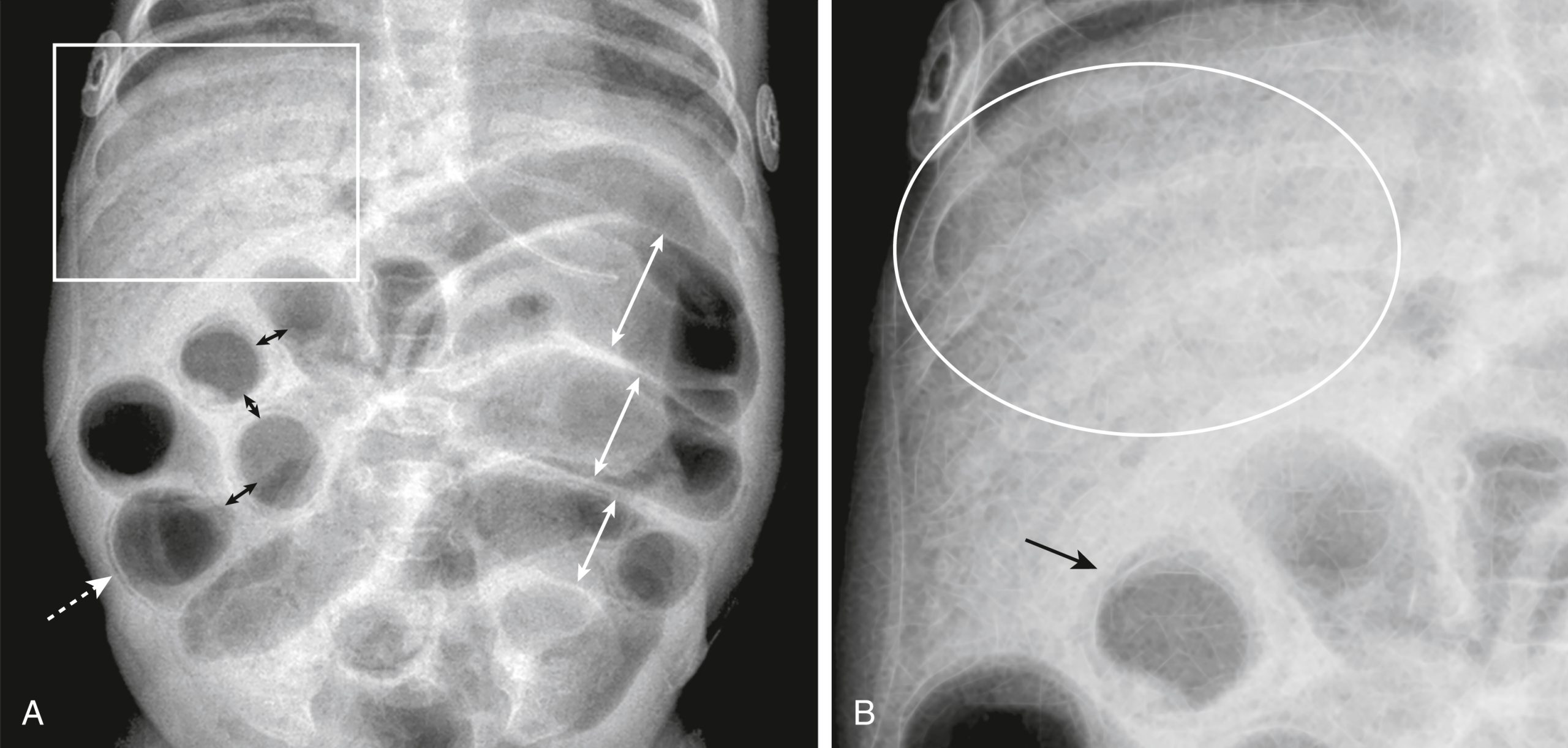
Hình 27.28 Viêm ruột hoại tử, Hơi tĩnh mạch cửa.* Đây là một trẻ 1 tuần tuổi. (A) Ruột bị giãn (mũi tên trắng kép). Có một dải sáng tuyến tính song song với thành ruột đại diện cho không khí trong thành ruột (mũi tên trắng đứt nét) và sự tách rời bất thường của các quai ruột do thành ruột dày lên (mũi tên đen kép). Nhiều mạch máu nhỏ chứa khí ở ngoại vi được thấy trong gan (xem [B] để xem cận cảnh) đại diện cho hơi tĩnh mạch cửa. (B) Cận cảnh gan cho thấy nhiều cấu trúc sáng dạng ống đại diện cho không khí trong hệ thống tĩnh mạch cửa (hình bầu dục). Có không khí trong thành ruột (mũi tên).
- Dấu hiệu hình ảnh của viêm ruột hoại tử
- X-quang bụng thường quy vẫn là phương thức chẩn đoán bệnh thường xuyên nhất. Bệnh cấp tính thường ảnh hưởng đến hồi tràng cuối.
- Các dấu hiệu sớm có thể là một vài quai ruột giãn. Một quai ruột giãn dai dẳng không thay đổi hình dạng là một dấu hiệu không đặc hiệu của liệt ruột và có thể được thấy sớm trong NEC.
- Thành ruột dày được biểu hiện bằng sự tách rời của các quai ruột.
- Hơi trong thành ruột (Pneumatosis intestinalis) là dấu hiệu bệnh đặc trưng của NEC ở trẻ sơ sinh. Một dải sáng tuyến tính trong thành ruột song song với lòng ruột và đại diện cho không khí dưới thanh mạc đã đi vào từ lòng ruột (Hình 27.28A). Các túi khí dạng nang nằm ở vị trí dưới niêm mạc nhưng cũng là một dấu hiệu của hơi trong thành ruột.
- Khí tự do trong ổ bụng là một dấu hiệu đáng ngại thường cần can thiệp phẫu thuật khẩn cấp.
- Hơi tĩnh mạch cửa, ban đầu được cho là đáng ngại, hiện được coi là ít nghiêm trọng hơn vì nó có thể do các tình trạng khác gây ra, bao gồm cả việc đặt ống thông tĩnh mạch rốn. Nó xuất hiện dưới dạng các cấu trúc dạng ống, phân nhánh, tuyến tính có đậm độ khí ở ngoại vi gan và đại diện cho không khí trong hệ thống tĩnh mạch cửa (Hình 27.28B).
- Biến chứng
- Trong số những người sống sót, 50% phát triển một biến chứng lâu dài. Hai biến chứng phổ biến nhất là hẹp ruột và hội chứng ruột ngắn. Tỷ lệ tử vong dao động từ 10% đến 44% ở trẻ sơ sinh cân nặng dưới 1500 gram.
Teo thực quản có/không có rò khí-thực quản (TEF)
Nguyên nhân của phức hợp các dấu hiệu này vẫn chưa được hiểu đầy đủ. Cho đến nay, dạng phổ biến nhất là thực quản có đầu tận cùng bịt kín (teo thực quản) với một đường rò nối giữa khí quản và phần thực quản còn lại ở xa.
- Teo thực quản thường liên quan đến các bất thường khác của đường tiêu hóa, bao gồm hậu môn không thủng, teo hoặc hẹp tá tràng. Trong 25% trường hợp, có 13 cặp xương sườn trở lên hoặc 6 đốt sống thắt lưng trở lên. Trẻ sơ sinh bị teo thực quản đơn độc có tỷ lệ mắc trisomy 21 và teo tá tràng cao hơn.
- Trong tối đa 50% các trường hợp teo thực quản có/không có TEF, có thể có các bất thường bẩm sinh liên quan ngoài đường tiêu hóa.
- VACTERL là một từ viết tắt để giúp nhớ lại một tập hợp các bất thường bẩm sinh có thể xảy ra cùng nhau và là viết tắt của các bất thường đốt sống (Vertebral), hậu môn không thủng (Anal), tim mạch (Cardiac), rò khí-thực quản (TEF) và/hoặc teo thực quản, bất sản hoặc loạn sản thận (Renal), và dị tật chi (Limb).
Các dấu hiệu lâm sàng thường xảy ra sớm trong đời và bao gồm sặc, chảy dãi, khó xử lý dịch tiết, trớ, hít sặc và suy hô hấp.
- Dấu hiệu hình ảnh sẽ phụ thuộc vào hình thái của teo và rò:
- Với teo thực quản và không có rò, không có không khí đi vào đường tiêu hóa nên bụng không có khí. Bình thường, phải có khí trong dạ dày trong vòng 15 phút sau khi sinh.
- Trong teo thực quản với một đường rò ở xa giữa thực quản và khí quản (loại phổ biến nhất), có khí trong ruột đến từ khí quản, và một túi thực quản trên bịt kín, giãn, chứa khí có thể được nhìn thấy trên X-quang ngực, đại diện cho thực quản bị teo. Các nghiên cứu hình ảnh thêm thường không cần thiết, nhưng việc đưa một ống thông mềm vào túi bịt kín sẽ xác nhận chẩn đoán (Hình 27.29).
- Có thể có viêm phổi hít. Viêm phổi hít thường liên quan đến thùy trên phổi phải khi có teo thực quản.
Siêu âm trước sinh có thể gợi ý chẩn đoán teo thực quản sớm nhất là 24 tuần do sự hiện diện của đa ối.
Điều trị
Nối trực tiếp đầu gần và đầu xa của thực quản thường được thực hiện khi trẻ được vài tháng tuổi. Ghép đại tràng có thể được sử dụng nếu không thể nối trực tiếp.
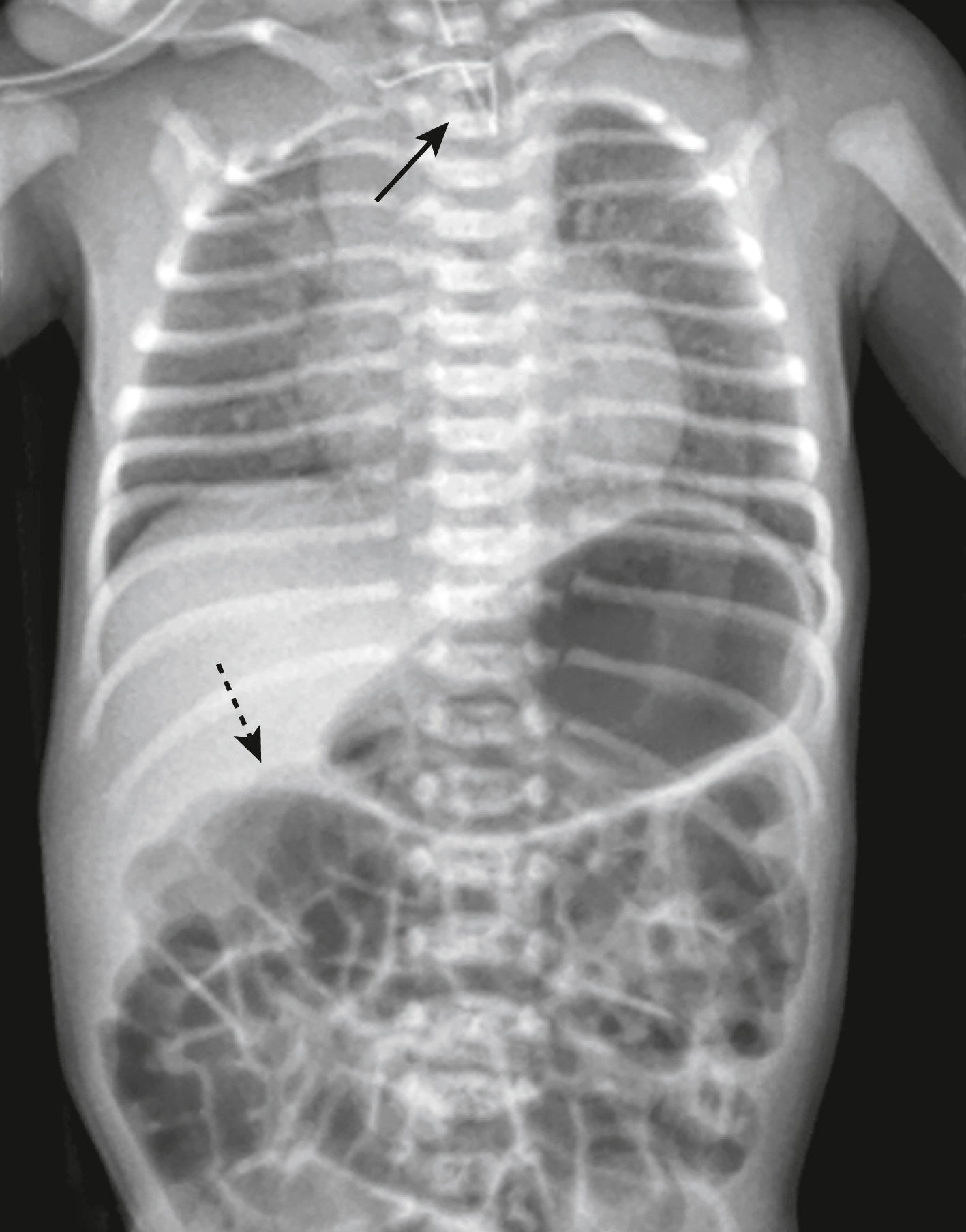
Hình 27.29 Teo thực quản kèm rò khí-thực quản (TEF).* Đầu của một ống thông dạ dày bị gập lại trong một túi bịt kín ở thực quản trên và không thể đi xa hơn trong thực quản bị teo (mũi tên liền). Không khí được thấy khắp ruột (mũi tên đứt nét) đến đó không phải qua thực quản, mà qua một đường rò nối khí quản với đầu xa của thực quản (không nhìn thấy trên phim thường quy).
Câu trả lời Tình huống 27
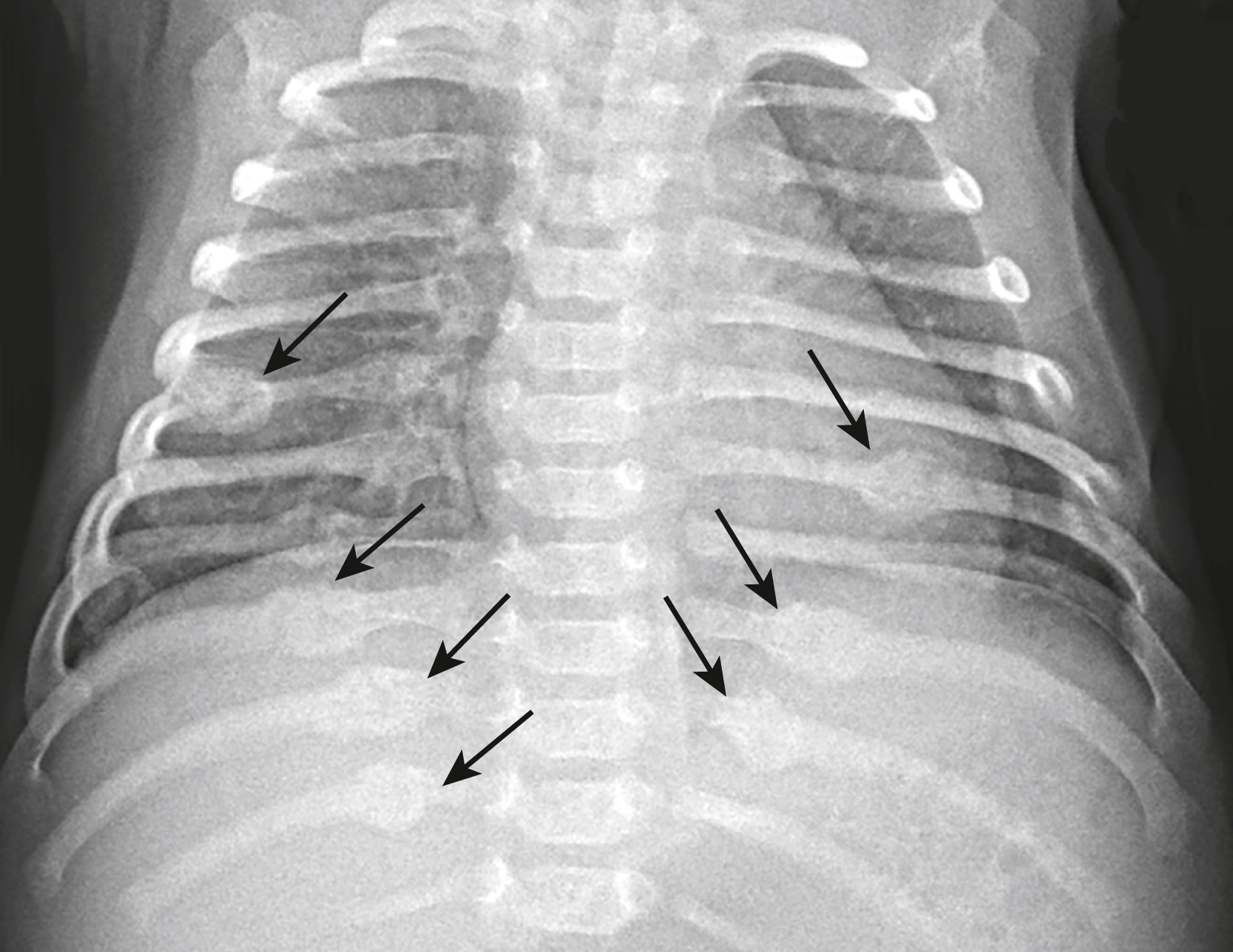
Có nhiều gãy xương sườn đang lành (mũi tên), tất cả đều liên quan đến các xương sườn sau. Các nghiên cứu đã chỉ ra một giá trị dự báo dương tính cực kỳ cao giữa gãy xương sườn ở trẻ em dưới 3 tuổi và ngược đãi trẻ em, đặc biệt nếu chúng là gãy nhiều xương và các vị trí gãy chủ yếu ở phía sau và bên, như trong trường hợp này. Gãy xương sườn có thể là dấu hiệu xương duy nhất của việc ngược đãi trẻ em ở tối đa 1/3 số bệnh nhân. |
NHỮNG ĐIỂM CẦN NHỚ
|
Bảng Chú giải Thuật ngữ Y khoa Anh-Việt (Chương 27)
| STT | Thuật ngữ tiếng Anh |
Phiên âm IPA |
Nghĩa Tiếng Việt |
|---|---|---|---|
| 1 | Pediatric Diseases | /ˌpiːdiˈætrɪk dɪˈziːzɪz/ | Bệnh lý Nhi khoa |
| 2 | Physiologically | /ˌfɪziəˈlɒdʒɪkli/ | Về mặt sinh lý |
| 3 | Abnormalities | /ˌæbnɔːrˈmælətiz/ | Các bất thường |
| 4 | Development | /dɪˈveləpmənt/ | Sự phát triển |
| 5 | Maturation | /ˌmætʃəˈreɪʃn/ | Sự trưởng thành |
| 6 | Anatomy | /əˈnætəmi/ | Giải phẫu học |
| 7 | Thymus | /ˈθaɪməs/ | Tuyến ức |
| 8 | Ionizing radiation | /ˈaɪənaɪzɪŋ ˌreɪdiˈeɪʃn/ | Bức xạ ion hóa |
| 9 | Imaging findings | /ˈɪmɪdʒɪŋ ˈfaɪndɪŋz/ | Các dấu hiệu hình ảnh học |
| 10 | Thorax | /ˈθɔːræks/ | Lồng ngực |
| 11 | Upper abdomen | /ˈʌpər ˈæbdəmən/ | Bụng trên |
| 12 | Infant | /ˈɪnfənt/ | Trẻ nhỏ, trẻ sơ sinh |
| 13 | Bruises | /ˈbruːzɪz/ | Vết bầm tím |
| 14 | Clinical suspicion | /ˈklɪnɪkl səˈspɪʃn/ | Nghi ngờ lâm sàng |
| 15 | Skeletal survey | /ˈskelətl ˈsɜːrveɪ/ | Khảo sát toàn bộ hệ xương |
| 16 | Diagnosis | /ˌdaɪəɡˈnoʊsɪs/ | Chẩn đoán |
| 17 | Frontal view | /ˈfrʌntl vjuː/ | Chụp thẳng, nhìn thẳng |
| 18 | Transient Tachypnea of the Newborn (TTN) | /ˈtrænziənt tæˈkɪpniə əv ðə ˈnjuːbɔːrn/ | Thở nhanh thoáng qua ở trẻ sơ sinh |
| 19 | Streaky | /ˈstriːki/ | Dạng dải, dạng vệt |
| 20 | Perihilar | /ˌpɛrɪˈhaɪlər/ | Quanh rốn phổi |
| 21 | Linear densities | /ˈlɪniər ˈdɛnsətiz/ | Các dải mờ (trên X-quang) |
| 22 | Fluid | /ˈfluːɪd/ | Dịch |
| 23 | Fissures | /ˈfɪʃərz/ | Rãnh liên thùy |
| 24 | Laminar pleural effusion | /ˈlæmɪnər ˈplʊərəl ɪˈfjuːʒn/ | Tràn dịch màng phổi dạng lá |
| 25 | Hyperinflated | /ˌhaɪpərɪnˈfleɪtɪd/ | Ứ khí, căng phồng |
| 26 | Newborn respiratory distress | /ˈnjuːbɔːrn rɪˈspɪrətəri dɪˈstrɛs/ | Suy hô hấp ở trẻ sơ sinh |
| 27 | Neonatal respiratory distress syndrome (NRDS) | /ˌniːəʊˈneɪtl rɪˈspɪrətəri dɪˈstrɛs ˈsɪndroʊm/ | Hội chứng suy hô hấp sơ sinh |
| 28 | Meconium aspiration syndrome | /məˈkoʊniəm ˌæspəˈreɪʃn ˈsɪndroʊm/ | Hội chứng hít phân su |
| 29 | Chronic lung disease of infancy | /ˈkrɒnɪk lʌŋ dɪˈziːz əv ˈɪnfənsi/ | Bệnh phổi mạn tính ở trẻ nhỏ |
| 30 | Childhood lung disease | /ˈtʃaɪldhʊd lʌŋ dɪˈziːz/ | Bệnh phổi ở trẻ em |
| 31 | Reactive airways disease | /riˈæktɪv ˈɛərweɪz dɪˈziːz/ | Bệnh đường thở phản ứng |
| 32 | Bronchiolitis | /ˌbrɒŋkiəˈlaɪtɪs/ | Viêm tiểu phế quản |
| 33 | Asthma | /ˈæzmə/ | Hen phế quản |
| 34 | Pneumonia | /njuːˈmoʊniə/ | Viêm phổi |
| 35 | Soft tissues of the neck | /sɒft ˈtɪʃuːz əv ðə nɛk/ | Mô mềm vùng cổ |
| 36 | Enlarged tonsils and adenoids | /ɪnˈlɑːrdʒd ˈtɒnsəlz ænd ˈædənɔɪdz/ | Amidan và VA phì đại |
| 37 | Epiglottitis | /ˌɛpɪɡlɒˈtaɪtɪs/ | Viêm nắp thanh quản |
| 38 | Croup (laryngotracheobronchitis) | /kruːp (ləˌrɪŋɡoʊˌtreɪkiˌbrɒŋˈkaɪtɪs)/ | Viêm thanh khí phế quản |
| 39 | Ingested foreign bodies | /ɪnˈdʒɛstɪd ˈfɒrən ˈbɒdiz/ | Dị vật đường tiêu hóa |
| 40 | Cardiomegaly | /ˌkɑːrdiəʊˈmɛɡəli/ | Bóng tim to |
| 41 | Salter-Harris growth plate fractures | /ˈsɔːltər-ˈhærɪs ɡroʊθ pleɪt ˈfræktʃərz/ | Gãy sụn tiếp hợp Salter-Harris |
| 42 | Child abuse | /tʃaɪld əˈbjuːs/ | Ngược đãi trẻ em |
| 43 | Necrotizing enterocolitis | /ˈnɛkrəˌtaɪzɪŋ ˌɛntəroʊkəˈlaɪtɪs/ | Viêm ruột hoại tử |
| 44 | Esophageal atresia | /ɪˌsɒfəˈdʒiːəl əˈtriːʒə/ | Teo thực quản |
| 45 | Trachea-esophageal fistula | /ˈtreɪkiə-ɪˌsɒfəˈdʒiːəl ˈfɪstjʊlə/ | Rò khí-thực quản |
| 46 | Hypertrophic pyloric stenosis | /ˌhaɪpərˈtrɒfɪk paɪˈlɔːrɪk stəˈnoʊsɪs/ | Hẹp phì đại môn vị |
| 47 | Intussusception | /ˌɪntəsəˈsɛpʃən/ | Lồng ruột |
| 48 | Developmental dysplasia of the hips | /dɪˌvɛləpˈmɛntl dɪsˈpleɪʒə əv ðə hɪps/ | Loạn sản khớp háng phát triển |
| 49 | Etiology | /ˌiːtiˈɒlədʒi/ | Nguyên nhân học |
| 50 | Gestational age | /dʒɛˈsteɪʃənl eɪdʒ/ | Tuổi thai |
| 51 | Severity | /sɪˈverəti/ | Mức độ nặng |
| 52 | Progression | /prəˈɡrɛʃən/ | Sự tiến triển |
| 53 | Symptoms | /ˈsɪmptəmz/ | Triệu chứng |
| 54 | Chest radiograph | /tʃɛst ˈreɪdiəɡræf/ | X-quang ngực |
| 55 | Cardiac | /ˈkɑːrdiæk/ | (Thuộc về) tim mạch |
| 56 | Metabolic | /ˌmɛtəˈbɒlɪk/ | (Thuộc về) chuyển hóa |
| 57 | Hematologic | /ˌhiːmətəˈlɒdʒɪk/ | (Thuộc về) huyết học |
| 58 | Anatomic | /ˌænəˈtɒmɪk/ | (Thuộc về) giải phẫu |
| 59 | Pulmonary | /ˈpʊlmənəri/ | (Thuộc về) phổi |
| 60 | Retained fetal fluid | /rɪˈteɪnd ˈfiːtl ˈfluːɪd/ | Ứ dịch phổi thai nhi |
| 61 | Surfactant deficiency disorder | /sərˈfæktənt dɪˈfɪʃənsi dɪsˈɔːrdər/ | Rối loạn thiếu hụt Surfactant |
| 62 | Infantile respiratory distress syndrome | /ˈɪnfəntaɪl rɪˈspɪrətəri dɪˈstrɛs ˈsɪndroʊm/ | Hội chứng suy hô hấp ở trẻ nhỏ |
| 63 | Hyaline membrane disease | /ˈhaɪəlɪn ˈmɛmbreɪn dɪˈziːz/ | Bệnh màng trong |
| 64 | Bronchopulmonary dysplasia | /ˌbrɒŋkoʊˈpʊlmənəri dɪsˈpleɪʒə/ | Loạn sản phế quản phổi |
| 65 | Epiphyseal plate fractures | /ˌɛpɪˈfɪziəl pleɪt ˈfræktʃərz/ | Gãy đĩa sụn tiếp hợp |
| 66 | Physeal plate fractures | /ˈfaɪziəl pleɪt ˈfræktʃərz/ | Gãy sụn tăng trưởng |
| 67 | Barotrauma | /ˌbæroʊˈtrɔːmə/ | Chấn thương áp lực |
| 68 | Assisted ventilation | /əˈsɪstɪd ˌvɛntɪˈleɪʃən/ | Thông khí hỗ trợ |
| 69 | Peak inspiratory pressures | /piːk ɪnˈspɪrətəri ˈprɛʃərz/ | Áp lực đỉnh hít vào |
| 70 | Positive end-expiratory pressures | /ˈpɒzətɪv ɛnd-ɪkˈspaɪərətəri ˈprɛʃərz/ | Áp lực dương cuối kỳ thở ra |
| 71 | Overdistension | /ˌoʊvərdɪˈstɛnʃən/ | Căng giãn quá mức |
| 72 | Rupture | /ˈrʌptʃər/ | Vỡ, đứt |
| 73 | Alveoli | /ælˈviːəlaɪ/ | Phế nang |
| 74 | Pulmonary interstitial emphysema | /ˈpʊlmənəri ˌɪntərˈstɪʃəl ˌɛmfɪˈsiːmə/ | Tràn khí kẽ phổi |
| 75 | Dissection | /daɪˈsɛkʃən/ | Bóc tách |
| 76 | Bronchovascular | /ˌbrɒŋkoʊˈvæskjʊlər/ | (Thuộc) phế quản-mạch máu |
| 77 | Perilymphatic interstitium | /ˌpɛrɪlɪmˈfætɪk ˌɪntərˈstɪʃiəm/ | Khoang kẽ quanh bạch huyết |
| 78 | Pneumothorax | /ˌnjuːmoʊˈθɔːræks/ | Tràn khí màng phổi |
| 79 | Visceral pleural surface | /ˈvɪsərəl ˈplʊərəl ˈsɜːrfɪs/ | Bề mặt lá tạng màng phổi |
| 80 | Pleural space | /ˈplʊərəl speɪs/ | Khoang màng phổi |
| 81 | Pneumomediastinum | /ˌnjuːmoʊˌmiːdiəˈstaɪnəm/ | Tràn khí trung thất |
| 82 | Mediastinum | /ˌmiːdiəˈstaɪnəm/ | Trung thất |
| 83 | Pneumopericardium | /ˌnjuːmoʊˌpɛrɪˈkɑːrdiəm/ | Tràn khí màng ngoài tim |
| 84 | Pericardial sac | /ˌpɛrɪˈkɑːrdiəl sæk/ | Túi màng ngoài tim |
| 85 | Great vessels | /ɡreɪt ˈvɛsəlz/ | Các mạch máu lớn |
| 86 | Caesarian delivery | /sɪˈzɛəriən dɪˈlɪvəri/ | Sinh mổ |
| 87 | Precipitous vaginal delivery | /prɪˈsɪpɪtəs vəˈdʒaɪnl dɪˈlɪvəri/ | Sinh ngả âm đạo quá nhanh |
| 88 | Resorption | /riːˈsɔːrpʃən/ | Tái hấp thu |
| 89 | Tachypnea | /tæˈkɪpniə/ | Thở nhanh |
| 90 | Intubation | /ˌɪntjuːˈbeɪʃən/ | Đặt nội khí quản |
| 91 | Noninvasive oxygen supplementation | /ˌnɒnɪnˈveɪsɪv ˈɒksɪdʒən ˌsʌplɪmɛnˈteɪʃən/ | Bổ sung oxy không xâm lấn |
| 92 | Supportive therapy | /səˈpɔːrtɪv ˈθɛrəpi/ | Điều trị hỗ trợ |
| 93 | Premature infants | /ˌpriːməˈtʃʊər ˈɪnfənts/ | Trẻ sinh non |
| 94 | Perinatal asphyxia | /ˌpɛrɪˈneɪtl əsˈfɪksiə/ | Ngạt chu sinh |
| 95 | Hypoxia | /haɪˈpɒksiə/ | Thiếu oxy |
| 96 | Maternal diabetes | /məˈtɜːrnl ˌdaɪəˈbiːtiːz/ | Đái tháo đường ở mẹ |
| 97 | Alveolar sacs | /ælˈviːələr sæks/ | Túi phế nang |
| 98 | Atelectasis | /ˌætɪˈlɛktəsɪs/ | Xẹp phổi |
| 99 | Cyanosis | /ˌsaɪəˈnoʊsɪs/ | Tím tái |
| 100 | Grunting | /ˈɡrʌntɪŋ/ | Thở rên |
| 101 | Nasal flaring | /ˈneɪzəl ˈflɛərɪŋ/ | Phập phồng cánh mũi |
| 102 | Intercostal and subcostal retractions | /ˌɪntərˈkɒstəl ænd ˌsʌbˈkɒstəl rɪˈtrækʃənz/ | Co kéo liên sườn và dưới sườn |
| 103 | Ground-glass appearance | /ɡraʊnd-ɡlæs əˈpɪərəns/ | Hình ảnh kính mờ |
| 104 | Finely granular appearance | /ˈfaɪnli ˈɡrænjʊlər əˈpɪərəns/ | Hình ảnh dạng hạt mịn |
| 105 | Bilateral and symmetric distribution | /baɪˈlætərəl ænd sɪˈmɛtrɪk ˌdɪstrɪˈbjuːʃən/ | Phân bố đối xứng hai bên |
| 106 | Air bronchograms | /ɛər ˈbrɒŋkəɡræmz/ | Hình ảnh khí phế quản đồ |
| 107 | Peripherally | /pəˈrɪfərəli/ | (Ra) ngoại vi |
| 108 | Hypoaeration | /ˌhaɪpoʊˌɛəˈreɪʃən/ | Giảm thông khí |
| 109 | Mechanically ventilated | /məˈkænɪkli ˈvɛntɪleɪtɪd/ | Thở máy |
| 110 | Intratracheal surfactant replacement | /ˌɪntrəˈtreɪkiəl sərˈfæktənt rɪˈpleɪsmənt/ | Bơm surfactant qua nội khí quản |
| 111 | Ductus arteriosus | /ˈdʌktəs ɑːrˌtɪəriˈoʊsəs/ | Ống động mạch |
| 112 | Patent ductus arteriosus | /ˈpeɪtənt ˈdʌktəs ɑːrˌtɪəriˈoʊsəs/ | Còn ống động mạch |
| 113 | Pulmonary edema | /ˈpʊlmənəri ɪˈdiːmə/ | Phù phổi |
| 114 | Hemorrhage | /ˈhɛmərɪdʒ/ | Xuất huyết |
| 115 | Mortality rate | /mɔːrˈtæləti reɪt/ | Tỷ lệ tử vong |
| 116 | Postmature infants | /ˌpoʊstməˈtʃʊər ˈɪnfənts/ | Trẻ già tháng |
| 117 | Amniotic fluid | /ˌæmniˈɒtɪk ˈfluːɪd/ | Nước ối |
| 118 | Bronchial obstruction | /ˈbrɒŋkiəl əbˈstrʌkʃən/ | Tắc nghẽn phế quản |
| 119 | Air trapping | /ɛər ˈtræpɪŋ/ | Bẫy khí |
| 120 | Chemical pneumonitis | /ˈkɛmɪkl ˌnjuːməˈnaɪtɪs/ | Viêm phổi hóa chất |
| 121 | Hypercapnia | /ˌhaɪpərˈkæpniə/ | Tăng CO2 máu |
| 122 | Ball-valve effect | /bɔːl-vælv ɪˈfɛkt/ | Hiệu ứng van một chiều |
| 123 | Inhaled nitric oxide | /ɪnˈheɪld ˈnaɪtrɪk ˈɒksaɪd/ | Oxit nitric dạng hít |
| 124 | Extracorporeal membrane oxygenation (ECMO) | /ˌɛkstrəkɔːrˈpɔːriəl ˈmɛmbreɪn ˌɒksɪdʒəˈneɪʃən/ | Oxy hóa qua màng ngoài cơ thể |
| 125 | Ropey densities | /ˈroʊpi ˈdɛnsətiz/ | Các dải mờ dạng dây thừng |
| 126 | Patchy areas | /ˈpætʃi ˈɛəriəz/ | Các vùng loang lổ |
| 127 | Emphysema | /ˌɛmfɪˈsiːmə/ | Khí phế thũng |
| 128 | Spontaneous pneumothorax | /spɒnˈteɪniəs ˌnjuːmoʊˈθɔːræks/ | Tràn khí màng phổi tự phát |
| 129 | Deep sulcus sign | /diːp ˈsʌlkəs saɪn/ | Dấu hiệu rãnh sâu |
| 130 | Tension pneumothorax | /ˈtɛnʃən ˌnjuːmoʊˈθɔːræks/ | Tràn khí màng phổi áp lực |
| 131 | Trachea | /ˈtreɪkiə/ | Khí quản |
| 132 | Pleural effusions | /ˈplʊərəl ɪˈfjuːʒənz/ | Tràn dịch màng phổi |
| 133 | Corrected gestational ages | /kəˈrɛktɪd dʒɛˈsteɪʃənl ˈeɪdʒɪz/ | Tuổi thai hiệu chỉnh |
| 134 | Lung parenchyma | /lʌŋ pəˈrɛŋkɪmə/ | Nhu mô phổi |
| 135 | Oxygen dependence | /ˈɒksɪdʒən dɪˈpɛndəns/ | Phụ thuộc oxy |
| 136 | Metabolic alkalosis | /ˌmɛtəˈbɒlɪk ˌælkəˈloʊsɪs/ | Nhiễm kiềm chuyển hóa |
| 137 | Pulmonary arterial hypertension | /ˈpʊlmənəri ɑːrˈtɪəriəl ˌhaɪpərˈtɛnʃən/ | Tăng áp động mạch phổi |
| 138 | Right-sided heart failure | /raɪt-ˈsaɪdɪd hɑːrt ˈfeɪljər/ | Suy tim phải |
| 139 | Hyperaerated | /ˌhaɪpərˈɛəreɪtɪd/ | Ứ khí |
| 140 | Coarse, irregular, rope-like, linear densities | /kɔːrs, ɪˈrɛɡjʊlər, ˈroʊp-laɪk, ˈlɪniər ˈdɛnsətiz/ | Các dải mờ dạng đường, thô, không đều, dạng dây thừng |
| 141 | Fibrosis | /faɪˈbroʊsɪs/ | Xơ hóa |
| 142 | Lucent, cyst-like foci | /ˈluːsənt, sɪst-laɪk ˈfoʊsaɪ/ | Các ổ sáng, dạng nang |
| 143 | Sponge-like appearance | /spʌndʒ-laɪk əˈpɪərəns/ | Hình ảnh giống bọt biển |
| 144 | Mechanical ventilation | /məˈkænɪkl ˌvɛntɪˈleɪʃən/ | Thở máy |
| 145 | Noncompliant lungs | /ˌnɒnkəmˈplaɪənt lʌŋz/ | Phổi có độ giãn nở kém |
| 146 | Spinnaker sail sign | /ˈspɪnəkər seɪl saɪn/ | Dấu hiệu cánh buồm Spinnaker |
| 147 | Thymic lobes | /ˈθaɪmɪk loʊbz/ | Các thùy tuyến ức |
| 148 | Endotracheal tube | /ˌɛndoʊˈtreɪkiəl tjuːb/ | Ống nội khí quản |
| 149 | Right main bronchus | /raɪt meɪn ˈbrɒŋkəs/ | Phế quản gốc phải |
| 150 | Wheezing | /ˈwiːzɪŋ/ | Thở khò khè |
| 151 | Shortness of breath | /ˈʃɔːrtnəs əv brɛθ/ | Khó thở |
| 152 | Coughing | /ˈkɒfɪŋ/ | Ho |
| 153 | Retractions | /rɪˈtrækʃənz/ | Co kéo |
| 154 | Rhinorrhea | /ˌraɪnəˈriːə/ | Chảy nước mũi |
| 155 | Peribronchial thickening | /ˌpɛrɪˈbrɒŋkiəl ˈθɪkənɪŋ/ | Dày thành phế quản |
| 156 | Lobar or segmental bronchi | /ˈloʊbər ɔːr sɛɡˈmɛntl ˈbrɒŋkaɪ/ | Phế quản thùy hoặc phân thùy |
| 157 | Doughnut-like densities | /ˈdoʊnʌt-laɪk ˈdɛnsətiz/ | Các ổ cản quang hình bánh donut |
| 158 | Tram-track linear densities | /træm-træk ˈlɪniər ˈdɛnsətiz/ | Các dải mờ dạng đường ray |
| 159 | Mucus plugging | /ˈmjuːkəs ˈplʌɡɪŋ/ | Nút nhầy |
| 160 | Bronchodilators | /ˌbrɒŋkoʊdaɪˈleɪtərz/ | Thuốc giãn phế quản |
| 161 | Steroids | /ˈstɪərɔɪdz/ | Steroid |
| 162 | Radiologic diagnosis | /ˌreɪdiəˈlɒdʒɪk ˌdaɪəɡˈnoʊsɪs/ | Chẩn đoán hình ảnh học |
| 163 | Inciting events | /ɪnˈsaɪtɪŋ ɪˈvɛnts/ | Yếu tố khởi phát |
| 164 | Subcutaneous tissues | /ˌsʌbkjuːˈteɪniəs ˈtɪʃuːz/ | Mô dưới da |
| 165 | Group B beta hemolytic streptococcus | /ɡruːp biː ˈbiːtə ˌhiːməˈlɪtɪk ˌstrɛptəˈkɒkəs/ | Liên cầu khuẩn nhóm B tan huyết beta |
| 166 | Respiratory viruses | /rɪˈspɪrətəri ˈvaɪrəsɪz/ | Virus đường hô hấp |
| 167 | Mycoplasma pneumoniae | /ˌmaɪkoʊˈplæzmə njuːˈmoʊni-iː/ | Mycoplasma pneumoniae |
| 168 | Chills | /tʃɪlz/ | Ớn lạnh |
| 169 | Pleuritic chest pain | /plʊəˈrɪtɪk tʃɛst peɪn/ | Đau ngực kiểu màng phổi |
| 170 | Stridor | /ˈstraɪdər/ | Thở rít |
| 171 | Lobar consolidation | /ˈloʊbər kənˌsɒlɪˈdeɪʃən/ | Đông đặc thùy phổi |
| 172 | Round pneumonia | /raʊnd njuːˈmoʊniə/ | Viêm phổi tròn |
| 173 | Interstitial opacities | /ˌɪntərˈstɪʃəl əˈpæsətiz/ | Các đám mờ mô kẽ |
| 174 | Bronchopneumonia | /ˌbrɒŋkoʊnjuːˈmoʊniə/ | Viêm phế quản-phế viêm |
| 175 | Adenoids | /ˈædənɔɪdz/ | VA (Végétations adénoïdes) |
| 176 | Involute | /ˈɪnvəluːt/ | Teo nhỏ |
| 177 | Nasopharyngeal airway | /ˌneɪzoʊfəˈrɪndʒiəl ˈɛərweɪ/ | Đường thở mũi hầu |
| 178 | Pharynx | /ˈfærɪŋks/ | Hầu |
| 179 | Epiglottis | /ˌɛpɪˈɡlɒtɪs/ | Nắp thanh quản |
| 180 | Vallecula | /vəˈlɛkjʊlə/ | Thung lũng nắp thanh môn |
| 181 | Aryepiglottic folds | /ˌærɪˌɛpɪˈɡlɒtɪk foʊldz/ | Nếp phễu nắp thanh quản |
| 182 | Laryngeal ventricle | /ləˈrɪndʒiəl ˈvɛntrɪkl/ | Thanh thất |
| 183 | False vocal cords | /fɔːls ˈvoʊkl kɔːrdz/ | Dây thanh giả |
| 184 | True vocal cords | /truː ˈvoʊkl kɔːrdz/ | Dây thanh thật |
| 185 | Palatine tonsils | /ˈpælətaɪn ˈtɒnsəlz/ | Amidan khẩu cái |
| 186 | Nasal congestion | /ˈneɪzəl kənˈdʒɛstʃən/ | Nghẹt mũi |
| 187 | Mouth-breathing | /maʊθ-ˈbriːðɪŋ/ | Thở miệng |
| 188 | Otitis media | /oʊˈtaɪtɪs ˈmiːdiə/ | Viêm tai giữa |
| 189 | Eustachian tubes | /juːˈsteɪʃən tjuːbz/ | Vòi Eustachian |
| 190 | Painful swallowing | /ˈpeɪnfəl ˈswɒloʊɪŋ/ | Nuốt đau |
| 191 | Sleep apnea | /sliːp ˈæpniə/ | Ngưng thở khi ngủ |
| 192 | Lateral neck radiograph | /ˈlætərəl nɛk ˈreɪdiəɡræf/ | X-quang cổ nghiêng |
| 193 | Obliteration | /əˌblɪtəˈreɪʃən/ | Tắc nghẽn hoàn toàn |
| 194 | Acute bacterial epiglottitis | /əˈkjuːt bækˈtɪəriəl ˌɛpɪɡlɒˈtaɪtɪs/ | Viêm nắp thanh quản cấp do vi khuẩn |
| 195 | Airway obstruction | /ˈɛərweɪ əbˈstrʌkʃən/ | Tắc nghẽn đường thở |
| 196 | Edema | /ɪˈdiːmə/ | Phù nề |
| 197 | Haemophilus influenzae type B | /hiːˈmɒfɪləs ˌɪnfluˈɛnziː taɪp biː/ | Haemophilus influenzae type B |
| 198 | Vaccine | /ˈvæksiːn/ | Vắc-xin |
| 199 | Pneumococcus | /ˌnjuːməˈkɒkəs/ | Phế cầu khuẩn |
| 200 | Streptococcus group A | /ˌstrɛptəˈkɒkəs ɡruːp eɪ/ | Liên cầu khuẩn nhóm A |
| 201 | Herpes simplex 1 | /ˈhɜːrpiːz ˈsɪmplɛks wʌn/ | Herpes simplex 1 |
| 202 | Parainfluenza | /ˌpærəˌɪnfluˈɛnzə/ | Virus á cúm |
| 203 | Thermal injury | /ˈθɜːrməl ˈɪndʒəri/ | Tổn thương do nhiệt |
| 204 | Angioneurotic edema | /ˌændʒioʊnjʊəˈrɒtɪk ɪˈdiːmə/ | Phù mạch thần kinh |
| 205 | Laundry detergent pods | /ˈlɔːndri dɪˈtɜːrdʒənt pɒdz/ | Viên giặt |
| 206 | Drooling | /ˈdruːlɪŋ/ | Chảy dãi |
| 207 | Dysphagia | /dɪsˈfeɪdʒə/ | Khó nuốt |
| 208 | Inspiratory stridor | /ɪnˈspɪrətəri ˈstraɪdər/ | Thở rít thì hít vào |
| 209 | Upright position | /ˈʌpraɪt pəˈzɪʃən/ | Tư thế thẳng đứng |
| 210 | Supine position | /ˈsuːpaɪn pəˈzɪʃən/ | Tư thế nằm ngửa |
| 211 | Thumb-like | /θʌm-laɪk/ | Giống ngón tay cái |
| 212 | Subglottic portion | /ˌsʌbˈɡlɒtɪk ˈpɔːrʃən/ | Phần hạ thanh môn |
| 213 | Tracheostomy | /ˌtreɪkiˈɒstəmi/ | Mở khí quản |
| 214 | Intravenous steroids | /ˌɪntrəˈviːnəs ˈstɪərɔɪdz/ | Steroid tiêm tĩnh mạch |
| 215 | Empiric antibiotic therapy | /ɛmˈpɪrɪk ˌæntibaɪˈɒtɪk ˈθɛrəpi/ | Điều trị kháng sinh theo kinh nghiệm |
| 216 | Respiratory syncytial virus (RSV) | /rɪˈspɪrətəri sɪnˈsɪtiəl ˈvaɪrəs/ | Virus hợp bào hô hấp |
| 217 | Retropharyngeal abscess | /ˌrɛtroʊfəˈrɪndʒiəl ˈæbsɛs/ | Áp xe sau hầu |
| 218 | Barking or brassy cough | /ˈbɑːrkɪŋ ɔːr ˈbræsi kɒf/ | Ho ông ổng hoặc khàn |
| 219 | Hoarseness | /ˈhɔːrsnəs/ | Khàn giọng |
| 220 | Aerosolized epinephrine | /ˈɛərəˌsɒlaɪzd ˌɛpɪˈnɛfrɪn/ | Epinephrine dạng khí dung |
| 221 | Humidification | /hjuːˌmɪdɪfɪˈkeɪʃən/ | Làm ẩm không khí |
| 222 | Hypopharynx | /ˌhaɪpoʊˈfærɪŋks/ | Hạ hầu |
| 223 | Steeple sign | /ˈstiːpl saɪn/ | Dấu hiệu nóc nhà thờ |
| 224 | Cricopharyngeus | /ˌkraɪkoʊfəˈrɪndʒiəs/ | Cơ nhẫn hầu |
| 225 | Thoracic inlet | /θəˈræsɪk ˈɪnlɛt/ | Eo trên lồng ngực |
| 226 | Aortic arch | /eɪˈɔːrtɪk ɑːrtʃ/ | Cung động mạch chủ |
| 227 | Esophagogastric junction | /ɪˌsɒfəɡoʊˈɡæstrɪk ˈdʒʌŋkʃən/ | Nối thực quản-dạ dày |
| 228 | Perforation | /ˌpɜːrfəˈreɪʃən/ | Thủng |
| 229 | Obstruction | /əbˈstrʌkʃən/ | Tắc nghẽn |
| 230 | Stricture formation | /ˈstrɪktʃər fɔːrˈmeɪʃən/ | Hình thành hẹp |
| 231 | Disk (button) batteries | /dɪsk (ˈbʌtn) ˈbætəriz/ | Pin cúc áo |
| 232 | Magnets | /ˈmæɡnəts/ | Nam châm |
| 233 | Odynophagia | /ˌoʊdɪnoʊˈfeɪdʒə/ | Nuốt đau |
| 234 | Cervical esophagus | /ˈsɜːrvɪkl ɪˈsɒfəɡəs/ | Thực quản cổ |
| 235 | Contrast esophagram | /ˈkɒntræst ɪˈsɒfəɡræm/ | Chụp thực quản cản quang |
| 236 | Pica | /ˈpaɪkə/ | Hội chứng Pica (ăn bậy) |
| 237 | Metaphyses | /məˈtæfəsiːz/ | Hành xương |
| 238 | Lead poisoning | /lɛd ˈpɔɪzənɪŋ/ | Ngộ độc chì |
| 239 | Endoscopy | /ɛnˈdɒskəpi/ | Nội soi |
| 240 | Cardiothoracic ratio | /ˌkɑːrdiəʊθəˈræsɪk ˈreɪʃioʊ/ | Tỷ lệ tim-lồng ngực |
| 241 | Pulmonary vasculature | /ˈpʊlmənəri ˈvæskjʊlətʃər/ | Tuần hoàn phổi |
| 242 | Murmur | /ˈmɜːrmər/ | Tiếng thổi (tim) |
| 243 | Tachycardia | /ˌtækɪˈkɑːrdiə/ | Nhịp tim nhanh |
| 244 | Lobulated appearance | /ˈlɒbjʊleɪtɪd əˈpɪərəns/ | Hình dạng có thùy |
| 245 | Hypertrophic zone | /ˌhaɪpərˈtrɒfɪk zoʊn/ | Vùng phì đại |
| 246 | Shearing injuries | /ˈʃɪərɪŋ ˈɪndʒəriz/ | Tổn thương do lực xé |
| 247 | Skeletally immature | /ˈskɛlətəli ˌɪməˈtʃʊər/ | Hệ xương chưa trưởng thành |
| 248 | Arthritic changes | /ɑːrˈθrɪtɪk ˈtʃeɪndʒɪz/ | Thay đổi do viêm khớp |
| 249 | Asymmetric growth plate fusion | /ˌeɪsɪˈmɛtrɪk ɡroʊθ pleɪt ˈfjuːʒən/ | Cốt hóa sụn tiếp hợp không đối xứng |
| 250 | Angular deformities | /ˈæŋɡjʊlər dɪˈfɔːrmətiz/ | Biến dạng góc |
| 251 | Shortening of the bone | /ˈʃɔːrtnɪŋ əv ðə boʊn/ | Ngắn xương |
| 252 | Phalanges | /fəˈlændʒiːz/ | Các đốt ngón |
| 253 | Distal radius | /ˈdɪstəl ˈreɪdiəs/ | Đầu dưới xương quay |
| 254 | Intraarticular fracture | /ˌɪntrəɑːrˈtɪkjʊlər ˈfræktʃər/ | Gãy nội khớp |
| 255 | Distal tibia | /ˈdɪstəl ˈtɪbiə/ | Đầu dưới xương chày |
| 256 | Distal humerus | /ˈdɪstəl ˈhjuːmərəs/ | Đầu dưới xương cánh tay |
| 257 | Crush injury | /krʌʃ ˈɪndʒəri/ | Tổn thương do nghiền nát |
| 258 | Slipped capital femoral epiphysis (SCFE) | /slɪpt ˈkæpɪtl ˈfɛmərəl ɪˈpɪfəsɪs/ | Trượt chỏm xương đùi |
| 259 | Renal osteodystrophy | /ˈriːnl ˌɒstioʊˈdɪstrəfi/ | Loạn dưỡng xương do thận |
| 260 | Endocrine disorders | /ˈɛndoʊkrɪn dɪsˈɔːrdərz/ | Rối loạn nội tiết |
| 261 | Hypothyroidism | /ˌhaɪpoʊˈθaɪrɔɪdɪzəm/ | Suy giáp |
| 262 | Femoral head | /ˈfɛmərəl hɛd/ | Chỏm xương đùi |
| 263 | Klein’s line | /klaɪnz laɪn/ | Đường Klein |
| 264 | Avascular necrosis | /eɪˈvæskjʊlər nɛˈkroʊsɪs/ | Hoại tử vô mạch |
| 265 | Secondary osteoarthritis | /ˈsɛkəndəri ˌɒstioʊɑːrˈθraɪtɪs/ | Thoái hóa khớp thứ phát |
| 266 | Open reduction and internal fixation (ORIF) | /ˈoʊpən rɪˈdʌkʃən ænd ɪnˈtɜːrnl fɪkˈseɪʃən/ | Phẫu thuật mở nắn chỉnh và cố định trong |
| 267 | Vascular injury | /ˈvæskjʊlər ˈɪndʒəri/ | Tổn thương mạch máu |
| 268 | Growth impairment | /ɡroʊθ ɪmˈpɛərmənt/ | Suy giảm tăng trưởng |
| 269 | Focal fusion | /ˈfoʊkl ˈfjuːʒən/ | Cốt hóa cục bộ |
| 270 | Nonaccidental trauma | /ˌnɒnˌæksɪˈdɛntl ˈtrɔːmə/ | Chấn thương không do tai nạn |
| 271 | Metaphyseal corner fractures | /ˌmɛtəˈfɪziəl ˈkɔːrnər ˈfræktʃərz/ | Gãy góc hành xương |
| 272 | Osteochondral junction | /ˌɒstioʊˈkɒndrəl ˈdʒʌŋkʃən/ | Khớp sụn-xương |
| 273 | Bucket-handle appearance | /ˈbʌkɪt-ˈhændl əˈpɪərəns/ | Hình dạng quai xô |
| 274 | Callus formation | /ˈkæləs fɔːrˈmeɪʃən/ | Sự hình thành can xương |
| 275 | Subdural hemorrhage | /ˌsʌbˈdʊərəl ˈhɛmərɪdʒ/ | Xuất huyết dưới màng cứng |
| 276 | Subarachnoid hemorrhage | /ˌsʌbəˈræknɔɪd ˈhɛmərɪdʒ/ | Xuất huyết dưới nhện |
| 277 | Cerebral contusions | /ˈsɛrəbrəl kənˈtjuːʒənz/ | Dập não |
| 278 | Skull fractures | /skʌl ˈfræktʃərz/ | Gãy xương sọ |
| 279 | Depressed, comminuted, and bilateral | /dɪˈprɛst, ˈkɒmɪnjuːtɪd, ænd baɪˈlætərəl/ | Lún, nhiều mảnh, và hai bên |
| 280 | Suture lines | /ˈsuːtʃər laɪnz/ | Đường khớp sọ |
| 281 | Spinous processes | /ˈspaɪnəs ˈproʊsɛsɪz/ | Mỏm gai |
| 282 | Immobilization | /ɪˌmoʊbɪlaɪˈzeɪʃən/ | Bất động |
| 283 | Metacarpal and metatarsal fractures | /ˌmɛtəˈkɑːrpəl ænd ˌmɛtəˈtɑːrsəl ˈfræktʃərz/ | Gãy xương bàn tay và bàn chân |
| 284 | Sternal and scapular fractures | /ˈstɜːrnl ænd ˈskæpjʊlər ˈfræktʃərz/ | Gãy xương ức và xương vai |
| 285 | Vertebral body fractures and subluxations | /ˈvɜːrtɪbrəl ˈbɒdi ˈfræktʃərz ænd ˌsʌblʌkˈseɪʃənz/ | Gãy và bán trật thân đốt sống |
| 286 | Reperfusion injury | /ˌriːpərˈfjuːʒən ˈɪndʒəri/ | Tổn thương do tái tưới máu |
| 287 | Intestinal motility | /ɪnˈtɛstɪnl moʊˈtɪləti/ | Nhu động ruột |
| 288 | Stasis | /ˈsteɪsɪs/ | Ứ trệ |
| 289 | Sepsis | /ˈsɛpsɪs/ | Nhiễm trùng huyết |
| 290 | Feeding intolerance | /ˈfiːdɪŋ ɪnˈtɒlərəns/ | Không dung nạp thức ăn |
| 291 | Delayed gastric emptying | /dɪˈleɪd ˈɡæstrɪk ˈɛmptiɪŋ/ | Chậm làm rỗng dạ dày |
| 292 | Abdominal distension | /æbˈdɒmɪnl dɪˈstɛnʃən/ | Chướng bụng |
| 293 | Decreased bowel sounds | /dɪˈkriːst ˈbaʊəl saʊndz/ | Giảm nhu động ruột |
| 294 | Haustra | /ˈhɔːstrə/ | Các ngấn ruột già |
| 295 | Polygonal-shaped loops of bowel | /pəˈlɪɡənl-ʃeɪpt luːps əv ˈbaʊəl/ | Các quai ruột hình đa giác |
| 296 | Pneumatosis intestinalis | /ˌnjuːməˈtoʊsɪs ɪnˌtɛstɪˈneɪlɪs/ | Hơi trong thành ruột |
| 297 | Subserosal air | /ˌsʌbsəˈroʊzəl ɛər/ | Khí dưới thanh mạc |
| 298 | Submucosal | /ˌsʌbmjuːˈkoʊzəl/ | Dưới niêm mạc |
| 299 | Portal venous gas | /ˈpɔːrtl ˈviːnəs ɡæs/ | Hơi tĩnh mạch cửa |
| 300 | Umbilical venous catheter | /ʌmˈbɪlɪkl ˈviːnəs ˈkæθɪtər/ | Ống thông tĩnh mạch rốn |