[Sách dịch] Sổ tay Bệnh Gan – Handbook of Liver Disease – (C) NXB Elsevier, 2022
Dịch và chú giải: Ths.Bs. Lê Đình Sáng
Chương 9. Gan nhiễm mỡ và Viêm gan nhiễm mỡ không do rượu
Fatty Liver and Nonalcoholic Steatohepatitis
Brent A. Neuschwander-Tetri MD
Handbook of Liver Disease, Chapter 9, 121-129
MỤC LỤC CHƯƠNG
| Điểm chính Tổng quan Cơ chế bệnh sinh Đặc điểm lâm sàng Yếu tố nguy cơ Chẩn đoán Tiên lượng Điều trị Tài liệu đọc thêm |
ĐIỂM CHÍNH
- Gan nhiễm mỡ, sự tích tụ các giọt triglyceride trong tế bào gan, được tìm thấy ở một phần ba đến một nửa số người trưởng thành ở Hoa Kỳ và là một nguyên nhân quan trọng gây tăng nồng độ aminotransferase huyết thanh (thường <250 U/L).
- Nhiễm mỡ không có tình trạng viêm hoặc xơ hóa đáng kể trên sinh thiết là một tình trạng gan lành tính, mặc dù nó có liên quan đến tình trạng kháng insulin và là một dấu hiệu cho thấy nguy cơ phát triển bệnh tim mạch và đái tháo đường týp 2 cao hơn.
- Tình trạng nhiễm mỡ đi kèm với những thay đổi hoại tử-viêm đáng kể được xác định trên mẫu sinh thiết gan, được gọi là viêm gan nhiễm mỡ không do rượu (NASH) khi mức độ tiêu thụ rượu rất ít hoặc không có, có thể gây ra xơ hóa gan tiến triển, xơ gan và ung thư biểu mô tế bào gan.
- Bệnh gan nhiễm mỡ không do rượu (NAFLD) là thuật ngữ chung bao gồm cả nhiễm mỡ không viêm và NASH.
- Sinh thiết gan được chỉ định để chẩn đoán NASH hoặc các nguyên nhân khác của bệnh gan tiềm ẩn khi nồng độ aminotransferase tăng không giải thích được, đặc biệt ở bệnh nhân béo phì hoặc đái tháo đường týp 2, do nguy cơ xơ hóa tiến triển và xơ gan.
- Gan nhiễm mỡ được xác định một cách đáng tin cậy bằng các kỹ thuật chẩn đoán hình ảnh khi mức độ thâm nhiễm mỡ là đáng kể. Siêu âm cho thấy tăng độ hồi âm của gan, trong khi hình ảnh chụp cắt lớp vi tính (CT) không cản quang cho thấy gan giảm tỷ trọng so với lách. Chụp cộng hưởng từ (MRI) là xét nghiệm nhạy nhất để phát hiện mỡ trong gan.
- Gan nhiễm mỡ khu trú là một biến thể thường được phát hiện tình cờ khi chẩn đoán hình ảnh vùng bụng. Hình ảnh thường đặc trưng, mặc dù đôi khi cần phải sinh thiết để xác nhận nhằm loại trừ bệnh ác tính khi hình ảnh không điển hình.
- Tổn thương gan do độc tính của lipid gây ra bởi các chất chuyển hóa của axit béo tự do có khả năng là nguyên nhân gây ra NASH; nhiễm mỡ có thể là một cơ chế thích ứng với việc lưu trữ tạm thời các axit béo dưới dạng triglyceride để ngăn ngừa tổn thương do độc tính lipid.
Tổng quan
- Bệnh gan nhiễm mỡ không do rượu (NAFLD) là thuật ngữ được sử dụng để mô tả sự tích tụ quá mức triglyceride trong gan khi mức tiêu thụ rượu ở mức tối thiểu (ít hơn hai đến bốn đơn vị mỗi ngày).
- Không có thuật ngữ nào được chấp nhận thống nhất cho tình trạng NAFLD không phải là NASH; các thuật ngữ như gan nhiễm mỡ, nhiễm mỡ lành tính, nhiễm mỡ đơn thuần, và gan nhiễm mỡ không do rượu (NAFL) thường được sử dụng.
- NASH được chẩn đoán khi một mẫu sinh thiết gan cho thấy tình trạng nhiễm mỡ và các thay đổi hoại tử-viêm đặc trưng ở một bệnh nhân uống ít hơn hai đến bốn đơn vị rượu mỗi ngày; sự hiện diện của xơ hóa không bắt buộc, nhưng tình trạng xơ hóa quanh xoang đặc trưng sẽ hỗ trợ chẩn đoán viêm gan nhiễm mỡ.
- NASH không phải là một chẩn đoán loại trừ; nó thường có thể được tìm thấy cùng với sự hiện diện của các bệnh gan khác như viêm gan C mạn tính.
Cơ chế bệnh sinh
- NASH được cho là một bệnh lý về tổn thương do độc tính lipid đối với tế bào gan, gây ra bởi các chất chuyển hóa không phải triglyceride của các axit béo tự do.
- Triglyceride trong các giọt lipid thực chất có thể là một phản ứng bảo vệ để lưu trữ các axit béo ở dạng trơ.
- Các chất chuyển hóa cụ thể của axit béo tự do gây ra tổn thương do độc tính lipid vẫn chưa được xác định đầy đủ. Các khả năng bao gồm ceramide, diacylglycerol, các loại lysophosphatidylcholine, các axit béo bị omega-oxy hóa và các loại axit phosphatidic.
Nguyên nhân gây độc tính lipid cho gan được cho là do một hoặc nhiều bất thường sau đây trong quá trình vận chuyển axit béo trong cơ thể:
TĂNG HUY ĐỘNG AXIT BÉO TỪ MÔ NGOẠI VI
- Mô mỡ giải phóng các axit béo tự do để đáp ứng với tín hiệu qua trung gian cyclic adenosine monophosphate (cAMP) từ glucagon, epinephrine và hormone vỏ thượng thận; các axit béo được giải phóng sẽ được vận chuyển đến gan, liên kết với albumin trong tuần hoàn.
- Insulin là một tín hiệu ức chế chính, thường ngăn chặn quá trình ly giải mỡ ở mô mỡ sau bữa ăn; tình trạng kháng insulin ở tế bào mỡ cho phép quá trình ly giải mỡ sau ăn xảy ra một cách không phù hợp ở mô mỡ, dẫn đến giải phóng các axit béo tự do vào tuần hoàn.
- Tình trạng đói kéo dài có liên quan đến việc giải phóng mỡ một cách phù hợp từ các kho dự trữ ngoại vi, điều này có thể làm quá tải khả năng xử lý của gan, từ đó dẫn đến nhiễm mỡ và NASH.
TĂNG TỔNG HỢP AXIT BÉO TẠI GAN
- Gan xử lý lượng carbohydrate dư thừa, đặc biệt là fructose, bằng cách chuyển đổi carbohydrate thành axit béo thông qua quá trình tân tạo lipid.
- Lượng carbohydrate dư thừa từ các nguồn thực phẩm (ví dụ: đồ uống có đường) hoặc được cung cấp qua đường tĩnh mạch (ví dụ: nuôi dưỡng qua đường tĩnh mạch toàn phần) tạo điều kiện cho độc tính lipid ở gan.
SUY GIẢM CHUYỂN HÓA AXIT BÉO TẠI GAN
- Suy giảm quá trình beta-oxy hóa axit béo tại ty thể là một yếu tố chính trong bệnh gan nhiễm mỡ do rượu và cũng đã được chứng minh là góp phần vào sự phát triển của NASH.
- Các yếu tố gây ra nhiễm mỡ thể giọt nhỏ có thể thực hiện điều này thông qua việc làm suy giảm chức năng ty thể (ví dụ: axit valproic, rượu, gan nhiễm mỡ cấp tính trong thai kỳ).
- Các con đường oxy hóa khác (cytochrome P-450 omega-oxy hóa, beta-oxy hóa tại peroxisome) hỗ trợ việc loại bỏ các axit béo.
SUY GIẢM TỔNG HỢP TRIGLYCERIDE VÀ BÀI TIẾT DƯỚI DẠNG LIPOPROTEIN TỶ TRỌNG RẤT THẤP (VLDL) TỪ GAN
- Các axit béo được chuyển đến gan nhưng không được chuyển hóa sẽ được tái este hóa để tạo thành triglyceride.
- Quá trình este hóa axit béo thành triglyceride đảm bảo rằng nồng độ axit béo trong tế bào gan vẫn ở mức thấp, do đó ngăn chặn tổn thương tế bào từ các chất chuyển hóa của axit béo.
- Axit béo không bão hòa đơn (MUFA) cần thiết để tạo ra triglyceride; suy giảm tổng hợp MUFA trong gan có thể dẫn đến độc tính lipid.
- Khi triglyceride được hình thành, cần có nhiều thành phần khác nhau để tạo và bài tiết VLDL nguyên vẹn.
- Bất kỳ sự thiếu hụt hoặc sai lệch chuyển hóa nào cản trở bất kỳ bước nào trong số này đều có thể gây tích tụ triglyceride trong gan và gan nhiễm mỡ.
- Tự thực bào có thể là một con đường quan trọng để xử lý triglyceride tích tụ nhằm giải phóng các axit béo tự do bởi các lipase của lysosome trong tế bào gan.
Đặc điểm lâm sàng
TRIỆU CHỨNG
- Bệnh nhân bị nhiễm mỡ lành tính hoặc NASH thường không có triệu chứng, trong khi bệnh nhân viêm gan do rượu hầu như luôn có triệu chứng.
- Đau hoặc cảm giác đầy tức ở hạ sườn phải với mức độ khác nhau xảy ra ở khoảng một phần ba số bệnh nhân bị NAFLD; sự căng giãn của bao gan có lẽ là nguyên nhân cơ bản của cơn đau.
- Thỉnh thoảng, bệnh nhân đến khám với triệu chứng chính là đau hạ sườn phải; gan nhiễm mỡ có thể được chẩn đoán là nguyên nhân chỉ sau khi các nghiên cứu hình ảnh học loại trừ các nguyên nhân tiềm tàng khác trong gan hoặc đường mật. Việc nhận ra cơn đau là do NAFLD có thể làm giảm nguy cơ phải cắt túi mật không cần thiết.
DẤU HIỆU THỰC THỂ
- Gan to là phổ biến nhưng có thể khó phát hiện khi khám thực thể ở bệnh nhân béo phì.
- Các dấu hiệu của bệnh gan mạn tính như sao mạch, teo cơ, vàng da và cổ trướng cho thấy sự hiện diện của xơ gan.
- Gai đen, được xác định là tình trạng tăng sắc tố quanh cổ và trên khuỷu tay, khớp ngón tay, hoặc các khớp khác, có liên quan đến kháng insulin và có thể được nhìn thấy, đặc biệt ở trẻ em bị NAFLD.
Yếu tố nguy cơ
1. Kháng insulin ( Bảng 9.1 và Bảng 9.2 )
- Hầu hết bệnh nhân bị NAFLD đều có tình trạng kháng insulin tiềm ẩn (Hình 9.1).
- NAFLD có thể là dấu hiệu đầu tiên cho thấy một đứa trẻ hoặc người lớn bị kháng insulin.
- Hầu hết các yếu tố nguy cơ của NAFLD đều liên quan đến kháng insulin.
- Kháng insulin nặng là một yếu tố nguy cơ của NASH.
2. Béo phì
- Tỷ lệ đường kính vòng bụng trên đường kính vòng hông tăng là một yếu tố dự báo NAFLD.
- NASH được tìm thấy ở 8% đến 20% những người béo phì mắc NAFLD.
- NAFLD xảy ra ở 90% đến 95% trẻ em và người lớn béo phì nặng.
Bảng 9.1 Thể trạng và Tần suất gan nhiễm mỡ
| Thể trạng | Gan nhiễm mỡ (%) |
| Bình thường | 21 |
| >10% so với cân nặng lý tưởng | 75 |
| Béo phì bệnh lý | 90-95 |
Bảng 9.2 Các nguyên nhân gây Viêm gan nhiễm mỡ không do rượu
| Bất thường dinh dưỡng |
|---|
| Béo phì |
| Tiêu thụ quá nhiều calo |
| Tiêu thụ quá nhiều carbohydrate đơn (sucrose, fructose, glucose) |
| Nuôi dưỡng qua đường tĩnh mạch toàn phần |
| Thiếu hụt Choline |
| Giảm cân nhanh |
| Bệnh Kwashiorkor |
| Thuốc |
| Tamoxifen |
| Chloroquine |
| Glucocorticoid |
| Bệnh chuyển hóa |
| Kháng insulin |
| Mất beta-lipoprotein máu |
| Giảm beta-lipoprotein máu |
| Bệnh Wilson |
| Bệnh Weber-Christian |
| Thay đổi phẫu thuật đường tiêu hóa |
| Phẫu thuật nối tắt hỗng-hồi tràng |
| Phẫu thuật nối tắt hỗng-kết tràng |
| Mất đoạn ruột non diện rộng |
| Phơi nhiễm nghề nghiệp |
| Hydrocarbon |
3. Đái tháo đường týp 2
- NAFLD không phổ biến ở bệnh đái tháo đường týp 1 trừ khi kiểm soát đường huyết kém hoặc bệnh nhân cũng béo phì và kháng insulin.
- Đái tháo đường týp 2 là một yếu tố nguy cơ của NASH ở những bệnh nhân bị NAFLD.
- Đái tháo đường týp 2 là một yếu tố nguy cơ của xơ hóa tiến triển.
4. Bất thường lipid
- Tăng triglyceride máu lúc đói phản ánh một phần sự gia tăng vận chuyển mỡ qua gan và tăng bài tiết VLDL từ gan, do đó thường được tìm thấy trong NAFLD nhưng không trực tiếp gây ra NAFLD.
- Vai trò của tăng cholesterol máu trong nguyên nhân gây ra NAFLD là không chắc chắn; mục tiêu điều trị tăng cholesterol máu là để giảm nguy cơ tim mạch.
5. Giới tính
- Giới nữ không phải là yếu tố nguy cơ của NAFLD hoặc NASH.
- Estrogen có thể có tác dụng bảo vệ; các bé gái trước tuổi dậy thì và phụ nữ sau mãn kinh có thể có nguy cơ mắc NASH cao hơn.
- Nhiễm mỡ có tỷ lệ tương đương giữa nam và nữ trên CT và khi khám nghiệm tử thi.
6. Thuốc
- Việc sử dụng Tamoxifen có liên quan đến NASH; quyết định ngừng tamoxifen nên được cá nhân hóa tùy thuộc vào mức độ nghiêm trọng của bệnh gan và nguy cơ tái phát ung thư vú.
- Glucocorticoid đã được cho là góp phần gây ra NAFLD, nhưng dữ liệu hỗ trợ còn yếu.
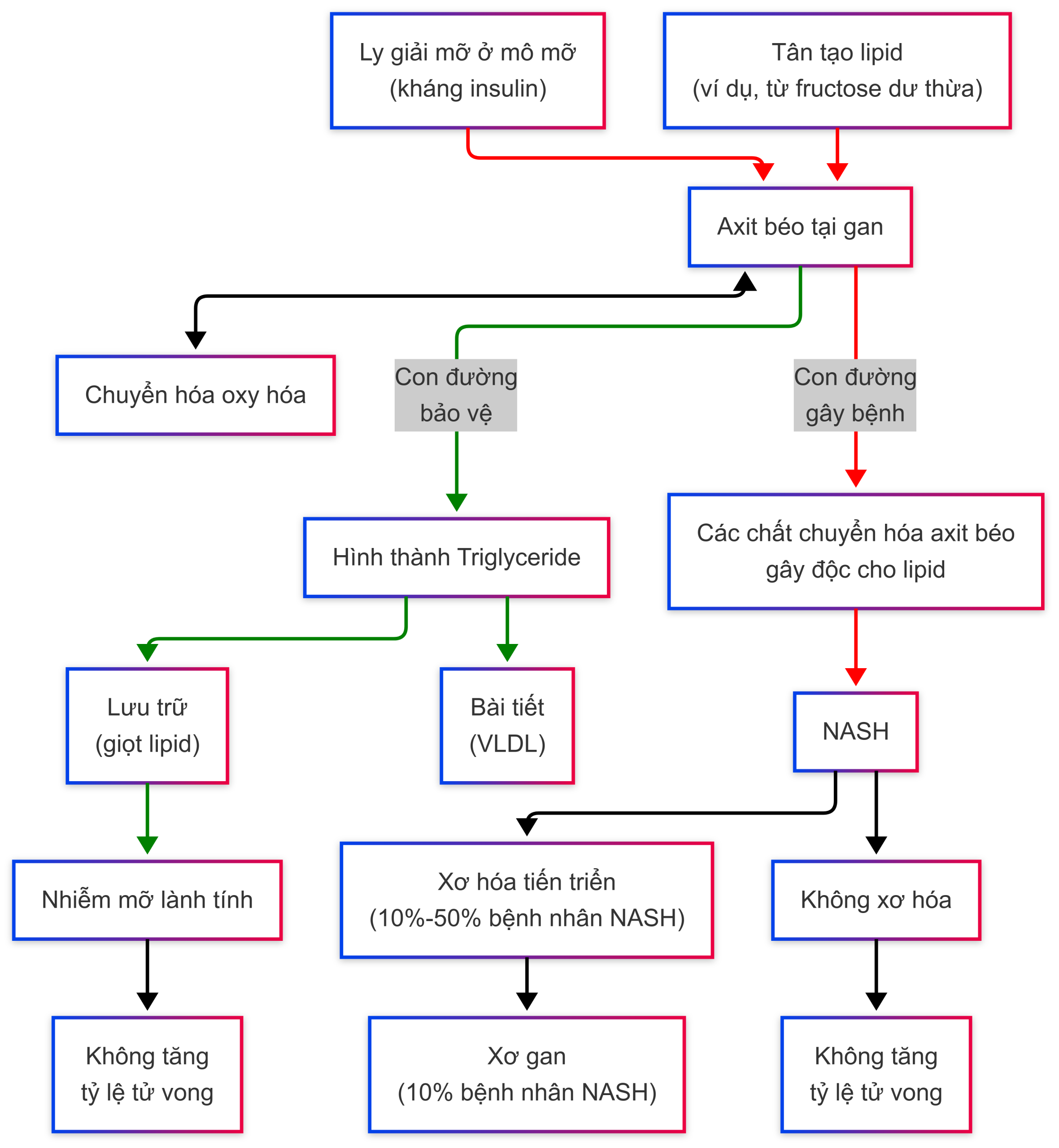
Hình 9.1 Sơ đồ các bước liên quan đến tổn thương gan do độc tính lipid từ tình trạng quá tải chất nền là nguyên nhân của viêm gan nhiễm mỡ không do rượu (NASH) và các kết quả liên quan đến tổn thương gan do độc tính lipid. Sự tích tụ triglyceride dưới dạng các giọt mỡ, từng được cho là một bước cần thiết, nay được xem là một quá trình song song nhưng không gây bệnh và thực sự có thể mang tính bảo vệ bằng cách chuyển hướng các axit béo khỏi sự hình thành các chất trung gian gây độc cho lipid. Carbohydrate trong chế độ ăn và quá trình ly giải mỡ ngoại vi không phù hợp là những yếu tố chính dẫn đến gánh nặng axit béo gia tăng mà gan phải xử lý. Kháng insulin ở mô mỡ là nguyên nhân chính của quá trình ly giải mỡ không phù hợp ở tế bào mỡ. Các axit béo cũng được xử lý thông qua các con đường oxy hóa (ty thể, peroxisome, cytochrome P-450); quá trình này tạo ra các loại oxy phản ứng (ROS), nhưng vai trò của ROS trong việc gây tổn thương tế bào gan trong NASH vẫn chưa chắc chắn. Các con đường dẫn đến NASH được hiển thị bằng màu đỏ và các con đường ngăn ngừa NASH được hiển thị bằng màu xanh lá cây. VLDL, Lipoprotein tỷ trọng rất thấp.
7. Lối sống
- Lối sống tĩnh tại có liên quan đến kháng insulin và NAFLD.
- Tiêu thụ quá nhiều si-rô ngô có hàm lượng fructose cao, như trong nước ngọt, có liên quan đến kháng insulin và NAFLD.
- Dữ liệu từ động vật cho thấy chất béo chuyển hóa trong chế độ ăn có thể góp phần gây ra NASH.
Chẩn đoán
BỆNH SỬ
- Một bệnh nhân nghi ngờ mắc NASH nên được hỏi về những điều sau:
- Mức tiêu thụ rượu
- Thói quen tập thể dục và những rào cản đối với việc tập thể dục thường xuyên
- Mức tiêu thụ đồ uống có đường
- Tần suất tiêu thụ thức ăn nhanh
- Tiền sử đái tháo đường thai kỳ
- Tiền sử gia đình mắc bệnh đái tháo đường týp 2
- Bản chất và tần suất của cơn đau bụng hạ sườn phải cần được xác định rõ.
ĐẶC ĐIỂM XÉT NGHIỆM
- Không có xét nghiệm máu nào chỉ ra một cách rõ ràng tình trạng nhiễm mỡ hoặc NASH.
- Tăng nồng độ aminotransferase (aspartate aminotransferase [AST], alanine aminotransferase [ALT]) thường là chỉ số sinh hóa duy nhất của nhiễm mỡ và NASH.
- Nồng độ aminotransferase có thể bình thường ở cả nhiễm mỡ và NASH, như đã được chứng minh trong các mẫu sinh thiết gan của những người béo phì trải qua phẫu thuật giảm cân.
- Giới hạn tham chiếu trên của ALT và AST được báo cáo bởi các phòng xét nghiệm lâm sàng thường quá cao; giá trị bình thường khỏe mạnh đối với phụ nữ là <19 U/L và đối với nam giới là <30 U/L.
- Tỷ lệ AST/ALT có thể hữu ích trong việc phân biệt viêm gan do rượu với NAFLD hoặc NASH (Bảng 9.3): Tỷ lệ AST/ALT > 2 gợi ý viêm gan do rượu, trong khi bệnh nhân NASH thường có nồng độ ALT vượt quá nồng độ AST khi chưa có xơ gan; AST thường lớn hơn ALT trong NASH có xơ gan.
- Nồng độ aminotransferase huyết thanh và các xét nghiệm sinh hóa gan khác không hữu ích trong việc xác định sự hiện diện của xơ hóa gan hoặc xơ gan; nồng độ aminotransferase thường trở về bình thường khi NASH tiến triển thành xơ gan.
- Phosphatase kiềm huyết thanh có thể tăng lên đến gấp đôi giới hạn trên của mức bình thường.
- Các nguyên nhân gây bệnh gan do virus, tự miễn và chuyển hóa phải được đánh giá như những yếu tố tiềm tàng góp phần làm tăng nồng độ aminotransferase.
CHẨN ĐOÁN HÌNH ẢNH
Các nghiên cứu hình ảnh học không thể phân biệt nhiễm mỡ lành tính với NASH, mặc dù NASH thường lan tỏa và nhiễm mỡ có thể khu trú hoặc lan tỏa. Nhiễm mỡ khu trú hoặc lan tỏa thường là một phát hiện tình cờ trên hình ảnh học.
1. Siêu âm
- Gan có độ hồi âm cao hoặc “sáng”.
- Siêu âm chỉ phát hiện được nhiễm mỡ khi sự tích tụ mỡ là đáng kể.
- Xơ gan cũng có thể làm cho gan có hình ảnh tăng hồi âm, nhưng kết cấu thường thô hơn.
2. CT
- Gan bị nhiễm mỡ có tỷ trọng thấp hơn so với lách trên các hình ảnh không cản quang.
3. MRI
- MRI là phương pháp không xâm lấn nhạy nhất để phát hiện mỡ trong gan.
- Dịch chuyển pha có thể hữu ích để xác định mỡ khu trú dựa trên sự mất cường độ tín hiệu trên hình ảnh T1-weighted.
4. Mỡ khu trú
- Mỡ khu trú được tìm thấy ở một phần ba số bệnh nhân có bằng chứng gan nhiễm mỡ trên CT.
- Nó có thể ở ngoại vi (đặc biệt ở bệnh nhân đái tháo đường được điều trị bằng thẩm phân phúc mạc), trung tâm hoặc quanh khoảng cửa.
- Nó thường có hình dạng không hình cầu hoặc hình học.
- Nó không gây hiệu ứng khối lên các cấu trúc lân cận.
- Thỉnh thoảng cần phải sinh thiết bằng kim nhỏ để xác định chẩn đoán.
5. Vùng gan không nhiễm mỡ
- Vùng gan không nhiễm mỡ được định nghĩa là các vùng gan bình thường trong một lá gan bị nhiễm mỡ trên hình ảnh học.
- Nó có vẻ giảm hồi âm tương đối trên siêu âm (so với gan sáng xung quanh).
- Nó có vẻ tăng tỷ trọng tương đối trên CT.
- Hình dạng thường là hình học.
- Vị trí thường ở thùy đuôi hoặc gần túi mật.
- Nó có thể được gây ra bởi một tĩnh mạch vị lạc chỗ dẫn lưu trực tiếp vào gan, khiến một vùng gan không nhận được máu tĩnh mạch cửa giàu insulin.
6. Các vấn đề trong việc xác định các tổn thương khác trong gan nhiễm mỡ
- U máu, thường có đặc điểm tăng hồi âm trên siêu âm, có thể biểu hiện giảm hồi âm tương đối trong gan nhiễm mỡ.
- Việc xác định sự giãn nở của các đường mật trong gan có thể khó khăn do mất độ tương phản giữa thành đường mật thường tăng hồi âm và nhu mô gan.
Bảng 9.3 Viêm gan nhiễm mỡ và các dạng Aminotransferase huyết thanh
| Viêm gan do rượu | AST > ALT, thường tỷ lệ > 2:1 |
| Viêm gan nhiễm mỡ không do rượu | ALT > AST, đôi khi tỷ lệ > 2:1 |
Ghi chú: ALT, Alanine aminotransferase; AST, aspartate aminotransferase.
SINH THIẾT GAN (xem thêm Chương 1)
- Sinh thiết gan thường cần thiết để đánh giá tình trạng tăng aminotransferase không giải thích được. Trừ khi một thử nghiệm điều trị bằng cách ngừng các loại thuốc cụ thể, thay đổi lối sống tích cực, hoặc tránh phơi nhiễm nghề nghiệp được lên kế hoạch, sinh thiết gan không nên bị trì hoãn trong những khoảng thời gian chờ đợi tùy ý.
- Sinh thiết gan thường không được chỉ định khi hình ảnh học gợi ý nhiễm mỡ và nồng độ aminotransferase bình thường.
- Các phát hiện mô học trong NASH bao gồm:
- Nhiễm mỡ: Các giọt mỡ (triglyceride) trong tế bào gan có thể lớn, đẩy các thành phần tế bào ra ngoại vi, nhỏ, hoặc hỗn hợp cả hai loại.
- Viêm: Thâm nhiễm tế bào hỗn hợp đa nhân trung tính và đơn nhân hiện diện trong tiểu thùy; viêm mạn tính khoảng cửa có thể xảy ra, đặc biệt ở trẻ em và sau khi điều trị, nhưng không phổ biến; tế bào gan phình to dạng bóng với sự thưa thớt các thành phần trong bào tương là một dấu hiệu của tổn thương tế bào gan.
- Thể Mallory-Denk: Những đám tập trung ưa eosin trong bào tương của keratin này thường nhỏ hơn so với những đám thấy trong viêm gan do rượu và thường được tìm thấy trong các tế bào gan phình to dạng bóng.
- Nhân glycogen: Những không bào trong nhân trong suốt này lấp đầy nhân.
- Xơ hóa: Tương tự như xơ hóa trong bệnh gan do rượu, với sự lắng đọng quanh tĩnh mạch trung tâm và một dạng xơ hóa quanh xoang hình “lưới mắt cáo”; nó biểu thị nguy cơ tiến triển thành bệnh gan giai đoạn cuối. Xơ hóa được phân giai đoạn thành 1 (chỉ quanh xoang hoặc quanh khoảng cửa), 2 (quanh xoang và quanh khoảng cửa), 3 (bắc cầu), hoặc 4 (xơ gan).
Tiên lượng (xem Hình 9.1)
NHIỄM MỠ
- Bản thân nhiễm mỡ nói chung là một tình trạng lành tính, mặc dù nó có thể liên quan đến cơn đau bụng hạ sườn phải có ý nghĩa lâm sàng. Thỉnh thoảng nhiễm mỡ có liên quan đến xơ hóa.
NASH
- Nguy cơ phát triển xơ hóa và xơ gan là 10% đến 50% ở bệnh nhân NASH.
- Nguy cơ phát triển xơ gan khi không có xơ hóa trên sinh thiết ban đầu là thấp.
- Ung thư biểu mô tế bào gan ngày càng được ghi nhận ở những bệnh nhân bị NASH tiến triển có xơ hóa hoặc xơ gan.
Điều trị
GIẢM CÂN VÀ TẬP THỂ DỤC
- Đối với người thừa cân hoặc béo phì bị gan nhiễm mỡ hoặc NASH, việc giảm cân từ từ và bền vững có thể dẫn đến giải quyết tình trạng nhiễm mỡ và bình thường hóa nồng độ aminotransferase.
- Giảm cân đạt được bằng suy dinh dưỡng do thiếu protein không cải thiện được tình trạng gan nhiễm mỡ.
- Giảm cân đạt được bằng phẫu thuật giảm cân giúp cải thiện NASH, nhưng bệnh nhân phải tuân thủ hướng dẫn chế độ ăn sau phẫu thuật để giảm cân và tránh thiếu hụt dinh dưỡng.
- Cải thiện kiểm soát đường huyết trong bệnh đái tháo đường týp 2 mà không giảm cân là không hữu ích.
- Tập thể dục thường xuyên giúp cải thiện độ nhạy insulin và cải thiện NAFLD.
THUỐC
- Chưa có loại thuốc nào được phê duyệt để điều trị NASH; tuy nhiên, các loại thuốc sau đây đã được kiểm tra trong các thử nghiệm lâm sàng:
- Pioglitazone dường như có lợi cho một số bệnh nhân, có lẽ bằng cách cải thiện độ nhạy insulin của tế bào mỡ và ngăn chặn sự ly giải mỡ không phù hợp; các tác dụng phụ bao gồm tăng cân, làm trầm trọng thêm tình trạng suy tim và có thể gây loãng xương.
- Vitamin E có thể hữu ích ở một số bệnh nhân.
- Nhiều loại thuốc hiện đang được đánh giá để điều trị NASH.
- Việc sử dụng statin không phải là chống chỉ định ở bệnh nhân NASH.
TÀI LIỆU THAM KHẢO
- Angulo P, Kleiner DE, Dam-Larsen S, et al. Liver fibrosis, but no other histologic features, is associated with long-term outcomes of patients with nonalcoholic fatty liver disease. Gastroenterology. 2015;149:389-397.
- Bays H, Cohen DE, Chalasani N, et al. An assessment by the Statin Liver Safety Task Force: 2014 update. J Clin Lipidol. 2014;8:S47-S57.
- Centis E, Marzocchi R, Di Domizio S, et al. The effect of lifestyle changes in non-alcoholic fatty liver disease. Dig Dis Sci. 2010;28:267-273.
- Chalasani N, Younossi Z, Lavine JE, et al. The diagnosis and management of non-alcoholic fatty liver disease: practice guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Hepatology. 2012;55:2005-2023.
- Johnson NA, Keating SE, George J. Exercise and the liver: implications for therapy in fatty liver disorders. Semin Liver Dis. 2012;32:65-79.
- Lassailly G, Caiazzo R, Buob D, et al. Bariatric surgery reduces features of nonalcoholic steatohepatitis in morbidly obese patients. Gastroenterology. 2015;149:379-388.
- Marchesini G, Mazzella N, Forlani G. Weight loss for a healthy liver. Gastroenterology. 2015;149:274-278.
- McKenney JM, Davidson MH, Jacobson TA, et al. Final conclusions and recommendations of the National Lipid Association Statin Safety Assessment Task Force. Am J Cardiol. 2006;97(8A):89C-94C.
- Neuschwander-Tetri BA, Unalp A, Creer MH, et al. Influence of local reference populations on upper limits of normal for serum alanine aminotransferase levels. Arch Intern Med. 2008;168:663-666.
- Neuschwander-Tetri BA. Hepatic lipotoxicity and the pathogenesis of nonalcoholic steatohepatitis: the central role of nontriglyceride fatty acid metabolites. Hepatology. 2010;52:774-788.
- Neuschwander-Tetri BA. Carbohydrate intake and nonalcoholic fatty liver disease. Curr Opin Clin Nutr Metab Care. 2013;16:446-452.
- Ratziu V. Pharmacological agents for NASH. Nat Rev Gastroenterol Hepatol. 2013;10:676-685.
- Rinella ME. Nonalcoholic fatty liver disease: a systematic review. JAMA. 2015;313:2263-2273.
- Sullivan S. Implications of diet on nonalcoholic fatty liver disease. Curr Opin Gastroenterol. 2010;26:160-164.
Bảng chú giải thuật ngữ Y học Anh Việt
| STT | Thuật ngữ tiếng Anh | Cách phát âm | Nghĩa Tiếng Việt |
|---|---|---|---|
| 1 | Hepatic steatosis | /hɪˈpætɪk stiːəˈtoʊsɪs/ | Gan nhiễm mỡ |
| 2 | Triglyceride | /traɪˈɡlɪsəraɪd/ | Triglyceride |
| 3 | Hepatocyte | /həˈpætəsaɪt/ | Tế bào gan |
| 4 | Serum aminotransferase | /ˈsɪərəm əˌmiːnoʊˈtrænsfəreɪs/ | Aminotransferase huyết thanh |
| 5 | Inflammation | /ˌɪnfləˈmeɪʃən/ | Viêm |
| 6 | Fibrosis | /faɪˈbroʊsɪs/ | Xơ hóa |
| 7 | Biopsy | /ˈbaɪɒpsi/ | Sinh thiết |
| 8 | Benign | /bɪˈnaɪn/ | Lành tính |
| 9 | Insulin resistance | /ˈɪnsəlɪn rɪˈzɪstəns/ | Kháng insulin |
| 10 | Cardiovascular disease | /ˌkɑːrdioʊˈvæskjələr dɪˈziːz/ | Bệnh tim mạch |
| 11 | Type 2 diabetes mellitus | /taɪp tuː ˌdaɪəˈbiːtiːz ˈmɛlɪtəs/ | Đái tháo đường týp 2 |
| 12 | Necroinflammatory | /ˌnɛkroʊɪnˈflæmətɔːri/ | Hoại tử-viêm |
| 13 | Nonalcoholic steatohepatitis (NASH) | /ˌnɒnˌælkəˈhɒlɪk ˌstiːətoʊˌhɛpəˈtaɪtɪs/ | Viêm gan nhiễm mỡ không do rượu (NASH) |
| 14 | Progressive | /prəˈɡrɛsɪv/ | Tiến triển |
| 15 | Cirrhosis | /səˈroʊsɪs/ | Xơ gan |
| 16 | Hepatocellular carcinoma | /həˌpætoʊˈsɛljələr ˌkɑːrsɪˈnoʊmə/ | Ung thư biểu mô tế bào gan |
| 17 | Nonalcoholic fatty liver disease (NAFLD) | /ˌnɒnˌælkəˈhɒlɪk ˈfæti ˈlɪvər dɪˈziːz/ | Bệnh gan nhiễm mỡ không do rượu (NAFLD) |
| 18 | Occult liver disease | /əˈkʌlt ˈlɪvər dɪˈziːz/ | Bệnh gan tiềm ẩn |
| 19 | Obesity | /oʊˈbiːsəti/ | Béo phì |
| 20 | Imaging techniques | /ˈɪmɪdʒɪŋ tɛkˈniːks/ | Kỹ thuật chẩn đoán hình ảnh |
| 21 | Fatty infiltration | /ˈfæti ˌɪnfɪlˈtreɪʃən/ | Thâm nhiễm mỡ |
| 22 | Ultrasonography | /ˌʌltrəsəˈnɒɡrəfi/ | Siêu âm |
| 23 | Echogenicity | /ˌɛkoʊdʒəˈnɪsɪti/ | Độ hồi âm |
| 24 | Computed tomography (CT) | /kəmˈpjuːtɪd təˈmɒɡrəfi/ | Chụp cắt lớp vi tính (CT) |
| 25 | Spleen | /spliːn/ | Lách |
| 26 | Magnetic resonance imaging (MRI) | /mæɡˈnɛtɪk ˈrɛzənəns ˈɪmɪdʒɪŋ/ | Chụp cộng hưởng từ (MRI) |
| 27 | Focal steatosis | /ˈfoʊkəl stiːəˈtoʊsɪs/ | Gan nhiễm mỡ khu trú |
| 28 | Malignancy | /məˈlɪɡnənsi/ | Bệnh ác tính |
| 29 | Lipotoxic liver injury | /ˌlaɪpoʊˈtɒksɪk ˈlɪvər ˈɪndʒəri/ | Tổn thương gan do độc tính của lipid |
| 30 | Metabolite | /məˈtæbəlaɪt/ | Chất chuyển hóa |
| 31 | Free fatty acids | /friː ˈfæti ˈæsɪdz/ | Axit béo tự do |
| 32 | Adaptive mechanism | /əˈdæptɪv ˈmɛkənɪzəm/ | Cơ chế thích ứng |
| 33 | Simple steatosis | /ˈsɪmpəl stiːəˈtoʊsɪs/ | Nhiễm mỡ đơn thuần |
| 34 | Perisinusoidal | /ˌpɛriˌsaɪnjəˈsɔɪdəl/ | Quanh xoang |
| 35 | Pathogenesis | /ˌpæθəˈdʒɛnəsɪs/ | Cơ chế bệnh sinh |
| 36 | Lipid droplets | /ˈlɪpɪd ˈdrɒpləts/ | Giọt lipid |
| 37 | Inert | /ɪˈnɜːrt/ | Trơ |
| 38 | Ceramide | /ˈsɛrəmaɪd/ | Ceramide |
| 39 | Diacylglycerol | /ˌdaɪəˌsɪlˈɡlɪsərɒl/ | Diacylglycerol |
| 40 | Lysophosphatidylcholine | /ˌlaɪsoʊˌfɒsfəˌtaɪdɪlˈkoʊliːn/ | Lysophosphatidylcholine |
| 41 | Phosphatidic acid | /ˌfɒsfəˈtɪdɪk ˈæsɪd/ | Axit phosphatidic |
| 42 | Trafficking | /ˈtræfɪkɪŋ/ | Vận chuyển |
| 43 | Adipose tissue | /ˈædɪpoʊs ˈtɪʃuː/ | Mô mỡ |
| 44 | Cyclic adenosine monophosphate (cAMP) | /ˈsaɪklɪk əˈdɛnəsiːn ˌmɒnoʊˈfɒsfeɪt/ | Cyclic adenosine monophosphate (cAMP) |
| 45 | Glucagon | /ˈɡluːkəɡɒn/ | Glucagon |
| 46 | Epinephrine | /ˌɛpɪˈnɛfrɪn/ | Epinephrine |
| 47 | Adrenocorticotropic hormone | /əˌdriːnoʊˌkɔːrtɪkoʊˈtroʊpɪk ˈhɔːrmoʊn/ | Hormone vỏ thượng thận |
| 48 | Albumin | /ælˈbjuːmɪn/ | Albumin |
| 49 | Adipocyte | /ˈædɪpəsaɪt/ | Tế bào mỡ |
| 50 | Lipolysis | /laɪˈpɒlɪsɪs/ | Sự ly giải mỡ |
| 51 | Starvation | /stɑːrˈveɪʃən/ | Tình trạng đói |
| 52 | De novo lipogenesis | /deɪ ˈnoʊvoʊ ˌlaɪpoʊˈdʒɛnəsɪs/ | Tân tạo lipid |
| 53 | Parenteral nutrition | /pəˈrɛntərəl nuːˈtrɪʃən/ | Nuôi dưỡng qua đường tĩnh mạch |
| 54 | Catabolism | /kəˈtæbəlɪzəm/ | Sự chuyển hóa (dị hóa) |
| 55 | Mitochondrial beta-oxidation | /ˌmaɪtəˈkɒndriəl ˈbeɪtə ˌɒksɪˈdeɪʃən/ | Beta-oxy hóa tại ty thể |
| 56 | Microvesicular steatosis | /ˌmaɪkroʊvəˈsɪkjələr stiːəˈtoʊsɪs/ | Nhiễm mỡ thể giọt nhỏ |
| 57 | Valproic acid | /vælˈproʊɪk ˈæsɪd/ | Axit valproic |
| 58 | Acute fatty liver of pregnancy | /əˈkjuːt ˈfæti ˈlɪvər əv ˈprɛɡnənsi/ | Gan nhiễm mỡ cấp tính trong thai kỳ |
| 59 | Cytochrome P-450 | /ˈsaɪtəkroʊm piː fɔːr ˈfɪfti/ | Cytochrome P-450 |
| 60 | Peroxisomal | /pəˌrɒksɪˈsoʊməl/ | Thuộc về peroxisome |
| 61 | Reesterified | /riːɪˈstɛrɪfaɪd/ | Được tái este hóa |
| 62 | Monounsaturated fatty acids (MUFAs) | /ˌmɒnoʊˌʌnˈsætʃəreɪtɪd ˈfæti ˈæsɪdz/ | Axit béo không bão hòa đơn (MUFA) |
| 63 | Very-low-density lipoprotein (VLDL) | /ˈvɛri loʊ ˈdɛnsɪti ˌlaɪpoʊˈproʊtiːn/ | Lipoprotein tỷ trọng rất thấp (VLDL) |
| 64 | Autophagy | /ɔːˈtɒfədʒi/ | Tự thực bào |
| 65 | Lysosomal lipases | /ˌlaɪsəˈsoʊməl ˈlaɪpeɪsɪz/ | Lipase của lysosome |
| 66 | Asymptomatic | /ˌeɪsɪmptəˈmætɪk/ | Không có triệu chứng |
| 67 | Alcoholic hepatitis | /ˌælkəˈhɒlɪk ˌhɛpəˈtaɪtɪs/ | Viêm gan do rượu |
| 68 | Right upper quadrant | /raɪt ˈʌpər ˈkwɒdrənt/ | Hạ sườn phải |
| 69 | Capsule distention | /ˈkæpsjuːl dɪˈstɛnʃən/ | Căng giãn bao |
| 70 | Cholecystectomy | /ˌkoʊlɪsɪˈstɛktəmi/ | Cắt túi mật |
| 71 | Hepatomegaly | /ˌhɛpətoʊˈmɛɡəli/ | Gan to |
| 72 | Spider telangiectasias | /ˈspaɪdər tɪˌlændʒiɛkˈteɪʒəz/ | Sao mạch |
| 73 | Muscle wasting | /ˈmʌsəl ˈweɪstɪŋ/ | Teo cơ |
| 74 | Jaundice | /ˈdʒɔːndɪs/ | Vàng da |
| 75 | Ascites | /əˈsaɪtiːz/ | Cổ trướng |
| 76 | Acanthosis nigricans | /ˌækænˈθoʊsɪs ˈnaɪɡrɪkænz/ | Gai đen |
| 77 | Pigmentation | /ˌpɪɡmɛnˈteɪʃən/ | Sắc tố |
| 78 | Body Habitus | /ˈbɒdi ˈhæbɪtəs/ | Thể trạng |
| 79 | Morbidly obese | /ˈmɔːrbɪdli oʊˈbiːs/ | Béo phì bệnh lý |
| 80 | Choline | /ˈkoʊliːn/ | Choline |
| 81 | Kwashiorkor | /ˌkwɒʃiˈɔːrkɔːr/ | Bệnh Kwashiorkor |
| 82 | Tamoxifen | /təˈmɒksɪfɛn/ | Tamoxifen |
| 83 | Glucocorticoids | /ˌɡluːkoʊˈkɔːrtɪkɔɪdz/ | Glucocorticoid |
| 84 | Abetalipoproteinemia | /əˌbeɪtəˌlaɪpoʊˌproʊtiːˈniːmiə/ | Mất beta-lipoprotein máu |
| 85 | Wilson disease | /ˈwɪlsən dɪˈziːz/ | Bệnh Wilson |
| 86 | Jejunoileal bypass | /dʒəˌdʒuːnoʊˈɪliəl ˈbaɪpæs/ | Phẫu thuật nối tắt hỗng-hồi tràng |
| 87 | Hydrocarbons | /ˌhaɪdroʊˈkɑːrbənz/ | Hydrocarbon |
| 88 | Glycemic control | /ɡlaɪˈsiːmɪk kənˈtroʊl/ | Kiểm soát đường huyết |
| 89 | Hypertriglyceridemia | /ˌhaɪpərˌtraɪɡlɪsərɪˈdiːmiə/ | Tăng triglyceride máu |
| 90 | Hypercholesterolemia | /ˌhaɪpərkəˌlɛstərəˈliːmiə/ | Tăng cholesterol máu |
| 91 | Estrogens | /ˈɛstrədʒənz/ | Estrogen |
| 92 | Prepubertal | /ˌpriːpjuːˈbɜːrtəl/ | Trước tuổi dậy thì |
| 93 | Postmenopausal | /ˌpoʊstmɛnəˈpɔːzəl/ | Sau mãn kinh |
| 94 | Sedentary behavior | /ˈsɛdənˌtɛri bɪˈheɪvjər/ | Lối sống tĩnh tại |
| 95 | High-fructose corn syrup | /haɪ ˈfruːktoʊs kɔːrn ˈsɪrəp/ | Si-rô ngô có hàm lượng fructose cao |
| 96 | Trans fats | /trænz fæts/ | Chất béo chuyển hóa |
| 97 | Gestational diabetes mellitus | /dʒɛˈsteɪʃənəl ˌdaɪəˈbiːtiːz ˈmɛlɪtəs/ | Đái tháo đường thai kỳ |
| 98 | Biochemical | /ˌbaɪoʊˈkɛmɪkəl/ | Sinh hóa |
| 99 | Bariatric surgery | /ˌbæriˈætrɪk ˈsɜːrdʒəri/ | Phẫu thuật giảm cân |
| 100 | Alkaline phosphatase | /ˈælkəlaɪn ˈfɒsfəteɪs/ | Phosphatase kiềm |
