Chẩn đoán Hình ảnh Nhập môn: Các Nguyên lý và Dấu hiệu Nhận biết, Ấn bản thứ 5
Tác giả: William Herring, MD, FACR – © 2024 Nhà xuất bản Elsevier
Ths.Bs. Lê Đình Sáng (Chủ biên Bản dịch tiếng Việt)
CHƯƠNG 9: NHẬN BIẾT VỊ TRÍ CHÍNH XÁC CỦA CÁC DÂY VÀ ỐNG THÔNG CÙNG CÁC BIẾN CHỨNG TIỀM TÀNG: CHẨN ĐOÁN HÌNH ẢNH TRONG ICU
Recognizing the Correct Placement of Lines and Tubes and Their Potential Complications : Critical Care Radiology
William Herring, MD, FACR
Learning Radiology, 9, 79-91
Bệnh nhân trong các đơn vị chăm sóc tích cực hoặc hồi sức tích cực (ICU) được theo dõi thường xuyên bằng X-quang ngực di động để vừa kiểm tra vị trí của nhiều thiết bị hỗ trợ, vừa đánh giá tình trạng tim phổi của họ.
| CÂU HỎI TÌNH HUỐNG 9
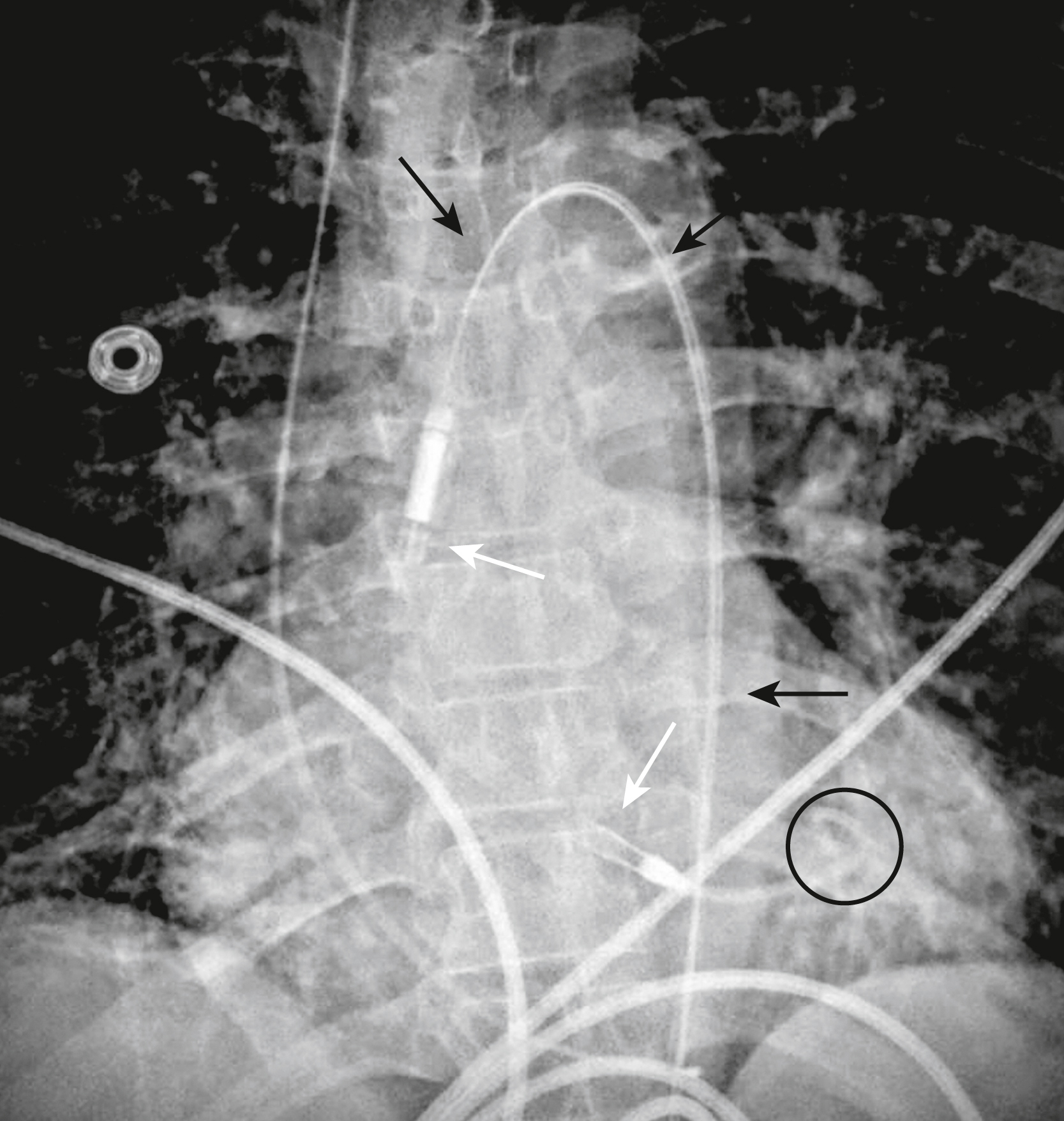
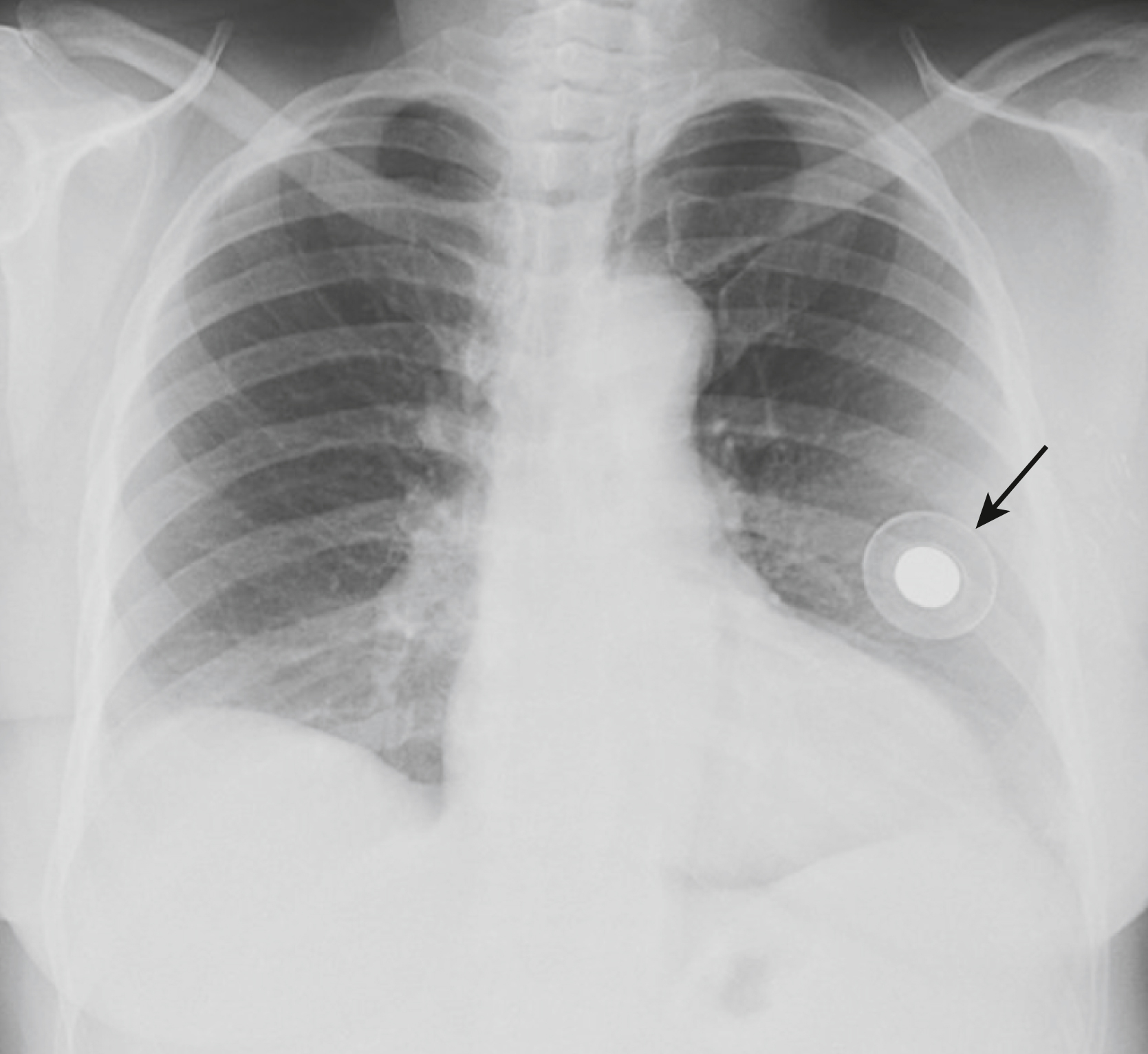
Bệnh nhân này vừa được đặt một ống thông tĩnh mạch trung tâm ở bên trái trong tĩnh mạch dưới đòn (mũi tên) và bạn được yêu cầu kiểm tra phim X-quang sau khi đặt để xem nó có được đặt đúng vị trí không. Câu trả lời của bạn là gì? Câu trả lời đúng xuất hiện ở cuối chương này.
Hình ảnh X-quang ngực của bệnh nhân sau khi đặt ống thông tĩnh mạch trung tâm |
Các bệnh thường gặp ở bệnh nhân nặng được thảo luận trong các chương khác (Bảng 9.1).
Bảng 9.1: Các Bệnh thường gặp ở Bệnh nhân nặng
| Dấu hiệu hoặc Bệnh lý | Được thảo luận trong |
|---|---|
| Hội chứng suy hô hấp cấp | Chương 11 |
| Hít sặc | Chương 8 |
| Xẹp phổi | Chương 6 |
| Suy tim sung huyết (phù phổi) | Chương 11 |
| Tràn dịch màng phổi | Chương 7 |
| Tràn khí trung thất | Chương 24 |
Trong chương này, bạn sẽ nhận được những lời khuyên thực tế để đánh giá việc đặt thành công (hoặc không thành công) và vị trí cuối cùng của nhiều ống thông, dây, catheter và các thiết bị hỗ trợ khác được sử dụng trong ICU.
| Thông tin về nhiều thiết bị khác có thể được tìm thấy trực tuyến (từ e-Hình 9.1 đến e-Hình 9.10 bên dưới).
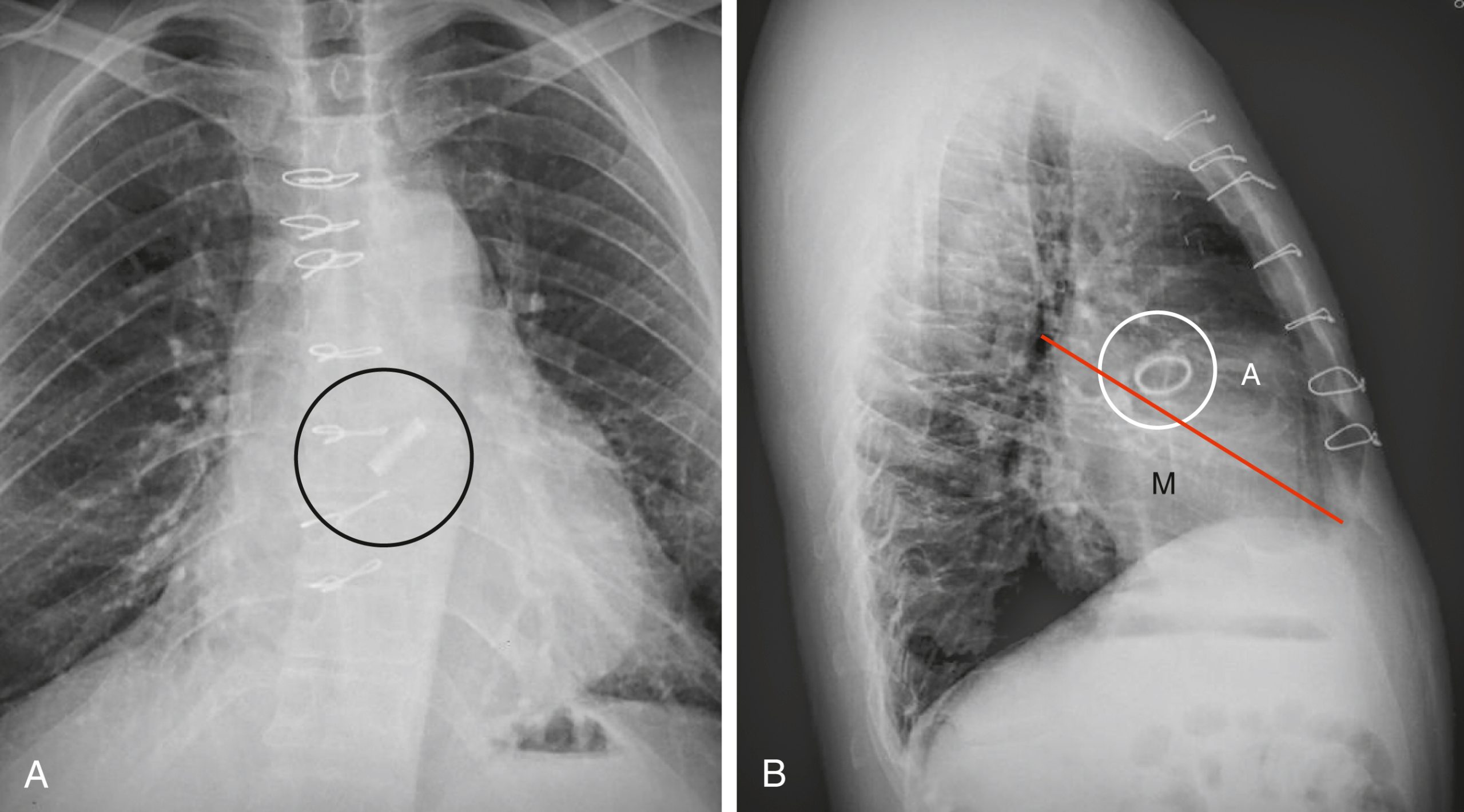
e-Hình 9.1. Thay van động mạch chủ. (A) Có một van nhân tạo nằm chồng lên cột sống và hướng chéo theo chiều của van động mạch chủ (vòng tròn). (B) Một đường kẻ giữa carina và rãnh tâm hoành trước (đường màu đỏ) có thể hữu ích trong việc xác định vị trí của van nhân tạo; van động mạch chủ (A) (vòng tròn) thường nằm trên đường này trong khi khu vực của van hai lá (M) nằm dưới đường này.
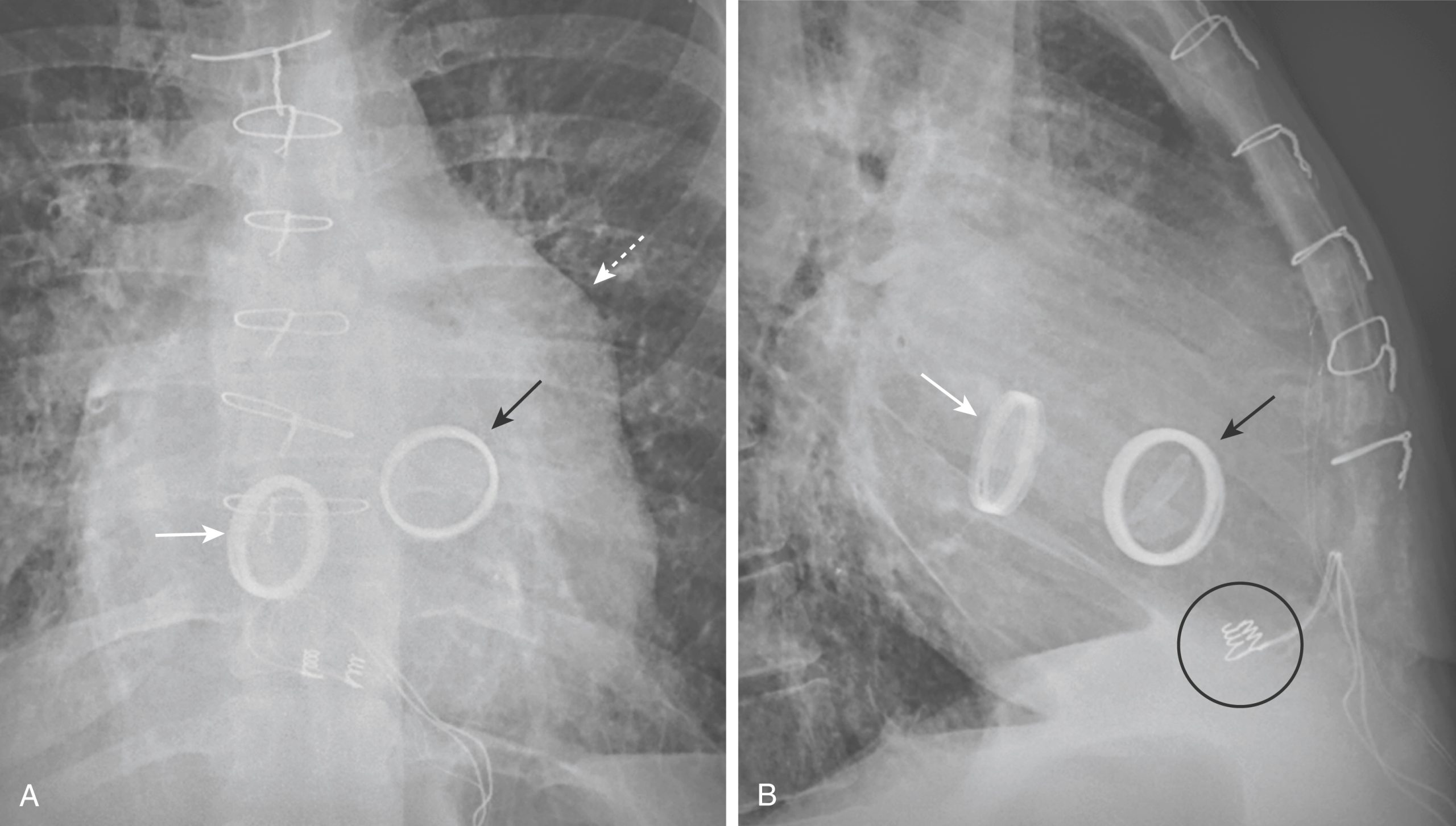
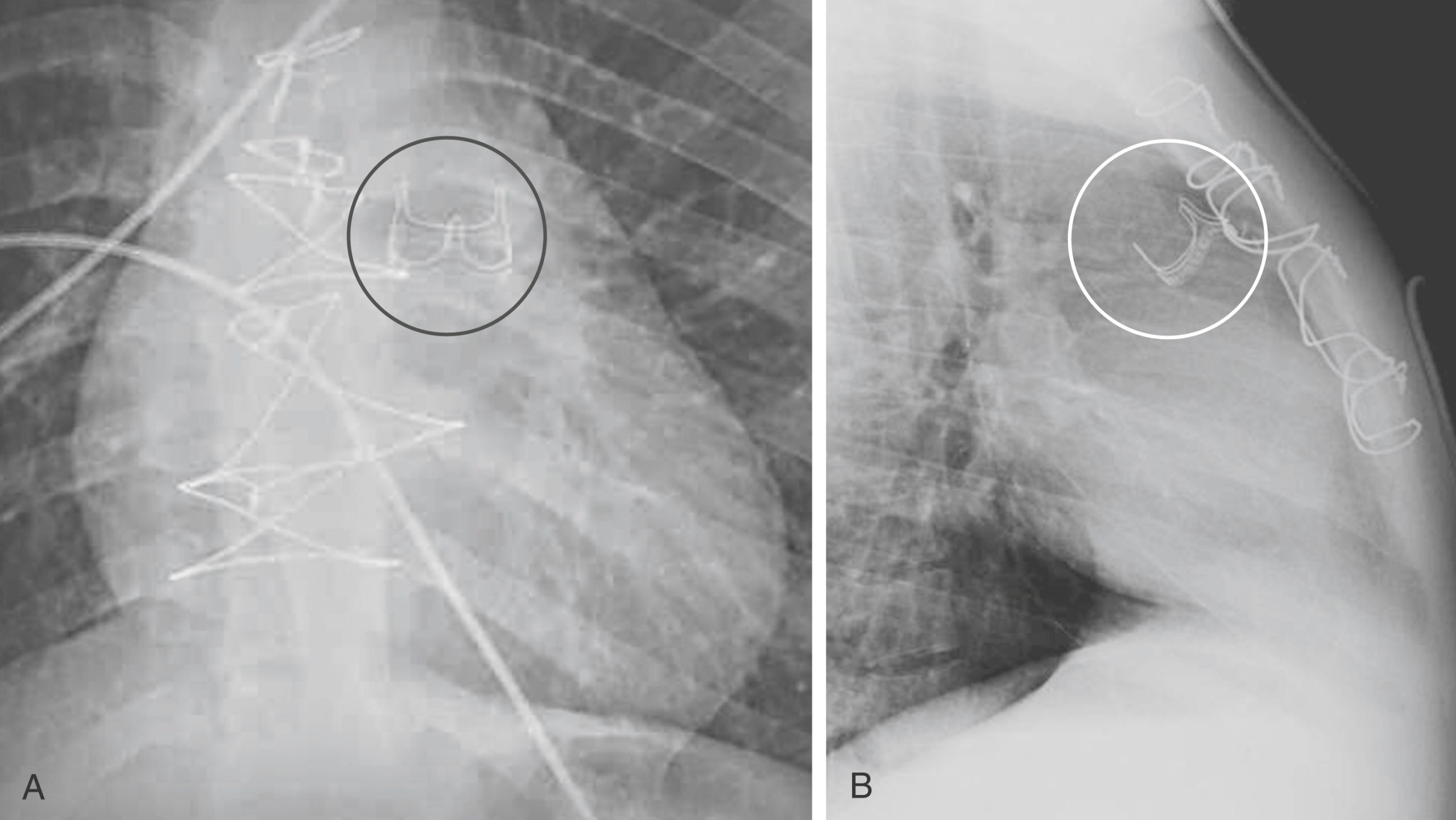
e-Hình 9.2. Thay van ba lá và van hai lá. Van ba lá có hướng gần như thẳng đứng trên phim chụp thẳng (mũi tên trắng trong hình A) và hướng ra trước trên phim chụp nghiêng (mũi tên đen trong hình B). Van hai lá thường được thấy ở bên trái cột sống trên phim chụp thẳng (mũi tên đen trong hình A) và ở phía sau trên phim chụp nghiêng (mũi tên trắng trong hình B). Lưu ý tiểu nhĩ trái giãn rất rõ (mũi tên trắng đứt nét) ở bệnh nhân bị hẹp van hai lá nặng này. Cũng có thể thấy một dây điện cực máy tạo nhịp đặt ở thượng tâm mạc, có thể nhận biết qua đầu hình “xoắn ốc” của nó (vòng tròn).
e-Hình 9.3. Thay van động mạch phổi. Van động mạch phổi nằm cao hơn so với các van tim khác. Nó được thấy trong (A) ở vòng tròn đen và trong (B) ở vòng tròn trắng. Van động mạch phổi không được thay thường xuyên như van động mạch chủ hay van hai lá. Các chỉ định phổ biến nhất cho phẫu thuật thay van động mạch phổi là hở van động mạch phổi có hoặc không có hẹp van, giãn thất phải, và rối loạn nhịp tim. Một số van nhân tạo hiện đang được thay thế bằng phương pháp đặt qua ống thông, không cần phẫu thuật.
e-Hình 9.5. Bơm Impella. Đây là một bơm hỗ trợ thất trái được đặt qua ống thông. Bơm có thể được đưa vào qua động mạch đùi, sau đó luồn lên động mạch chủ xuống đến động mạch chủ lên (các mũi tên đen), qua van động mạch chủ và vào thất trái (các mũi tên trắng) để kết thúc trong thất trái (vòng tròn). Nó hút máu qua van động mạch chủ. Giống như bơm bóng đối xung động mạch chủ (IABP), nó thường được sử dụng để hỗ trợ tuần hoàn tạm thời ở những bệnh nhân bị sốc tim sau phẫu thuật tim và không đáp ứng với điều trị nội khoa tiêu chuẩn.
e-Hình 9.6. Kẹp bít tiểu nhĩ trái, Hình chiếu thẳng (A) và Nghiêng (B). Kẹp có thể được sử dụng ở những bệnh nhân bị rung nhĩ vì tiểu nhĩ trái là nguồn gốc của hơn 90% huyết khối được tạo ra do rối loạn nhịp này. Kẹp (vòng tròn và các mũi tên) được đặt trong quá trình phẫu thuật lên bề mặt bên ngoài của tiểu nhĩ trái và có mục đích bít vĩnh viễn lỗ thông vào tiểu nhĩ tại đáy của nó, do đó ngăn máu đi vào.
e-Hình 9.7. Máy ghi điện tim vòng lặp cấy dưới da (Vòng tròn). Đây là một thiết bị theo dõi điện tâm đồ cấy dưới da có khả năng lưu trữ dữ liệu ECG tự động khi có các rối loạn nhịp tim cụ thể hoặc khi bệnh nhân tự kích hoạt bằng tay. Nó chủ yếu được sử dụng để chẩn đoán ở những bệnh nhân có các cơn ngất hoặc đánh trống ngực tái phát không giải thích được, để theo dõi lâu dài ở những bệnh nhân đã được chẩn đoán hoặc nghi ngờ rung nhĩ, và để xác định nguy cơ ở những bệnh nhân đã từng bị nhồi máu cơ tim.
e-Hình 9.8. Stent động mạch vành, Hình chiếu thẳng (A) và Nghiêng (B). Có một stent trong động mạch vành liên thất trước (các mũi tên). Không phải tất cả các stent đều có thể nhìn thấy trên phim X-quang ngực và nhiều loại stent tự tiêu sinh học mới hơn sẽ trở nên vô hình đối với tất cả các phương tiện chẩn đoán hình ảnh theo thời gian. Hầu hết các stent động mạch vành mới hơn đều tương thích với MRI, nhưng điều đó cần được xác định trước khi chỉ định bất kỳ thủ thuật MRI nào.
e-Hình 9.9. Túi giãn mô. Sau phẫu thuật đoạn nhũ, một túi giãn mô tạm thời chứa nước muối có thể được đặt bên dưới da và cơ ngực (cổng của túi được chỉ bởi mũi tên) và được bơm căng dần bằng nước muối bổ sung. Sau vài tháng, túi giãn mô được lấy ra và bệnh nhân sẽ được tái tạo vú hoặc đặt một túi ngực vĩnh viễn. Túi giãn mô cho phép da có màu sắc và kết cấu phù hợp với bên đối diện với sẹo tối thiểu.
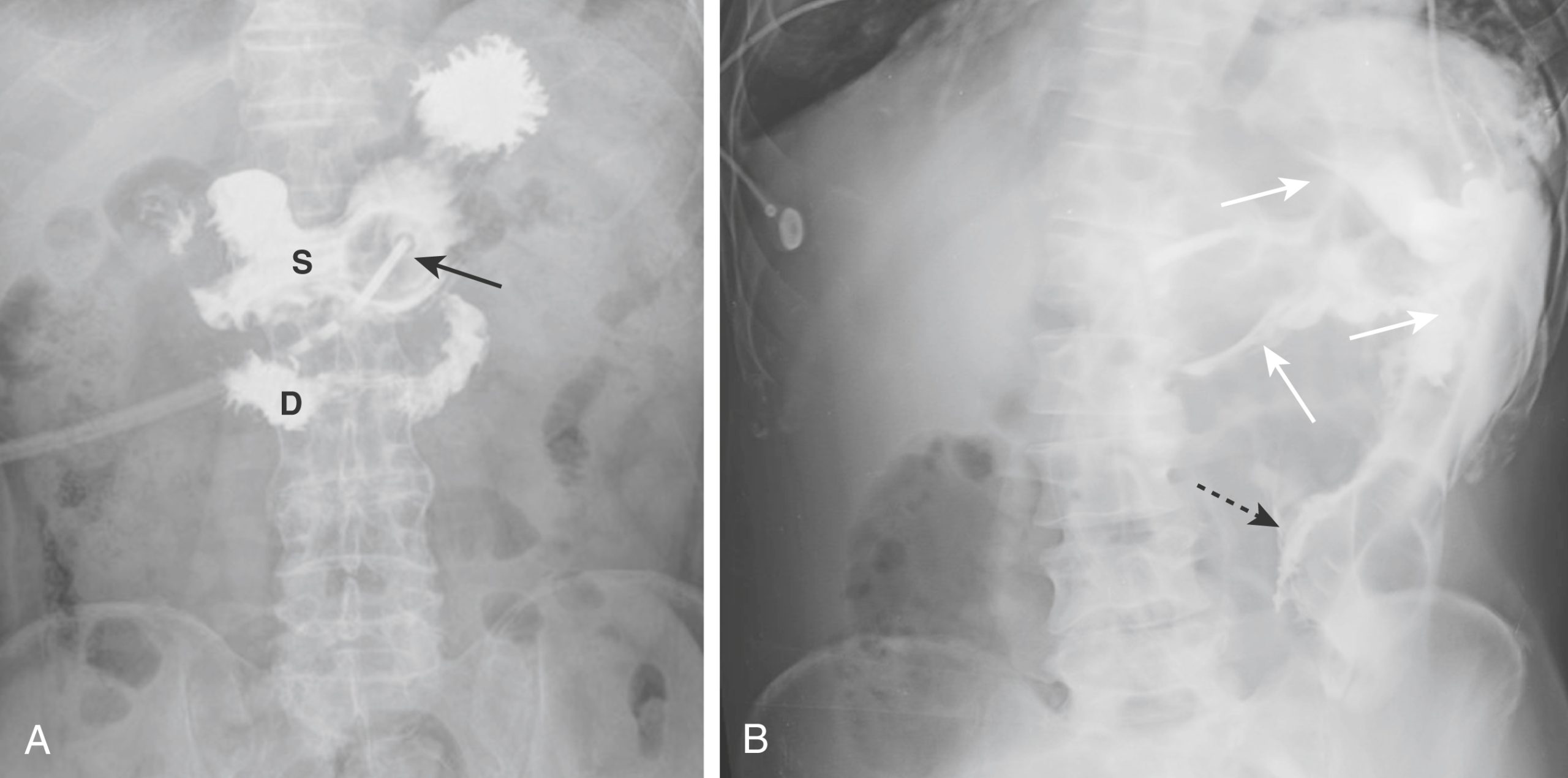
e-Hình 9.10. Ống thông dạ dày qua da qua nội soi (PEG) (Trong và ngoài lòng ống tiêu hóa). Ống PEG được sử dụng để nuôi ăn qua đường ruột lâu dài cho bệnh nhân thay vì mở thông dạ dày. Để xác định xem ống PEG có ở đúng vị trí trong lòng ống tiêu hóa hay không, một lượng nhỏ chất cản quang tan trong nước có thể được tiêm qua ống, đôi khi dưới hướng dẫn của màn hình chiếu. (A) Bóng cố định của ống PEG (mũi tên) được bơm căng trong dạ dày (S). Toàn bộ chất cản quang nằm trong lòng ống và đi từ dạ dày vào tá tràng (D). (B) Việc tiêm chất cản quang vào một ống PEG khác cho thấy toàn bộ chất cản quang nằm ngoài lòng ống tiêu hóa trong ổ phúc mạc (các mũi tên trắng). Chất cản quang viền quanh bề mặt bên ngoài của quai ruột non chứa khí (mũi tên đen đứt nét). |
Hầu như luôn luôn, một phim X-quang thường quy được chụp sau khi đặt hoặc cố gắng đặt một trong những thiết bị này để kiểm tra vị trí của nó và loại trừ bất kỳ hậu quả không mong muốn nào.
Do đó, đối với mỗi ống hoặc thiết bị, bạn sẽ học được:
- Tại sao chúng được sử dụng
- Vị trí đúng của chúng khi được đặt đúng cách
- Các thiết bị đó có thể bị đặt sai vị trí như thế nào và những biến chứng nào có thể xảy ra từ thiết bị (Hộp 9.1).
Hộp 9.1: Các Dấu hiệu Cảnh báo sau Thủ thuật
|
ỐNG NỘI KHÍ QUẢN VÀ ỐNG MỞ KHÍ QUẢN
Ống Nội khí quản (ETT)
- Tại sao chúng được sử dụng
- Hỗ trợ thông khí
- Cô lập khí quản để cho phép kiểm soát đường thở
- Ngăn ngừa chướng dạ dày
- Cung cấp một đường trực tiếp để hút dịch
- Dùng thuốc
- Vị trí đặt ETT đúng cách
- Ống nội khí quản thường là các ống có lòng rộng (khoảng 1 cm) với một dải cản quang và không có lỗ bên. Đầu ống thường có hình dạng chéo.
- Với đầu bệnh nhân ở tư thế trung gian (tức là, đáy hàm dưới ở ngang mức C5-C6), đầu của ETT phải cách carina khoảng 3 đến 5 cm hoặc gần bằng một nửa khoảng cách giữa hai đầu trong của xương đòn và carina (Hình 9.1).
- Lý tưởng nhất, đường kính của ống nội khí quản nên bằng một nửa đến hai phần ba chiều rộng của khí quản. Một bóng chèn (cuff) được bơm phồng, nếu có, có thể lấp đầy—nhưng không nên làm căng—lòng khí quản (Hình 9.2).
ĐIỂM QUAN TRỌNG
|
- Sự di chuyển của đầu ống khi gập và duỗi cổ
- Gập cổ có thể làm đầu ống hạ xuống 2 cm. Đây là lý do tại sao đầu ống nên cách carina 3 đến 5 cm.
- Duỗi cổ từ tư thế trung gian có thể làm đầu ống nâng lên 2 cm.
- Có một câu nói vần vè vui nhưng hữu ích để giúp nhớ hướng di chuyển của đầu ETT với chuyển động của đầu: “Đầu ống theo đầu mũi.”
- Vị trí đặt sai và biến chứng của ETT
- Vị trí sai phổ biến nhất: do góc nông hơn và đường kính rộng hơn của phế quản gốc phải hoặc phế quản trung gian, đầu của ETT sẽ có xu hướng trượt vào cây phế quản bên phải ưu tiên hơn bên trái.
- Điều này có thể dẫn đến xẹp phổi (đặc biệt là thùy trên phải và toàn bộ phổi trái không được thông khí) (xem Câu hỏi Tình huống 6).
- Đặt nội khí quản vào phế quản gốc phải cũng có thể dẫn đến tràn khí màng phổi căng bên phải.
- Đặt nội khí quản nhầm vào thực quản sẽ gây ra dạ dày giãn.
- Đầu ống không nên được đặt ở thanh quản hoặc hầu họng vì có thể gây tổn thương dây thanh âm (Hình 9.3).
- Vị trí sai phổ biến nhất: do góc nông hơn và đường kính rộng hơn của phế quản gốc phải hoặc phế quản trung gian, đầu của ETT sẽ có xu hướng trượt vào cây phế quản bên phải ưu tiên hơn bên trái.
Ống Mở khí quản
- Tại sao chúng được sử dụng
- Ở những bệnh nhân bị tắc nghẽn đường thở ở ngang mức hoặc trên thanh quản
- Trong suy hô hấp cần đặt nội khí quản dài ngày (>21 ngày)
- Đối với tắc nghẽn đường thở trong ngưng thở khi ngủ
- Khi có liệt các cơ ảnh hưởng đến nuốt hoặc hô hấp
- Vị trí đặt ống mở khí quản đúng cách (Hình 9.4)
- Đầu ống nên ở khoảng giữa lỗ mở nơi ống mở khí quản được đặt và carina. Carina thường ở quanh mức T3.
- Không giống như ETT, vị trí của đầu ống mở khí quản không bị ảnh hưởng bởi việc gập và duỗi đầu.
- Chiều rộng của ống mở khí quản nên bằng khoảng hai phần ba chiều rộng của khí quản.
- Vị trí đặt sai và biến chứng của ống mở khí quản
- Ngay sau khi đặt, hãy tìm các dấu hiệu của việc thủng khí quản vô ý như tràn khí trung thất, tràn khí màng phổi và tràn khí dưới da.
- Nếu ống mở khí quản được trang bị bóng chèn, bóng chèn thường nên được bơm phồng đến một đường kính lấp đầy, nhưng không làm căng, đường viền khí quản bình thường.
- Biến chứng lâu dài của mở khí quản:
- Hẹp khí quản là biến chứng muộn phổ biến nhất của ống mở khí quản và có thể xảy ra tại lỗ mở vào, ngang mức bóng chèn, hoặc tại đầu ống, nhưng phổ biến nhất là tại lỗ mở vào.
CÁC ỐNG THÔNG NỘI MẠCH
Ống thông Tĩnh mạch (Áp lực) Trung tâm (CVC, CVP)
- Tại sao chúng được sử dụng
- Để tiếp cận tĩnh mạch để truyền các tác nhân hóa trị và tăng thẩm thấu không phù hợp để truyền qua tĩnh mạch ngoại vi
- Đo áp lực tĩnh mạch trung tâm
- Để duy trì và theo dõi thể tích máu nội mạch
- Vị trí đặt ống thông tĩnh mạch trung tâm đúng cách
- Ống thông tĩnh mạch trung tâm có đường kính nhỏ (3 mm) và đồng nhất cản quang không có dải đánh dấu.
- Vị trí đúng của chúng được thể hiện trong Hình 9.5 và Hình 9.6.
- Vị trí đặt sai và biến chứng của ống thông tĩnh mạch trung tâm
- Ống thông tĩnh mạch trung tâm thường bị đặt sai vị trí nhất với đầu ống ở trong tâm nhĩ phải hoặc tĩnh mạch cảnh trong (Hình 9.7). Trong tâm nhĩ phải, chúng có thể gây rối loạn nhịp tim. Khi ống thông tĩnh mạch trung tâm bị đặt sai vị trí, chúng có thể cung cấp các chỉ số áp lực tĩnh mạch trung tâm không chính xác.
- Tràn khí màng phổi có thể xảy ra ở 5% các trường hợp đặt CVC, thường xuyên hơn với đường tiếp cận dưới đòn so với đường cảnh trong.
- Tất cả các chỗ uốn cong trong ống thông phải là các đường cong mềm mại. Đôi khi CVC có thể thủng tĩnh mạch và nằm ngoài mạch máu. Tìm các chỗ uốn cong/gập góc sắc trong ống thông như một manh mối cho một khả năng thủng.
- Đôi khi, chúng có thể vô ý được đặt vào động mạch dưới đòn thay vì tĩnh mạch dưới đòn. Nghi ngờ đặt vào động mạch nếu máu chảy ngược có nhịp đập khi đặt và đường đi của ống thông theo cung động mạch chủ hoặc không đi xuống bên phải cột sống (Hình 9.8).
ĐIỂM QUAN TRỌNG
|
Ống thông Trung tâm đặt từ Ngoại vi (PICC)
- Tại sao chúng được sử dụng
- Để tiếp cận tĩnh mạch dài hạn (hàng tháng)
- Để dùng thuốc như hóa trị hoặc kháng sinh
- Để lấy mẫu máu thường xuyên
- Do kích thước nhỏ, chúng có thể được đưa vào qua một tĩnh mạch ở khuỷu tay
- Vị trí đặt ống thông trung tâm từ ngoại vi đúng cách
- Đầu ống nên nằm trong tĩnh mạch chủ trên nhưng có thể được đặt trong một tĩnh mạch nách. Vì các dây này rất nhỏ, chúng có thể khó hình dung trên X-quang (Hình 9.9).
- Vị trí đặt sai và biến chứng của ống thông trung tâm từ ngoại vi
- Đầu ống có thể bị đặt sai vị trí theo thời gian, thay vì khi đặt ban đầu.
- Tắc nghẽn dây có thể xảy ra do kích thước lòng ống nhỏ.
Ống thông Động mạch Phổi (Ống thông Swan-Ganz)
- Tại sao chúng được sử dụng
- Theo dõi tình trạng huyết động của bệnh nhân nặng
- Giúp phân biệt phù phổi do tim và không do tim
- Vị trí đặt ống thông động mạch phổi đúng cách (còn được gọi là ống thông đo áp lực mao mạch phổi bít)
- Ống thông động mạch phổi có hình dạng tương tự như ống thông tĩnh mạch trung tâm nhưng dài hơn.
- Được đặt qua tĩnh mạch dưới đòn hoặc tĩnh mạch cảnh trong, đầu ống của chúng được thả nổi ra động mạch phổi phải hoặc trái đoạn gần. Đầu của ống thông động mạch phổi không nên cách rốn phổi quá 2 cm (Hình 9.10).
- Một quả bóng ở đầu ống thông được bơm phồng tạm thời chỉ khi đo áp lực và sau đó nên được xì hơi.
- Vị trí đặt sai và biến chứng của ống thông động mạch phổi
- Các biến chứng nghiêm trọng không phổ biến.
- Biến chứng đáng kể phổ biến nhất là nhồi máu phổi do tắc nghẽn một động mạch phổi bởi chính ống thông hoặc do các cục máu đông phát sinh từ ống thông.
- Đầu ống thông nằm ở ngoại vi trong phổi có thể gây ra một lỗ thủng mạch máu khu trú, giới hạn (phình giả) trong phổi có thể được nhận biết bằng sự xuất hiện đột ngột của đông đặc hoặc một khối u hình thành tại vị trí đầu ống thông ở một bệnh nhân nặng cũng bị ho ra máu.
- Đầu ống thông không nên nằm trong một nhánh xa của động mạch phổi vì điều này làm tăng nguy cơ biến chứng (Hình 9.11).
Ống thông Nhiều lòng (Ống thông Lọc máu)
- Tại sao chúng được sử dụng
- Lọc máu
- Các cổng đồng thời để dùng thuốc và lấy mẫu máu
- Vị trí đặt ống thông nhiều lòng để lọc máu đúng cách
- Đây là các ống thông lòng lớn thường được đánh dấu bằng một dải trung tâm.
- Có nhiều biến thể trong thiết kế giữa các thương hiệu thương mại khác nhau nhưng tất cả đều có ít nhất hai lòng được sắp xếp đồng trục bên trong một vỏ ống thông duy nhất với mục tiêu giảm thiểu lượng tuần hoàn lại xảy ra giữa hai cổng bên trong.
- Cổng “động mạch” nơi máu được rút ra khỏi bệnh nhân nằm gần hơn cổng “tĩnh mạch” nơi máu được trả lại cho bệnh nhân để giảm thiểu tuần hoàn lại máu. Một số ống thông được thiết kế như hai ống thông một lòng riêng biệt với một đầu ống thông ở tĩnh mạch chủ trên và đầu ống thông còn lại ở tâm nhĩ phải (Hình 9.12).
- Đường cảnh trong phải thường được sử dụng nhất để tiếp cận và có tỷ lệ đông máu thấp nhất.
- Vị trí đặt sai và biến chứng của ống thông nhiều lòng
- Các biến chứng tức thời có thể bao gồm tràn khí màng phổi hoặc đặt sai vị trí hoặc thủng đầu ống.
- Các biến chứng lâu dài bao gồm nhiễm trùng và huyết khối của tĩnh mạch chứa ống thông hoặc tắc nghẽn chính ống thông.
ỐNG DẪN LƯU MÀNG PHỔI
- Tại sao chúng được sử dụng
- Để loại bỏ không khí hoặc các bộ sưu tập dịch bất thường khỏi khoang màng phổi
- Vị trí đặt ống dẫn lưu màng phổi đúng cách
- Ống dẫn lưu ngực là các ống lòng rộng có một dải cản quang được sử dụng làm dấu hiệu. Dải đánh dấu bị gián đoạn tại vị trí của một lỗ bên.
- Vị trí lý tưởng là trước-trên để hút tràn khí màng phổi và sau-dưới để dẫn lưu tràn dịch, nhưng ống dẫn lưu ngực thường hoạt động tốt bất kể vị trí đặt (Hình 9.13).
- Không có lỗ bên nào nên nằm ngoài thành ngực. Nếu lỗ bên kéo dài ra ngoài thành ngực, điều này có thể tạo ra một rò khí dẫn đến cả dẫn lưu không đủ và tràn khí dưới da (Hình 9.14).
- Vị trí đặt sai và biến chứng của ống dẫn lưu màng phổi
- Hầu hết các vị trí sai gây ra dẫn lưu không đủ hơn là biến chứng nghiêm trọng. Điều này bao gồm các vị trí sai trong đó ống vô ý được đặt vào rãnh liên thùy lớn (Hình 9.15).
- Các biến chứng nghiêm trọng không phổ biến và bao gồm:
- Chảy máu thứ phát sau rách động mạch liên sườn
- Rách gan hoặc lách khi đặt
- Giãn nở nhanh của một phổi bị xẹp do tràn khí màng phổi lớn hoặc tràn dịch màng phổi lớn có thể dẫn đến phù phổi do tái giãn nở một bên.
CÁC THIẾT BỊ TIM MẠCH
Máy tạo nhịp
- Tại sao chúng được sử dụng
- Dùng cho các bất thường dẫn truyền tim
- Một số tình trạng kháng trị với điều trị nội khoa (ví dụ: suy tim sung huyết)
- Vị trí đặt máy tạo nhịp tim đúng cách
- Tất cả các máy tạo nhịp bao gồm một bộ tạo xung thường được cấy dưới da ở thành ngực trước bên trái và ít nhất một dây dẫn (điện cực) được đặt qua da, thường xuyên nhất qua tĩnh mạch dưới đòn.
ĐIỂM QUAN TRỌNG
|
- Một số máy tạo nhịp có hai dây dẫn (thường đầu của chúng ở trong tâm nhĩ phải và tâm thất phải) trong khi những máy khác có thể có ba dây dẫn (với đầu của chúng thường ở trong tâm nhĩ phải, tâm thất phải và xoang vành).
- Tất cả các dây dẫn phải có các đường cong nhẹ nhàng. Không nên có các chỗ gập góc sắc trong các điện cực.
- Vị trí đặt sai và biến chứng của máy tạo nhịp tim
- Tràn khí màng phổi là biến chứng không thường xuyên của việc đặt máy tạo nhịp hoặc máy khử rung tim cấy ghép tự động (AICD).
- Gãy dây dẫn có thể xảy ra ở bất kỳ trong ba vị trí: chính bộ tạo xung, vị trí tiếp cận tĩnh mạch, hoặc đầu dây dẫn. Các chỗ gãy trong dây dẫn có thể được nhận biết bằng sự gián đoạn trong chính dây dẫn (Hình 9.17).
- Dây dẫn có thể thủng tim gây ra chèn ép tim. Tìm các chỗ uốn cong sắc trong dây dẫn thứ phát sau thủng một mạch máu.
- Dây dẫn có thể bị rút lại khỏi tiếp xúc bình thường với thành tâm thất vì bệnh nhân xoắn hoặc nghịch bộ tạo xung dưới da, vô tình cuộn các dây dẫn quanh bộ tạo xung và gây ra sự rút lại của các đầu ống (hội chứng Twiddler) (Hình 9.18) hoặc do sự di chuyển dưới da của máy tạo nhịp.
- Dây dẫn có thể được đặt lạc chỗ, ví dụ: trong tĩnh mạch gan.
Máy Khử rung tim Cấy ghép Tự động (AICD)
- Tại sao chúng được sử dụng
- Để ngăn ngừa đột tử, thường do các rối loạn nhịp nhanh như rung thất hoặc nhịp nhanh thất
- Vị trí đặt máy khử rung tim cấy ghép tự động đúng cách
- AICD thường có thể được phân biệt với máy tạo nhịp bằng đoạn rộng hơn và mờ hơn của ít nhất một trong các điện cực (Hình 9.19). Một điện cực thường được đặt ở tĩnh mạch chủ trên hoặc tĩnh mạch cánh tay đầu. Nếu một điện cực khác được sử dụng, đầu của nó được đặt ở đỉnh của tâm thất phải.
- Tất cả các chỗ uốn cong trong các dây dẫn phải là các đường cong mềm mại, không phải là các chỗ gập góc sắc.
- Vị trí đặt sai và biến chứng của máy khử rung tim cấy ghép tự động
- Dây dẫn có thể di chuyển và bị lệch
- Dây dẫn có thể bị gãy
Bơm Bóng Đối xung Nội động mạch chủ (IABP)
- Tại sao chúng được sử dụng
- Để cải thiện cung lượng tim và cải thiện tưới máu các động mạch vành sau phẫu thuật hoặc ở những bệnh nhân bị sốc tim hoặc suy thất kháng trị.
- Được đặt ở động mạch chủ ngực xuống đoạn gần, một quả bóng hình trụ dài được bơm phồng trong kỳ tâm trương, làm tăng lưu lượng máu đến các động mạch vành, và được xì hơi trong kỳ tâm thu, làm giảm hậu gánh của tim.
- Vị trí đặt bơm bóng đối xung nội động mạch chủ đúng cách
- Đầu ống có thể được xác định bằng một dấu hiệu kim loại tuyến tính nhỏ (Hình 9.20). Đầu ống nên nằm xa hơn gốc của động mạch dưới đòn trái để không làm tắc nghẽn nó.
- Dấu hiệu kim loại có thể hơi hướng về bên phải ở vùng cung động mạch chủ.
- Khi được bơm phồng, quả bóng hình xúc xích có thể được hình dung như một cấu trúc chứa khí trong động mạch chủ ngực xuống.
- Vị trí đặt sai và biến chứng của bơm bóng đối xung nội động mạch chủ
- Nếu ống thông quá gần, quả bóng được bơm phồng có thể làm tắc nghẽn các mạch máu lớn dẫn đến đột quỵ.
- Nếu quả bóng quá xa, thiết bị có hiệu quả giảm.
- Bóc tách động mạch chủ và thủng động mạch có thể xảy ra không thường xuyên.
CÁC ỐNG THÔNG TIÊU HÓA
Ống thông (mũi) Dạ dày (NasoGastric Tube, NGT)
- Tại sao chúng được sử dụng
- Nuôi ăn ngắn hạn
- Lấy mẫu và giải áp dạ dày qua hút
- Dùng thuốc
- Vị trí đặt ống thông dạ dày đúng cách
- Ống thông dạ dày là các ống rộng (khoảng 1 cm) được đánh dấu bằng một dải cản quang bị gián đoạn tại một lỗ bên, thường cách đầu ống khoảng 10 cm.
- Đầu ống và bất kỳ lỗ bên nào của ống nên kéo dài khoảng 10 cm vào dạ dày qua chỗ nối thực quản-dạ dày (EG) để ngăn ngừa hít sặc sau khi cho ăn vào thực quản (Hình 9.21).
ĐIỂM QUAN TRỌNG
|
- Vị trí đặt sai và biến chứng của ống thông dạ dày
- Ống thông dạ dày là ống thông bị đặt sai vị trí phổ biến nhất trong tất cả các ống và dây.
- Cuộn ống thông mũi – dạ dày trong thực quản là vị trí sai phổ biến nhất.
- Nó có thể vô ý được đặt vào khí quản và đi vào một phế quản (Hình 9.22).
- Thủng do ống thông mũi – dạ dày hiếm gặp nhưng, khi nó xảy ra, nó thường xảy ra ở thực quản cổ.
- Một ống thông mũi – dạ dày lưu lâu dài có thể dẫn đến trào ngược dạ dày-thực quản, lần lượt có thể gây viêm thực quản và hẹp
- Luôn chụp một phim X-quang xác nhận trước khi cho bệnh nhân ăn hoặc dùng bất kỳ loại thuốc nào qua ống.
Ống thông Nuôi ăn (Ống Dobbhoff)
- Tại sao chúng được sử dụng
- Dùng để dinh dưỡng
- Vị trí đặt ống thông nuôi ăn đúng cách
- Vị trí lý tưởng của đầu ống thông nuôi ăn được coi là sau môn vị, tức là, trong tá tràng hoặc hỗng tràng, lý do là để giảm nguy cơ hít sặc sau khi cho ăn (Hình 9.23). Trên thực tế, việc đặt trong dạ dày rất phổ biến.
- Đầu của một ống thông nuôi ăn có thể nhận biết bằng một đậm độ kim loại, tuyến tính được gắn vào đầu ống.
- Bạn có biết rằng ống Dobbhoff không được đặt theo tên của một người tên là “Dobbhoff” không? Ống được đặt theo tên của hai bác sĩ, Drs. Dobbie và Hoffmeister.
- Vị trí đặt sai và biến chứng của ống thông nuôi ăn
- Đặt vào khí quản thay vì thực quản có thể dẫn đến đầu ống đi vào phổi. Luôn chụp một phim X-quang xác nhận trước khi cho bệnh nhân ăn (Hình 9.24).
- Thủng thực quản do dây dẫn là một biến chứng không phổ biến.
- Sau khi dây dẫn được tháo ra, nó không được đặt lại.
Hình 9.1 Ống nội khí quản ở vị trí thỏa đáng. Ống nội khí quản có một dải đánh dấu cản quang (mũi tên trắng liền). Đầu ống có góc chéo (mũi tên trắng chấm). Ở người lớn, chúng thường có một bóng chèn có thể bơm phồng. Hầu hết các ống nội khí quản được đặt qua đường miệng, thay vì đường mũi. Với đầu bệnh nhân ở tư thế trung gian, đầu của ETT phải cách carina (mũi tên đen) khoảng một nửa khoảng cách giữa hai đầu trong của xương đòn (C).
Hình 9.2 Ống nội khí quản với bóng chèn quá phồng. Quả bóng quá phồng này (mũi tên trắng) của ống nội khí quản (mũi tên đen) rộng hơn đường kính của khí quản. Bóng chèn không nên làm căng khí quản. Sự chèn ép kéo dài lên thành khí quản bởi một bóng chèn quá phồng có thể dẫn đến hoại tử thành và hẹp khí quản.
Hình 9.3 Ống nội khí quản quá cao. Đầu ống (mũi tên trắng liền) không nên được đặt trong hoặc gần thanh quản hoặc hầu họng vì bóng chèn có thể gây tổn thương cho các cấu trúc này nếu nó vẫn ở vị trí này. Vị trí cao cũng có thể dễ gây hít sặc. Bệnh nhân này cũng có một ống NG (mũi tên trắng chấm) và một số dây theo dõi tim chồng lên (mũi tên đen). Bệnh nhân trong môi trường chăm sóc tích cực thường có nhiều ống và dây chồng lên nhau có thể làm phức tạp việc diễn giải.
Hình 9.4 Ống mở khí quản ở vị trí đúng. Đầu ống (mũi tên đen) ở khoảng giữa lỗ mở nơi ống mở khí quản được đặt (mũi tên trắng chấm) và carina (mũi tên trắng liền). Điều này thường ở quanh mức T3. Đầu của một ống mở khí quản không bị ảnh hưởng bởi việc gập và duỗi cổ.
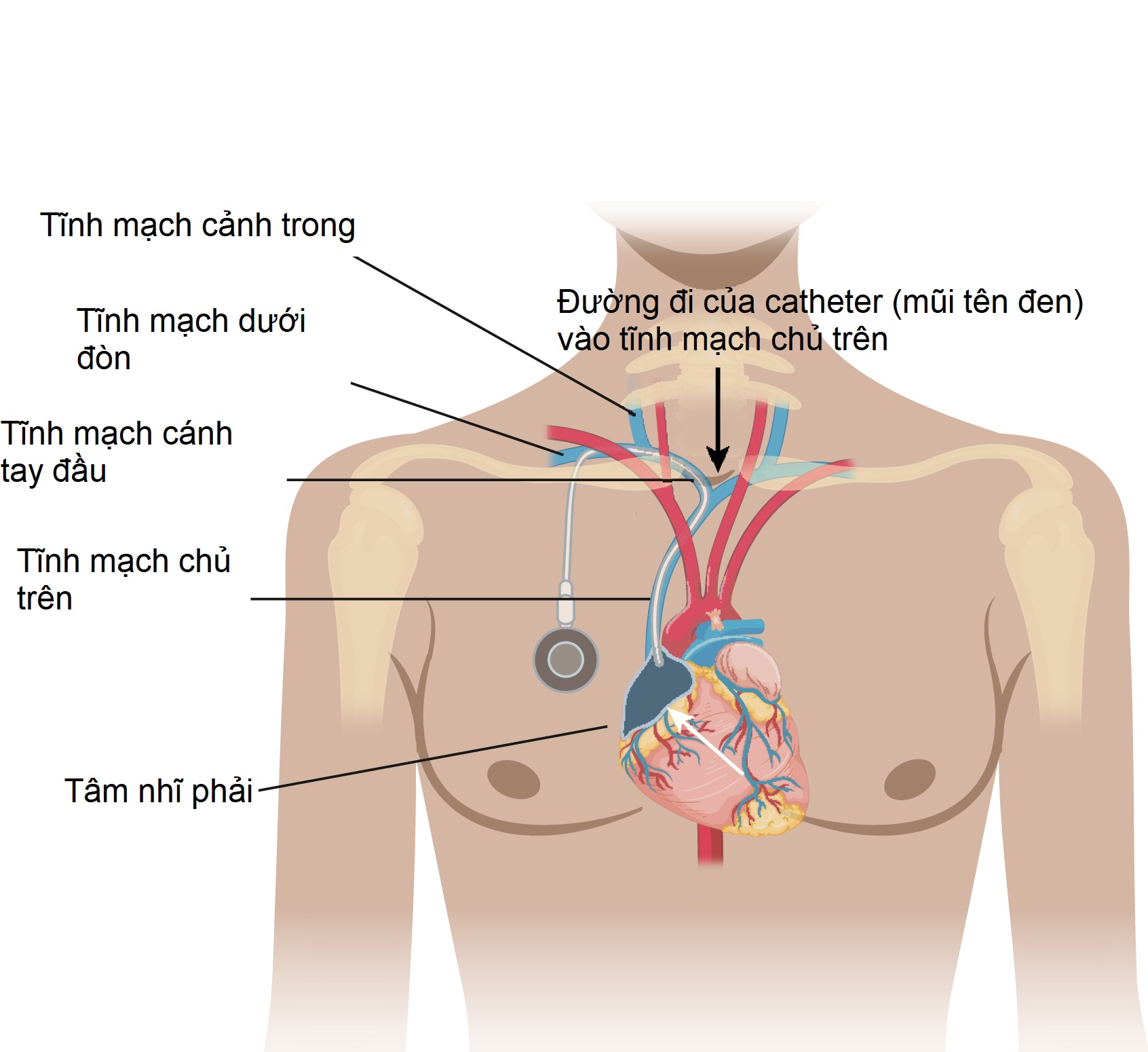
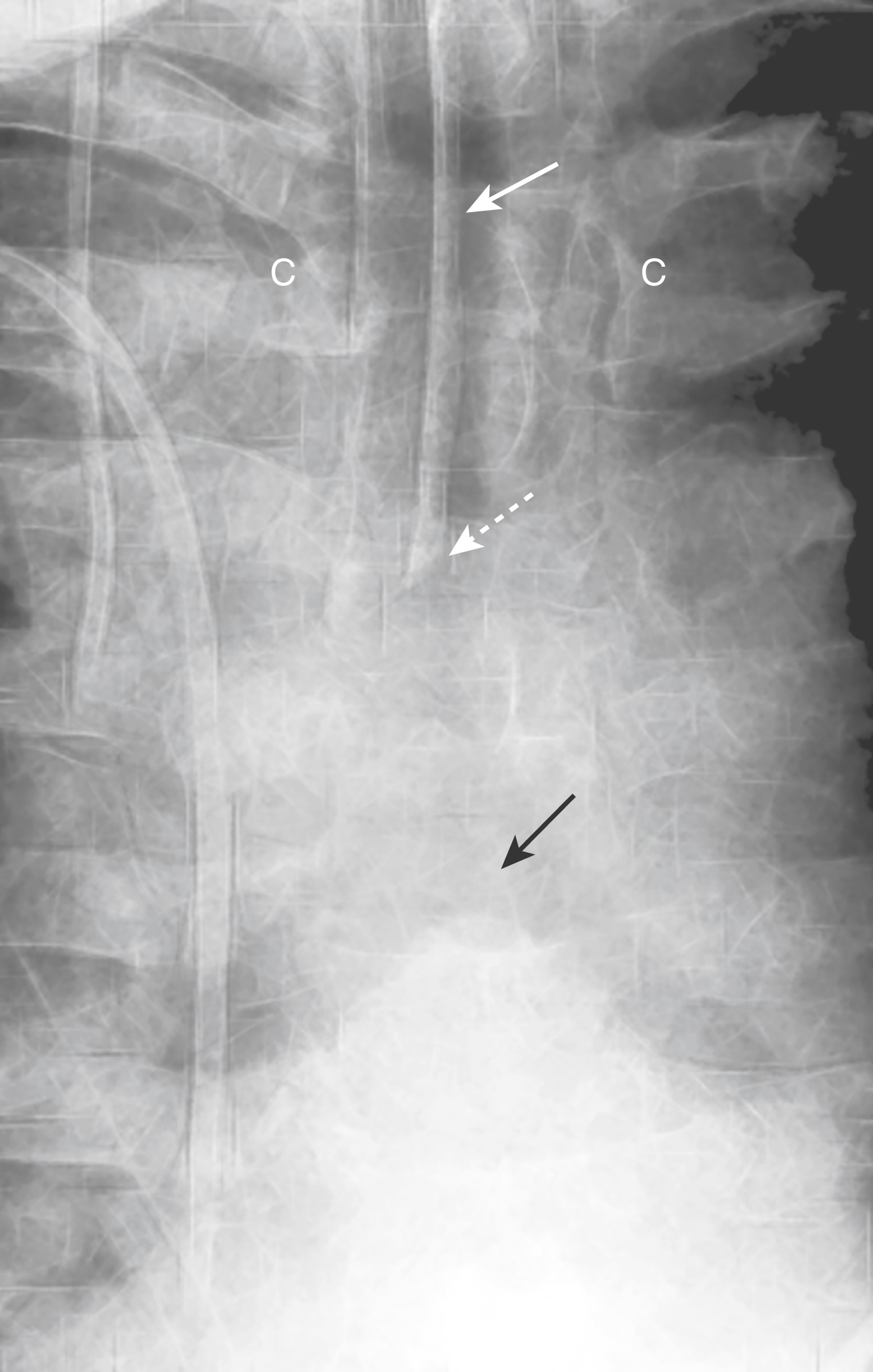
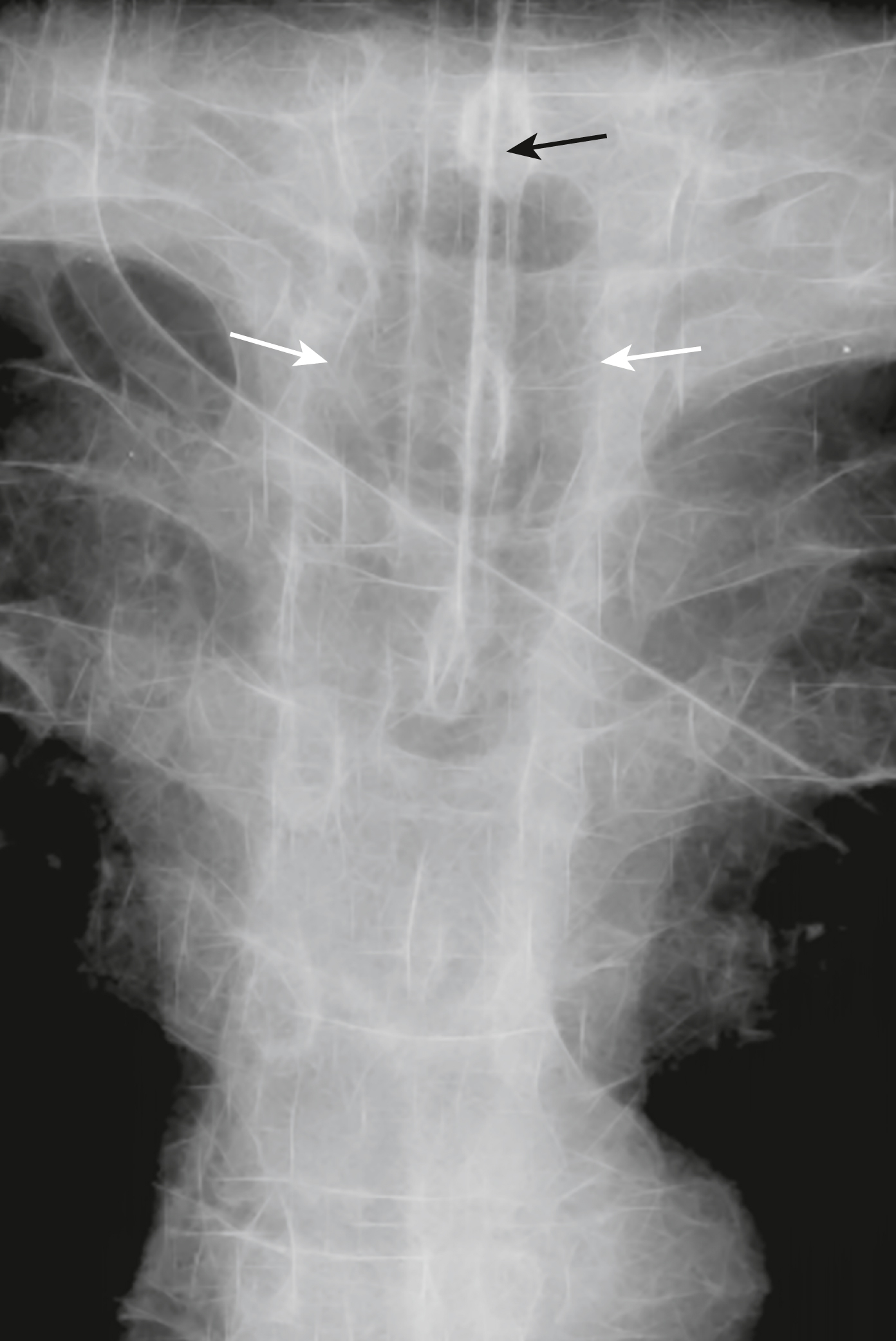
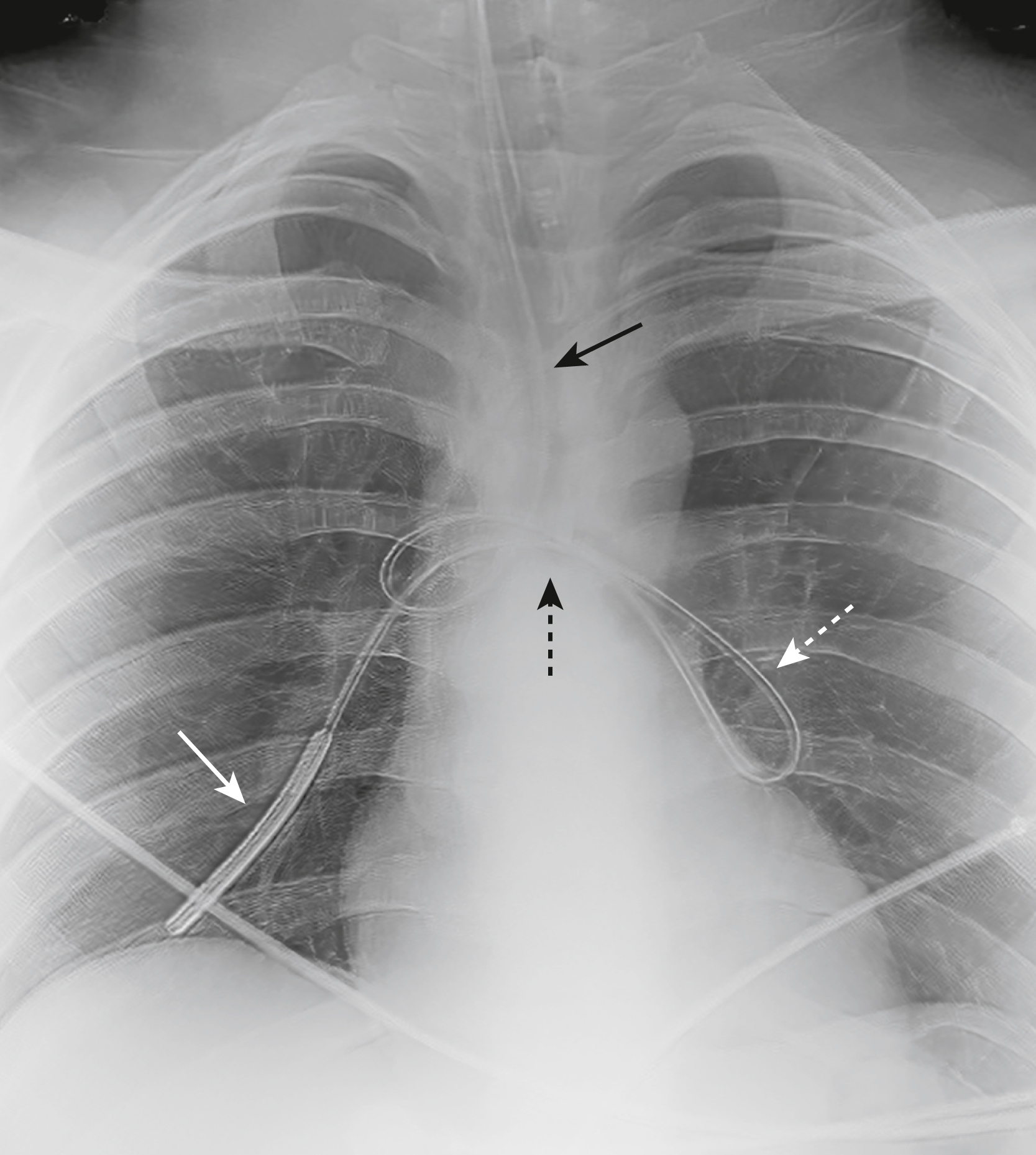
Hình 9.5 Ống thông tĩnh mạch trung tâm (CVC). CVC thường được đặt qua đường tĩnh mạch dưới đòn hoặc tĩnh mạch cảnh trong. Các tĩnh mạch cảnh trong hợp với các tĩnh mạch dưới đòn để tạo thành các tĩnh mạch cánh tay đầu (vô danh), lần lượt đổ vào tĩnh mạch chủ trên. Chỗ nối của các tĩnh mạch dưới đòn và cánh tay đầu thường xảy ra phía sau đầu trong của xương đòn (mũi tên đen) nơi đường đi của ống thông nên bắt đầu đi xuống bên cạnh bên phải của cột sống. Đầu ống nên nằm ở tĩnh mạch chủ trên tại chỗ nối với tâm nhĩ phải (mũi tên trắng). Chỗ nối của tĩnh mạch chủ trên và tâm nhĩ phải thường nằm ở ngang mức thân đốt sống ngực thứ 5 hoặc thứ 6 hoặc khoảng hai thân đốt sống bên dưới mức carina.
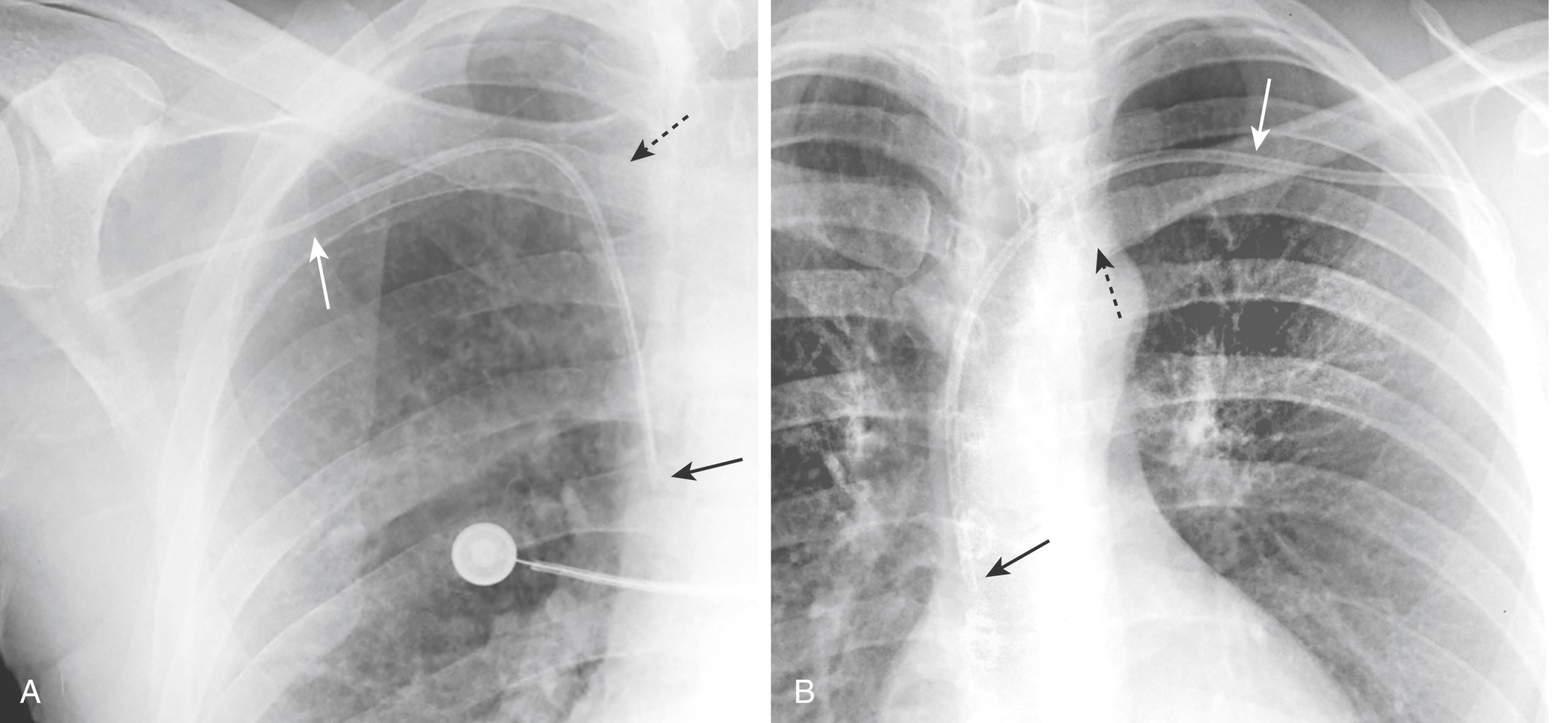
Hình 9.6 Ống thông tĩnh mạch trung tâm dưới đòn ở vị trí đúng, (A) Đặt ở bên phải và (B) Đặt ở bên trái. Ở cả hai bệnh nhân, có một ống thông tĩnh mạch trung tâm được đặt qua tĩnh mạch dưới đòn (mũi tên trắng liền). Mỗi ống thông đi qua dưới đầu trong của xương đòn (mũi tên đen) và đầu ống (vòng tròn) nằm ở tĩnh mạch chủ trên. Lưu ý rằng đầu ống thông nằm ở bên phải của cột sống.
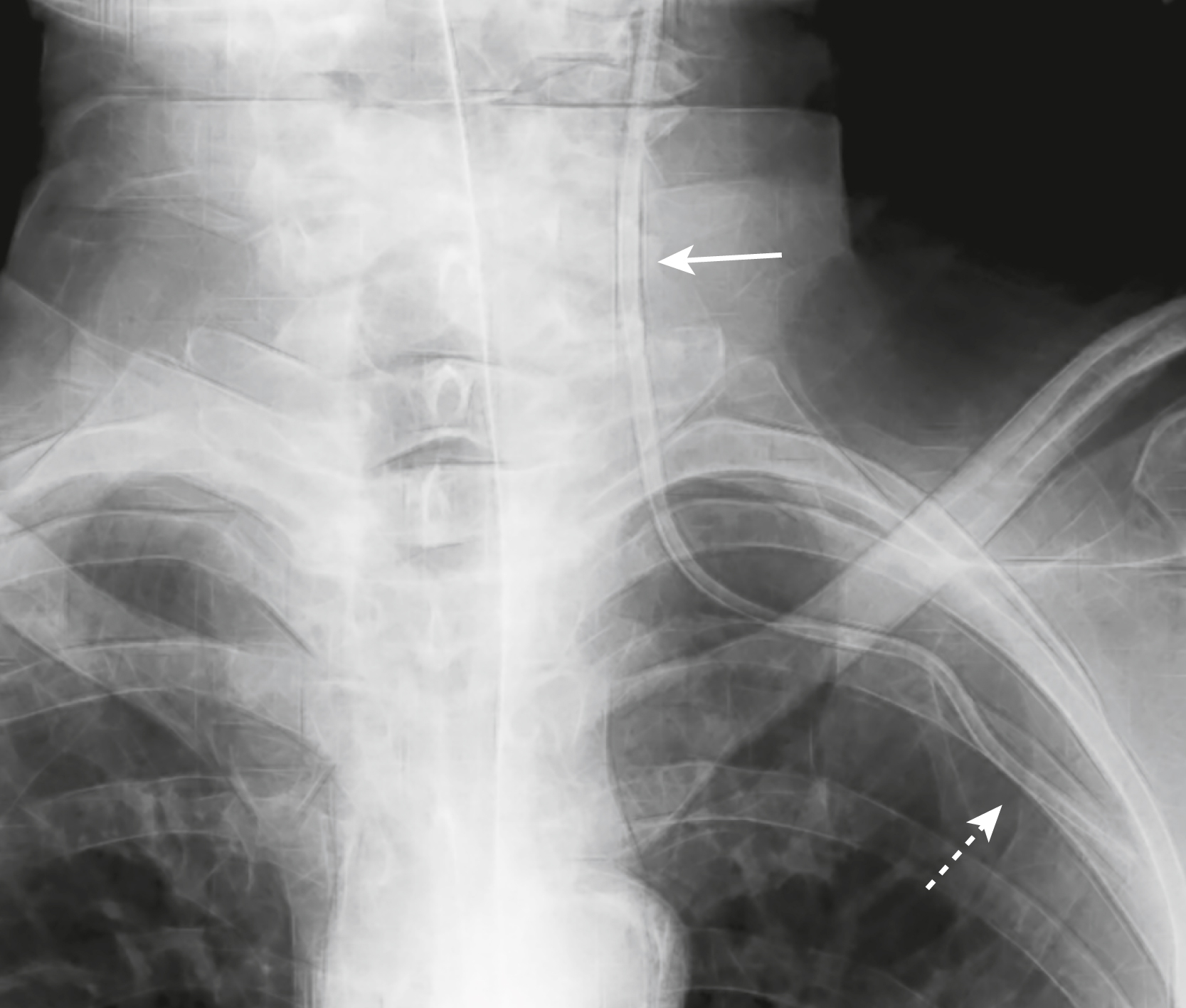
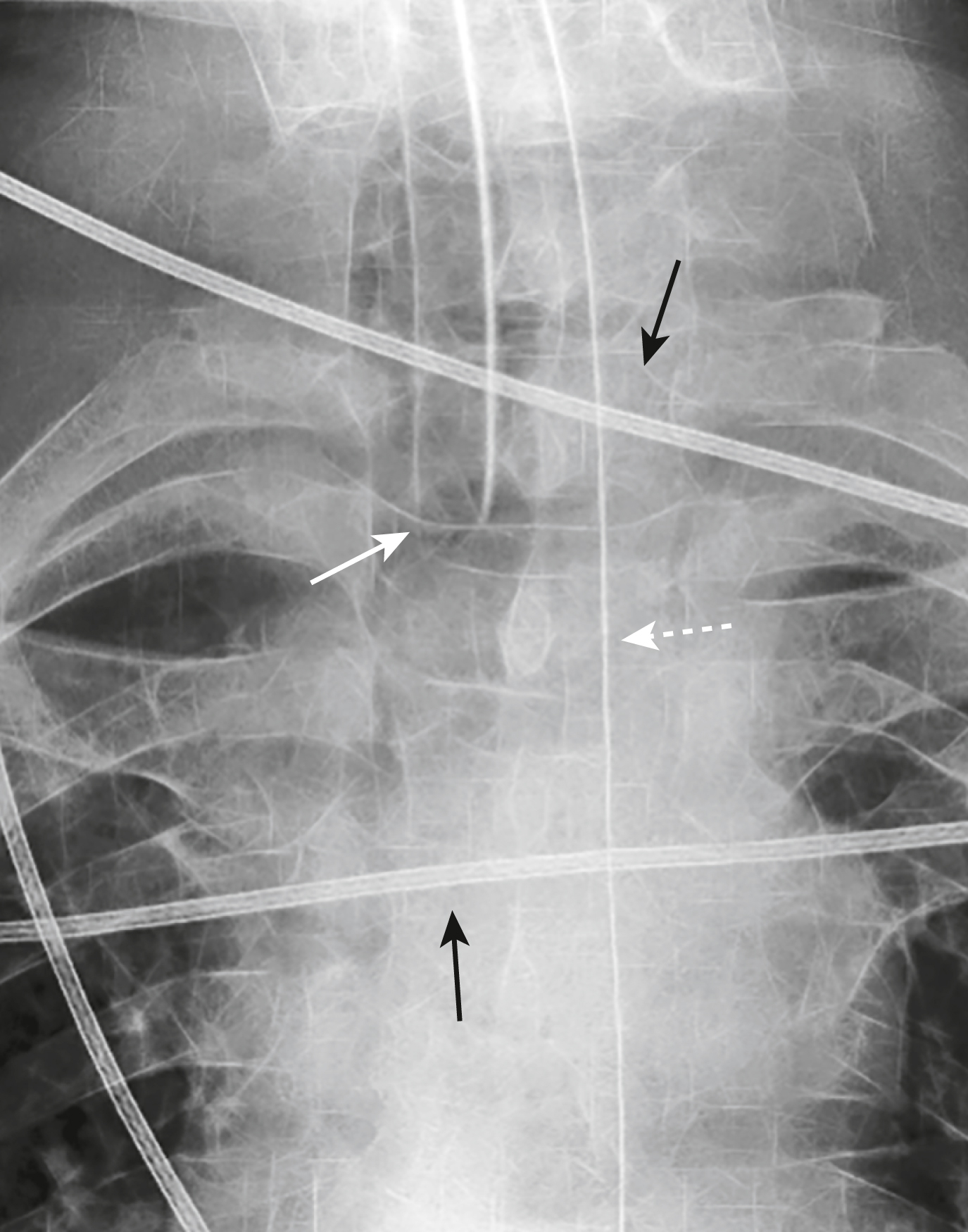
Hình 9.7 Ống thông tĩnh mạch trung tâm trong tâm nhĩ phải và tĩnh mạch cảnh trong. (A) Đầu của ống thông tĩnh mạch trung tâm này (mũi tên) nằm trong tâm nhĩ phải. Vị trí này làm tăng nguy cơ rối loạn nhịp tim. (B) Đầu của ống thông tĩnh mạch trung tâm này (mũi tên) nằm trong tĩnh mạch cảnh trong bên phải. Vị trí này có thể dẫn đến các chỉ số áp lực tĩnh mạch trung tâm không chính xác.
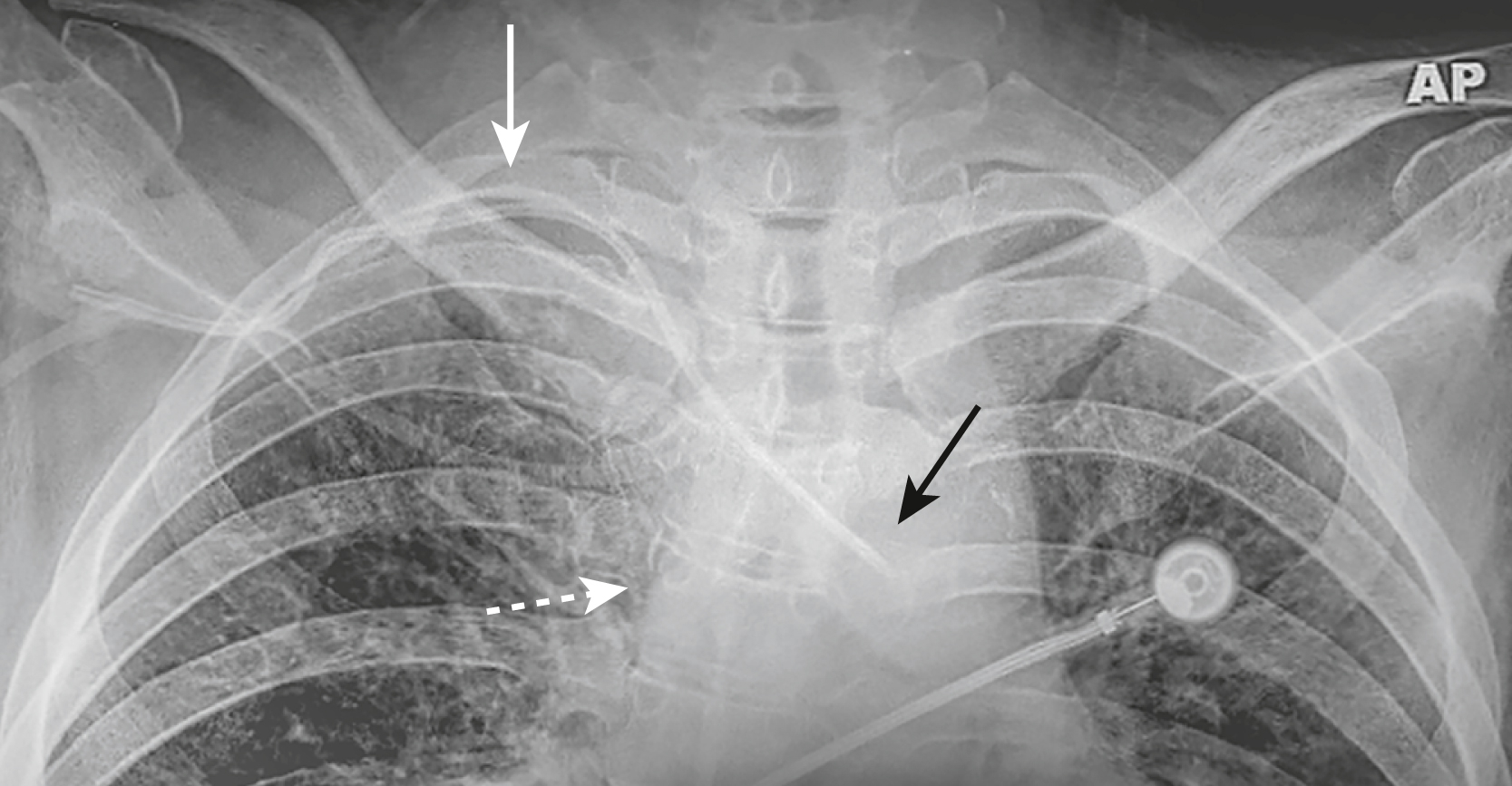
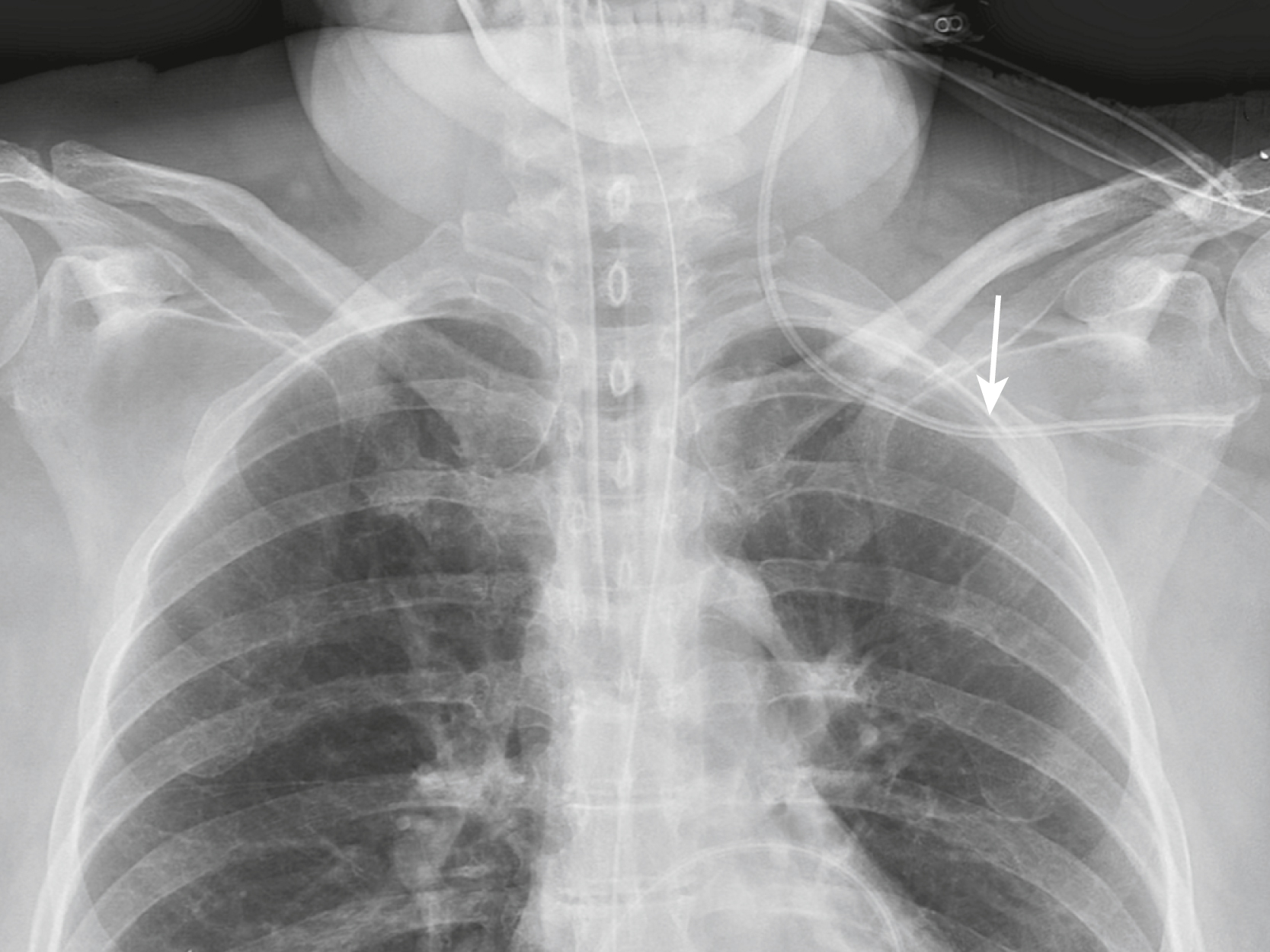
Hình 9.8 Đặt ống thông tĩnh mạch trung tâm vào động mạch. Lưu ý rằng ống thông này, vô ý được đặt vào động mạch dưới đòn (mũi tên trắng liền), không bắt đầu đi xuống bên phải của cột sống (mũi tên trắng chấm) như bình thường và đầu của nó (mũi tên đen) đi qua đường giữa và chồng lên động mạch chủ, cách xa vị trí của tĩnh mạch chủ trên.

Hình 9.9 Ống thông trung tâm đặt từ ngoại vi (PICC) trong tâm nhĩ phải. Một PICC (mũi tên) được đặt ở cẳng tay trên hoặc cánh tay dưới và được luồn qua tĩnh mạch nách đến tĩnh mạch chủ trên (SVC) hoặc chỗ nối giữa SVC và tâm nhĩ phải. Trong trường hợp này, đầu ống kéo dài đến vùng tâm nhĩ phải (vòng tròn).
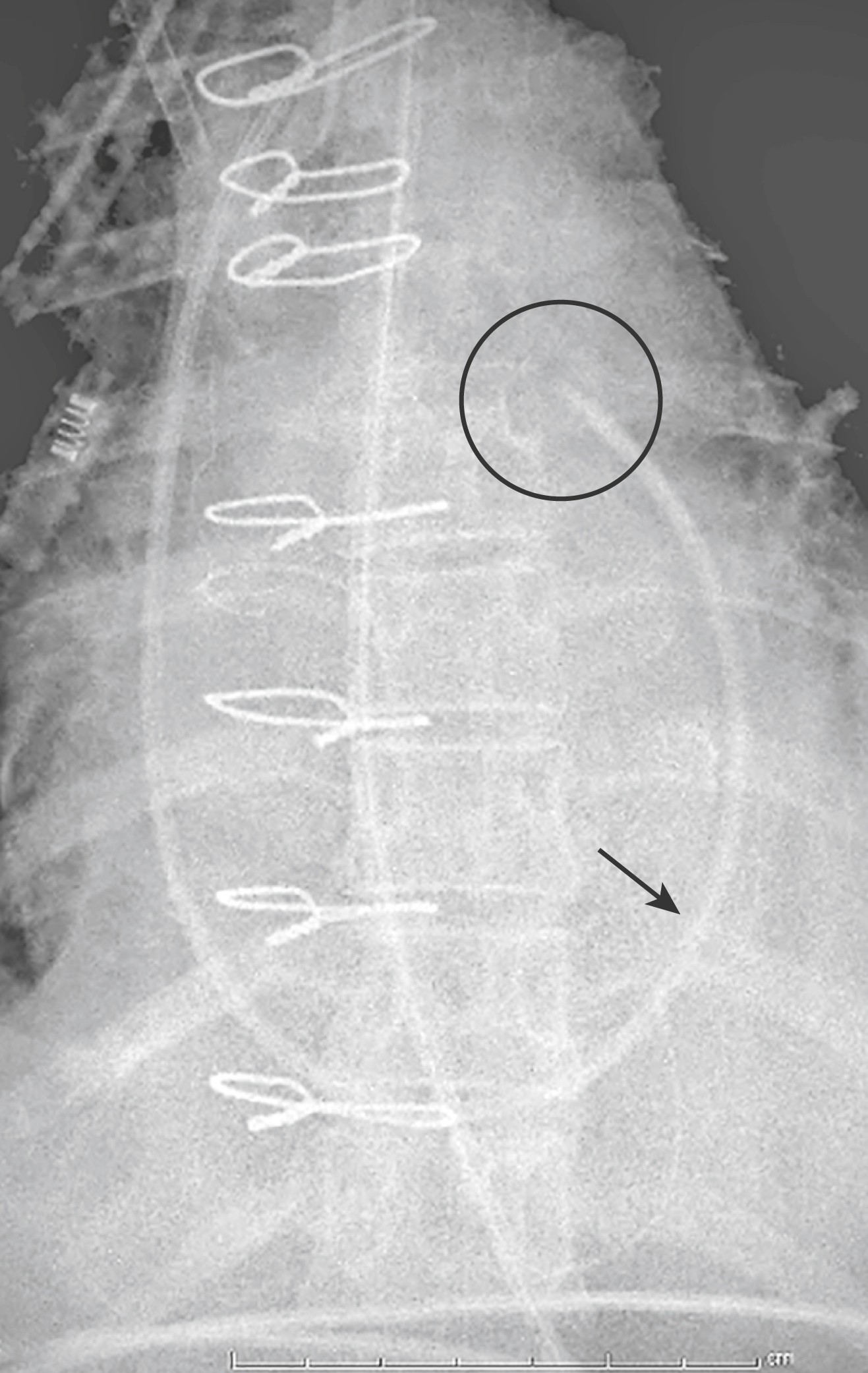
Hình 9.10 Ống thông động mạch phổi (Swan-Ganz) ở vị trí đúng. Một ống thông động mạch phổi (mũi tên) là một ống thông nhiều lòng có hình dạng tương tự như một dây tĩnh mạch trung tâm nhưng đầu của nó (vòng tròn) được “thả nổi” ra động mạch phổi thông qua việc bơm phồng một quả bóng nhỏ ở đầu ống. Nếu đầu ống được “bít” trong một mạch máu phổi nhỏ, một phép đo được gọi là áp lực mao mạch phổi bít có thể được thực hiện. Khi có van hai lá bình thường, phép đo này phản ánh áp lực nhĩ trái.

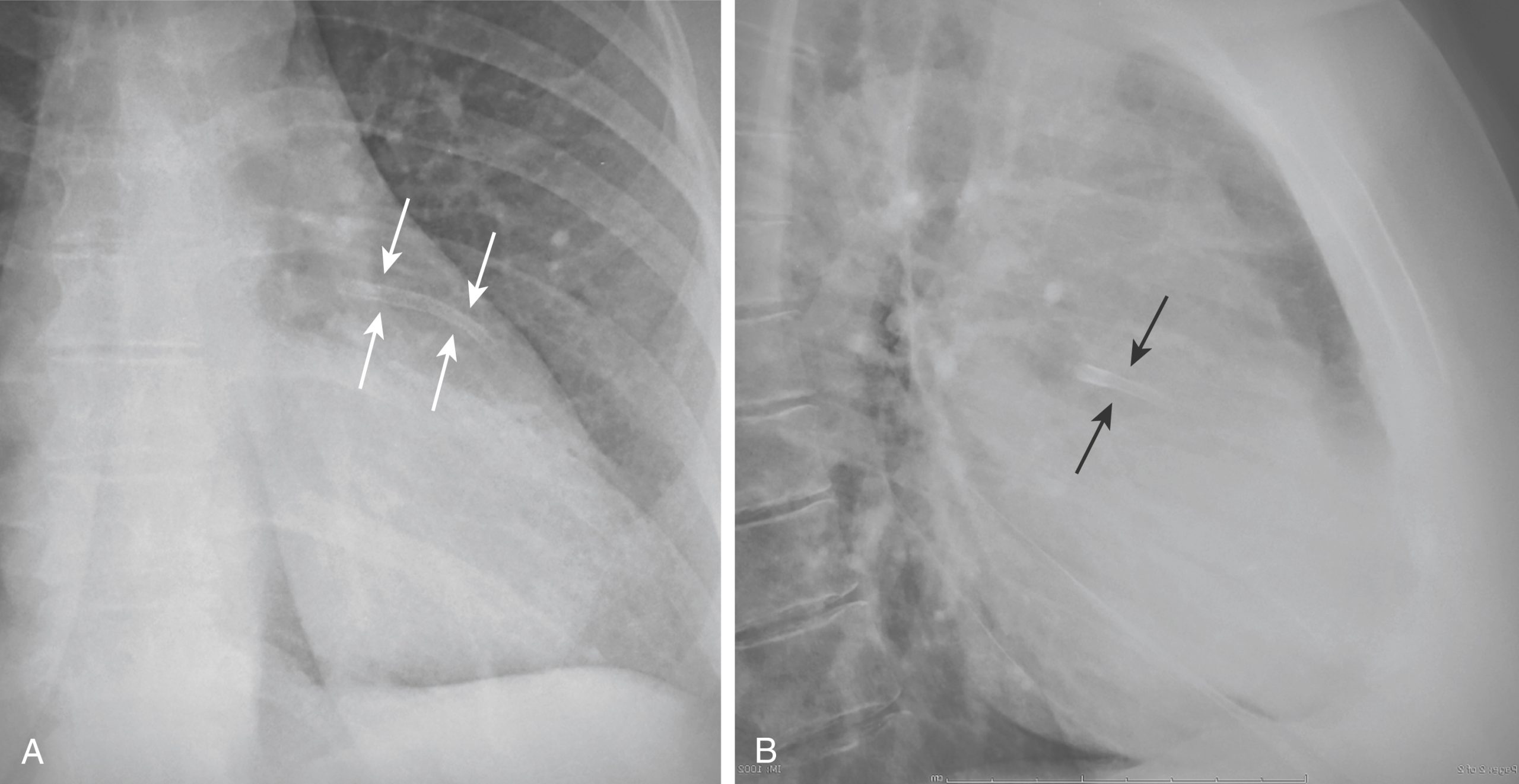
Hình 9.11 Ống thông động mạch phổi với đầu ống quá xa ngoại vi. Đầu của ống thông động mạch phổi này (vòng tròn) nằm gần ngoại vi của phổi phải, quá xa động mạch phổi phải (mũi tên). Đầu của ống thông này nên nằm trong vòng 2 cm so với bóng rốn phổi. Ống thông đã được rút lại vì đầu ống ở vị trí này làm tăng nguy cơ biến chứng, chẳng hạn như nhồi máu phổi hoặc hình thành phình giả.
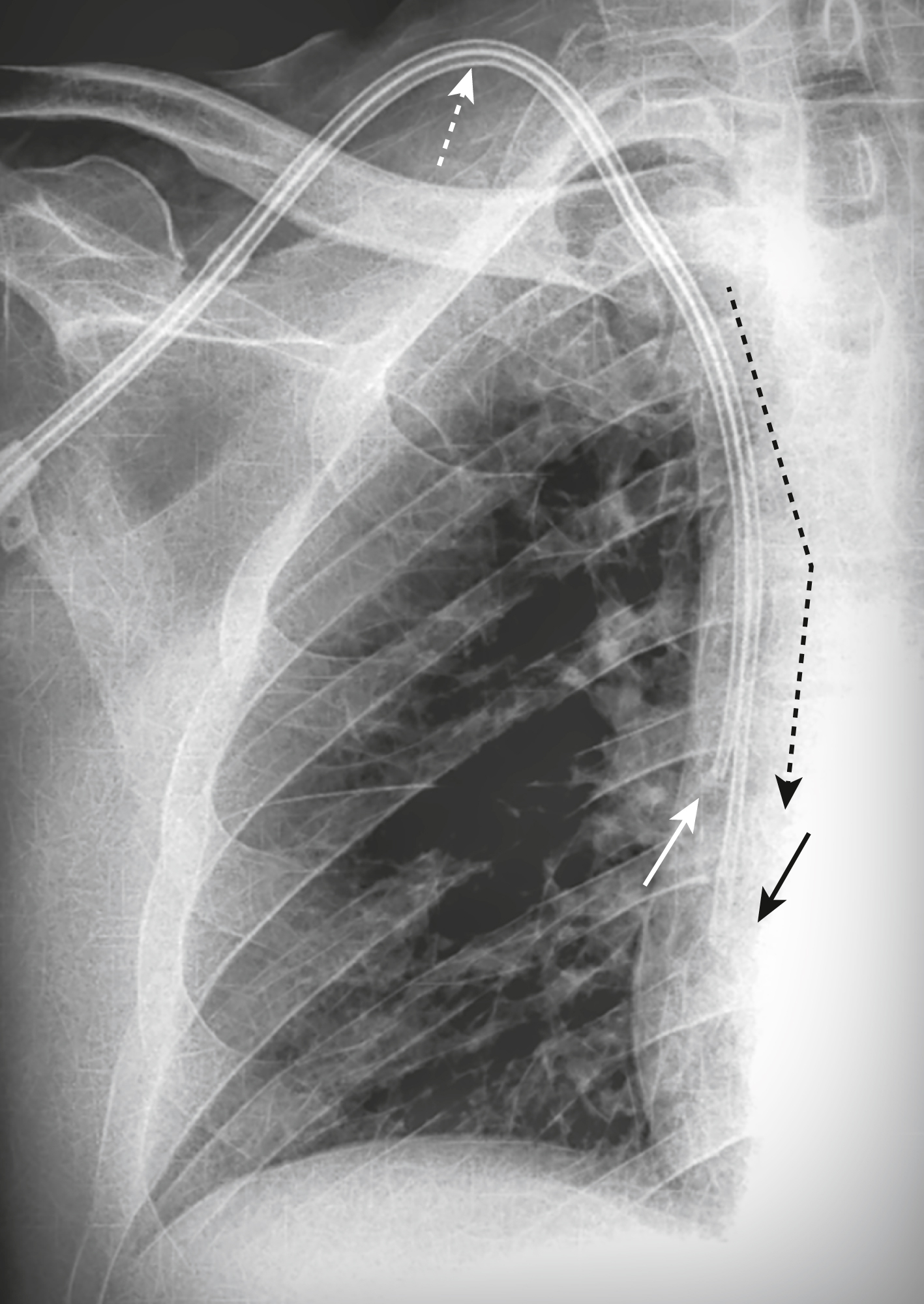
Hình 9.12 Ống thông lọc máu hai lòng ở vị trí đúng. Các ống thông lòng lớn này có ít nhất hai lòng thường được đánh dấu bằng một dải trung tâm (mũi tên trắng chấm). Vì hướng dòng máu được chỉ ra bởi mũi tên đen chấm, để giảm thiểu tuần hoàn lại ngay lập tức, đầu ống nơi máu được rút ra khỏi bệnh nhân (mũi tên trắng liền) nằm gần hơn đầu ống nơi máu được trả lại cho bệnh nhân (mũi tên đen).
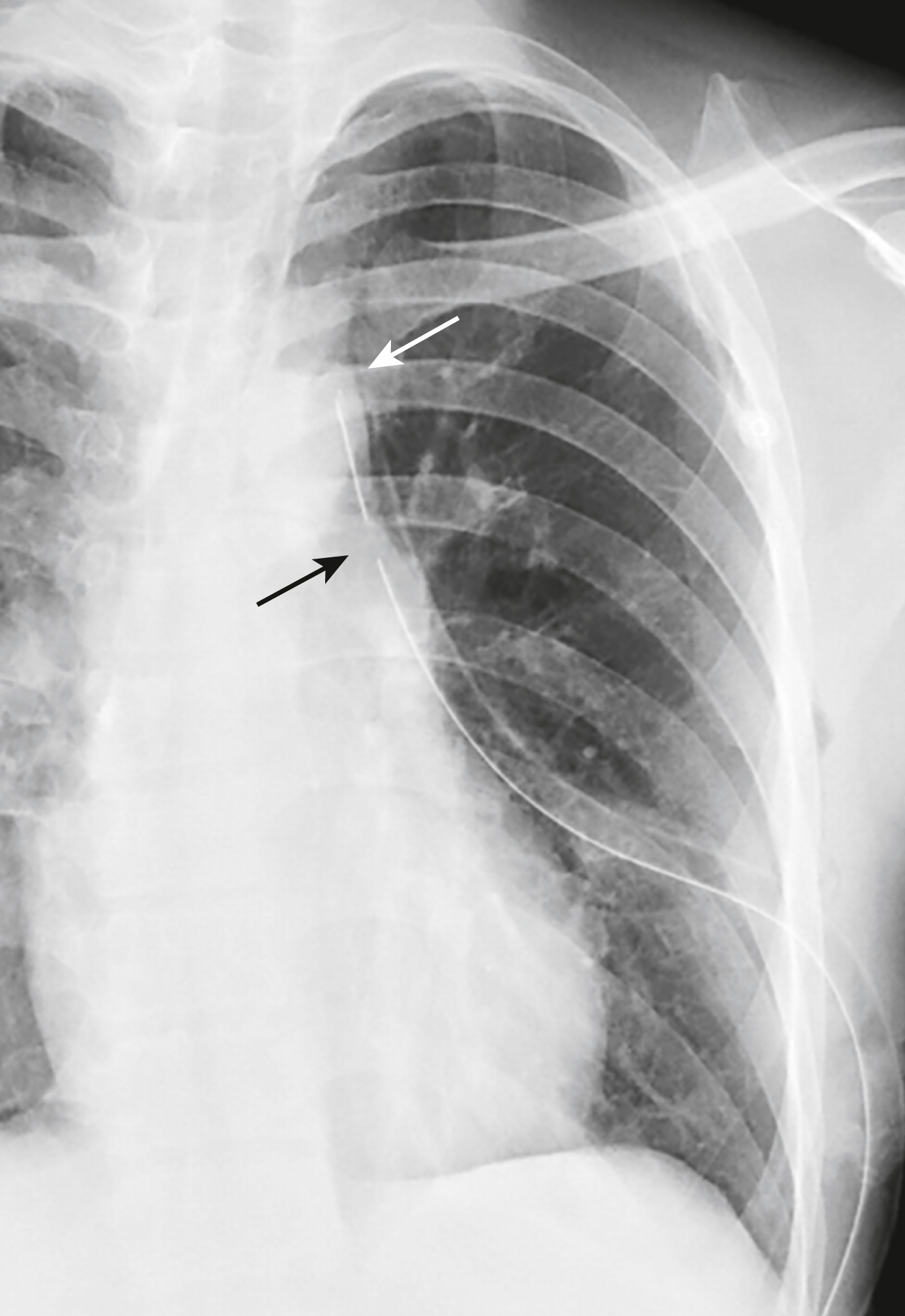
Hình 9.13 Ống dẫn lưu ngực ở vị trí đúng. Ống dẫn lưu ngực có một lỗ bên (mũi tên đen). Mũi tên trắng chỉ vào đầu ống. Ống dẫn lưu ngực được đặt vào một khoang liên sườn càng gần bờ trên của xương sườn càng tốt vì các dây thần kinh và mạch máu liên sườn chạy dọc theo bờ dưới của mỗi xương sườn. Ống này được đặt cho một tràn khí màng phổi, đã được hút hết.
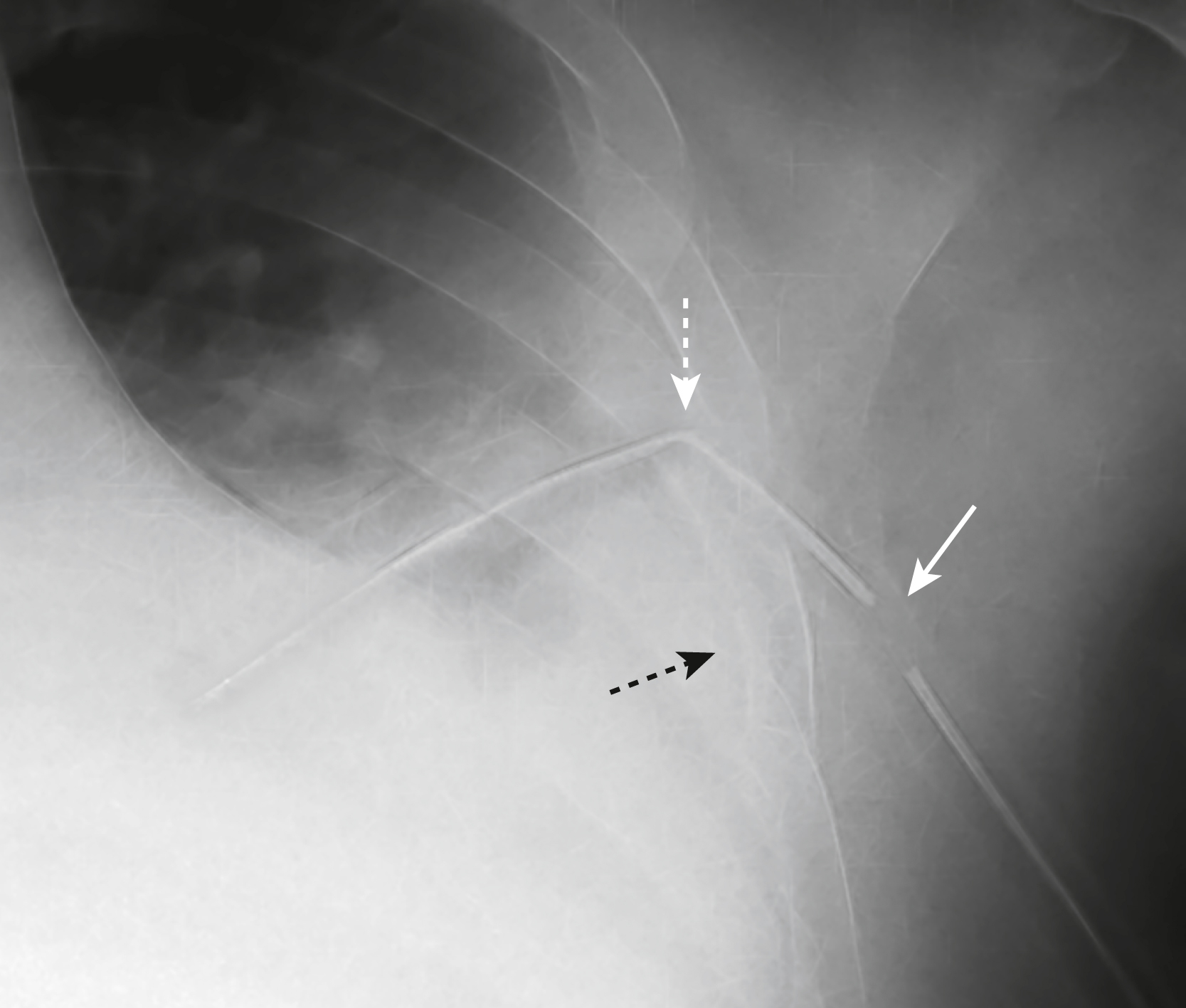
Hình 9.14 Lỗ bên của ống dẫn lưu ngực kéo dài ra ngoài lồng ngực. Không có lỗ bên nào của một ống dẫn lưu ngực (mũi tên trắng liền) nên nằm ngoài lồng ngực (mũi tên đen chấm) như cái này. Điều này có thể tạo ra một rò khí dẫn đến sự tồn tại của vấn đề cơ bản, trong trường hợp này là một tràn dịch màng phổi. Ống này cũng bị gập khi nó đi vào ngực (mũi tên trắng chấm), điều này có thể làm giảm thêm hiệu quả dẫn lưu của nó.
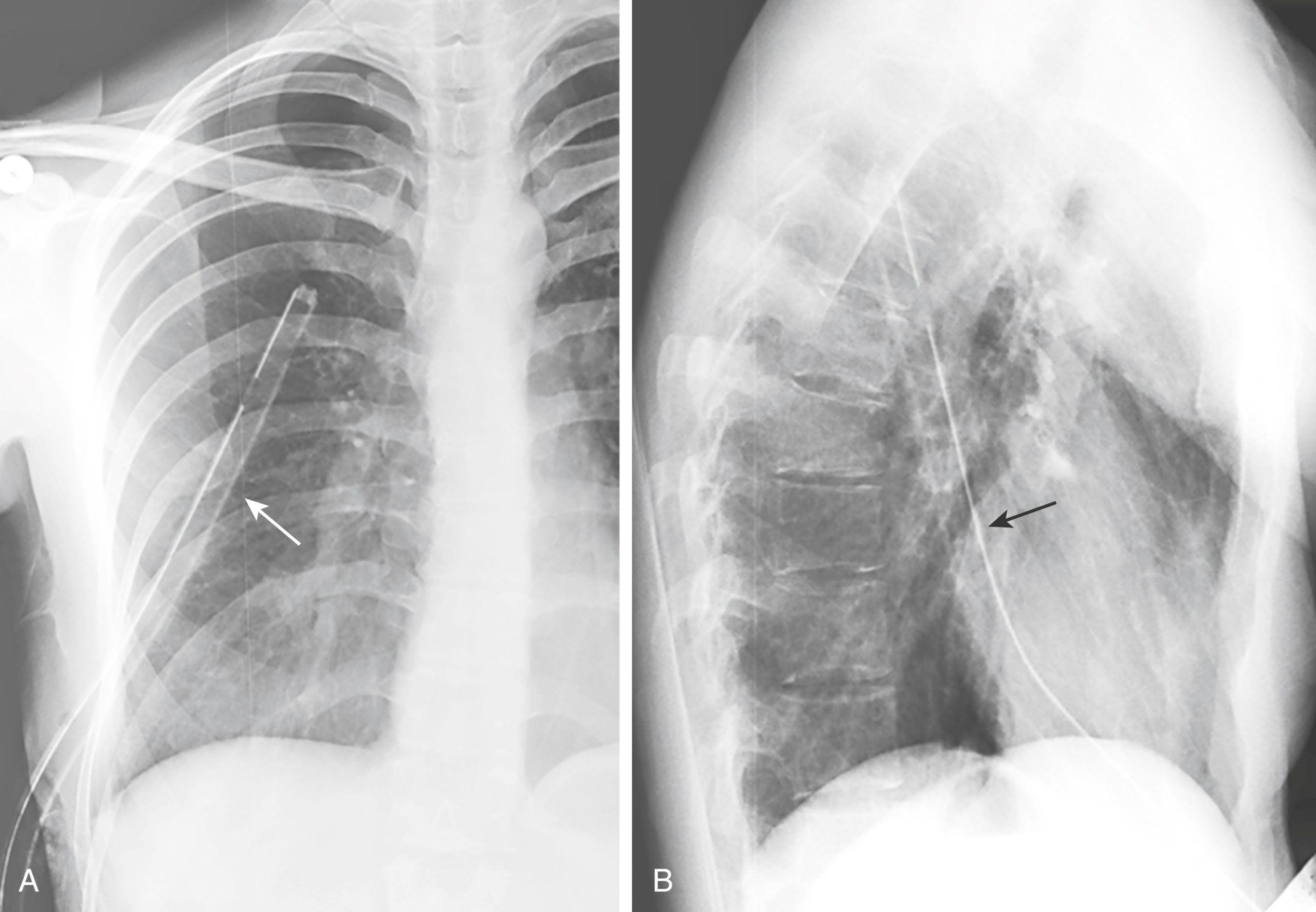
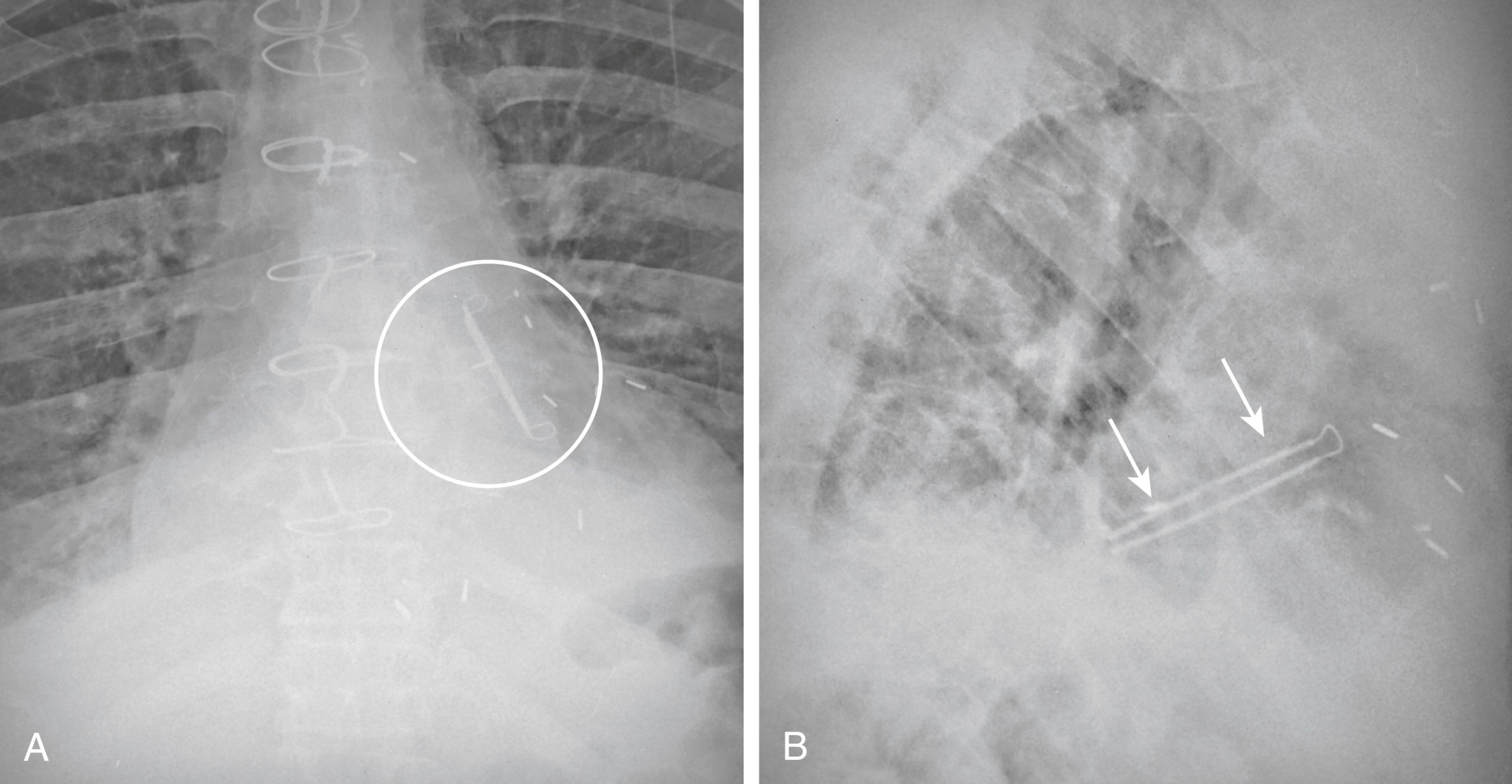
Hình 9.15 Ống dẫn lưu ngực trong rãnh liên thùy lớn. Nghi ngờ đặt một ống dẫn lưu ngực vào một trong các rãnh liên thùy khi ống được định hướng dọc theo đường đi của rãnh. Ống này nằm trong rãnh liên thùy lớn phải [mũi tên trắng trên phim thẳng (A) và mũi tên đen trên phim nghiêng (B)]. Các vị trí sai như thế này có thể dẫn đến dẫn lưu không hiệu quả.
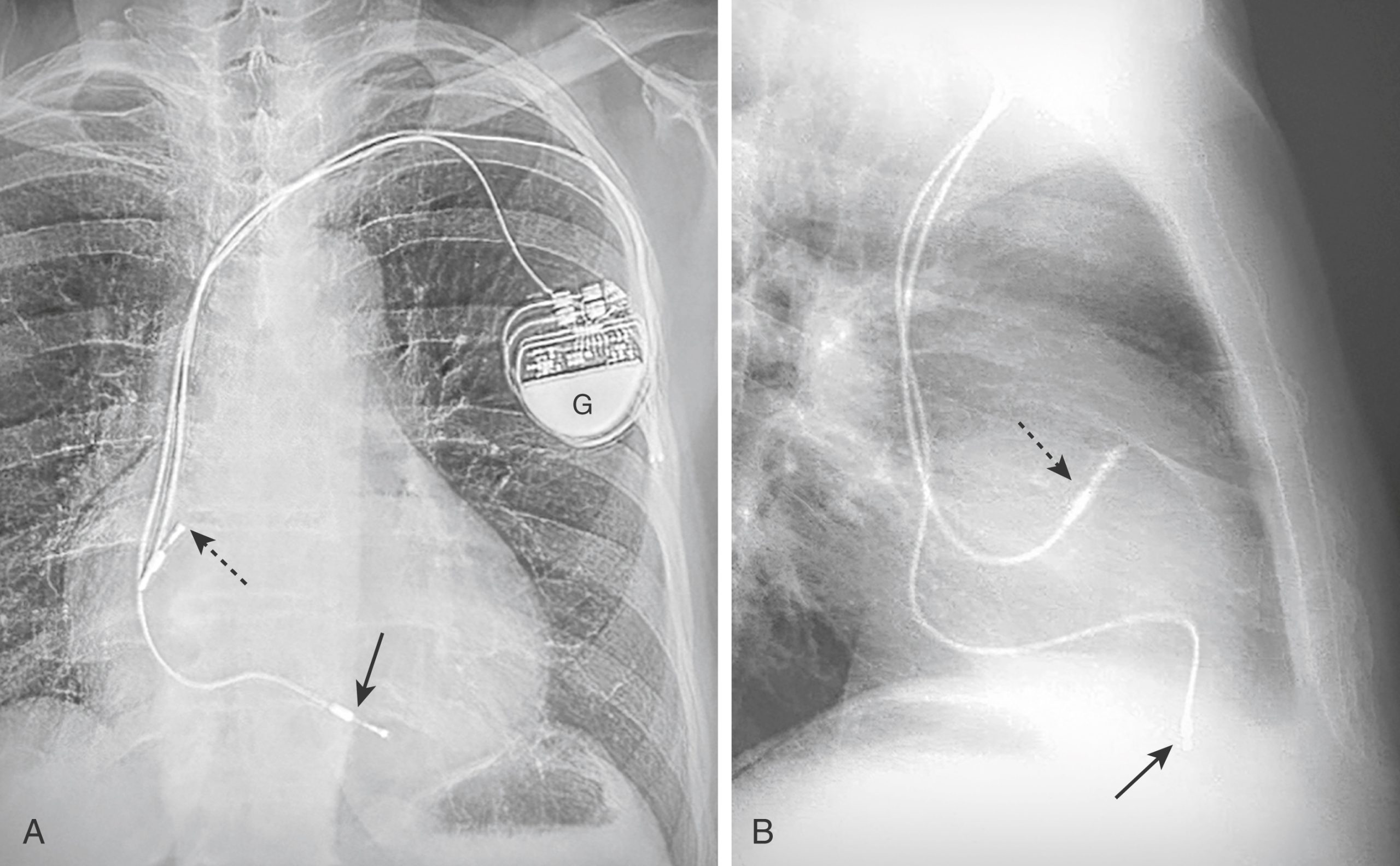
Hình 9.16 Máy tạo nhịp hai dây dẫn ở vị trí đúng. Máy tạo nhịp bao gồm một bộ tạo xung (G) thường được cấy vào thành ngực trái và một hoặc nhiều dây dẫn điện cực được đặt qua tĩnh mạch dưới đòn. Bệnh nhân này có một máy tạo nhịp hai dây dẫn. Một trong các dây dẫn ở đỉnh của tâm thất phải [mũi tên liền trong (A) và (B)] trong khi dây dẫn còn lại ở trong tâm nhĩ phải [mũi tên chấm trong (A) và (B)]. Lưu ý rằng dây dẫn tâm thất phải (mũi tên đen liền) bình thường chiếu sang bên trái của đường giữa (A) và phía trước (B), và dây dẫn tâm nhĩ phải thường cuộn lên trên trong (A) và (B).
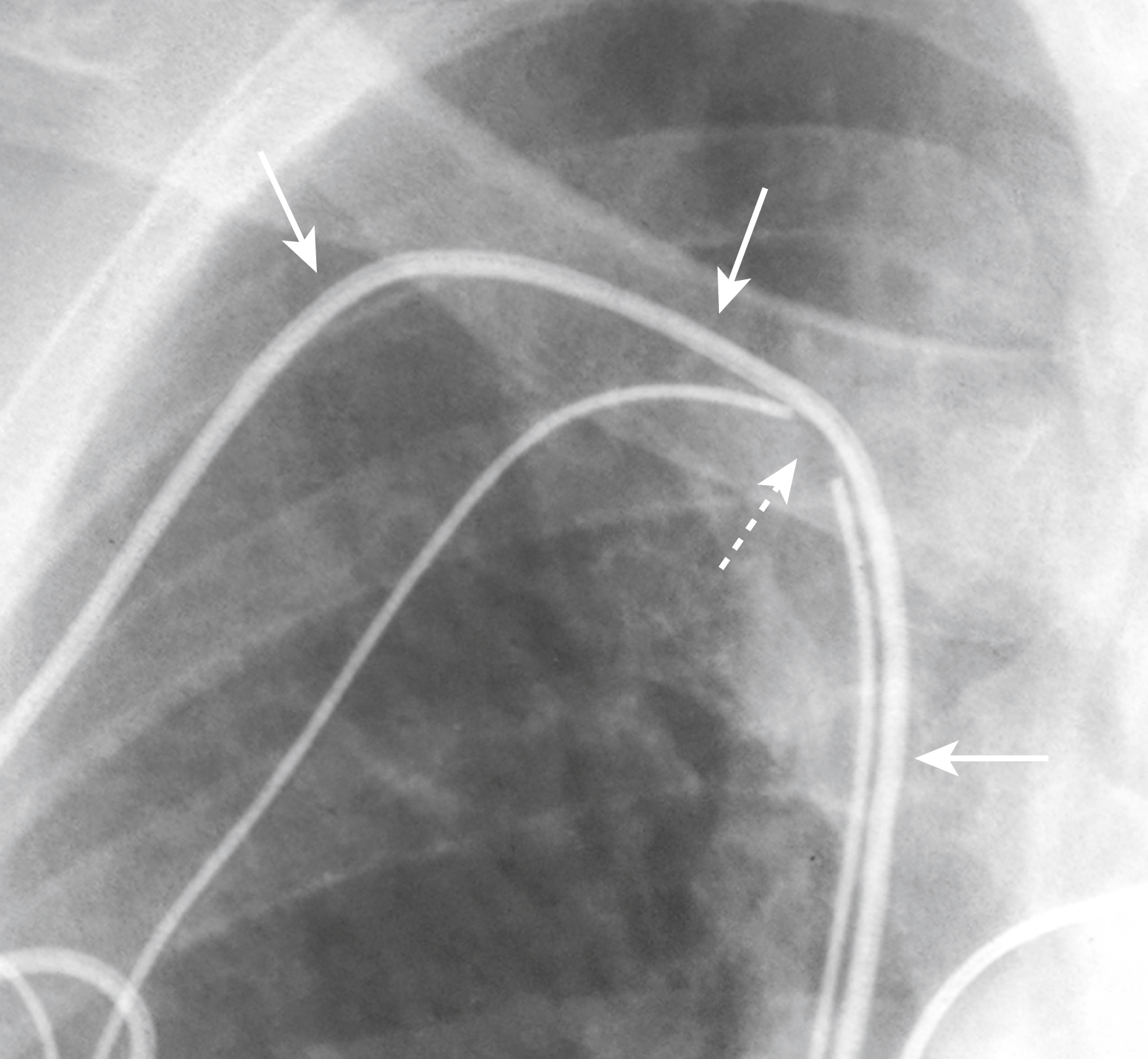
Hình 9.17 Dây dẫn máy tạo nhịp bị gãy. Gãy dây dẫn máy tạo nhịp hoặc máy khử rung tim cấy ghép tự động (AICD) có thể xảy ra ở bất kỳ trong ba vị trí. Ở bệnh nhân này, chỗ gãy (mũi tên chấm) xảy ra tại điểm đặt vào tĩnh mạch dưới đòn. Dây dẫn bị gãy đã được phát hiện trước đó và một dây dẫn thứ hai, nguyên vẹn đã được đặt (mũi tên liền).
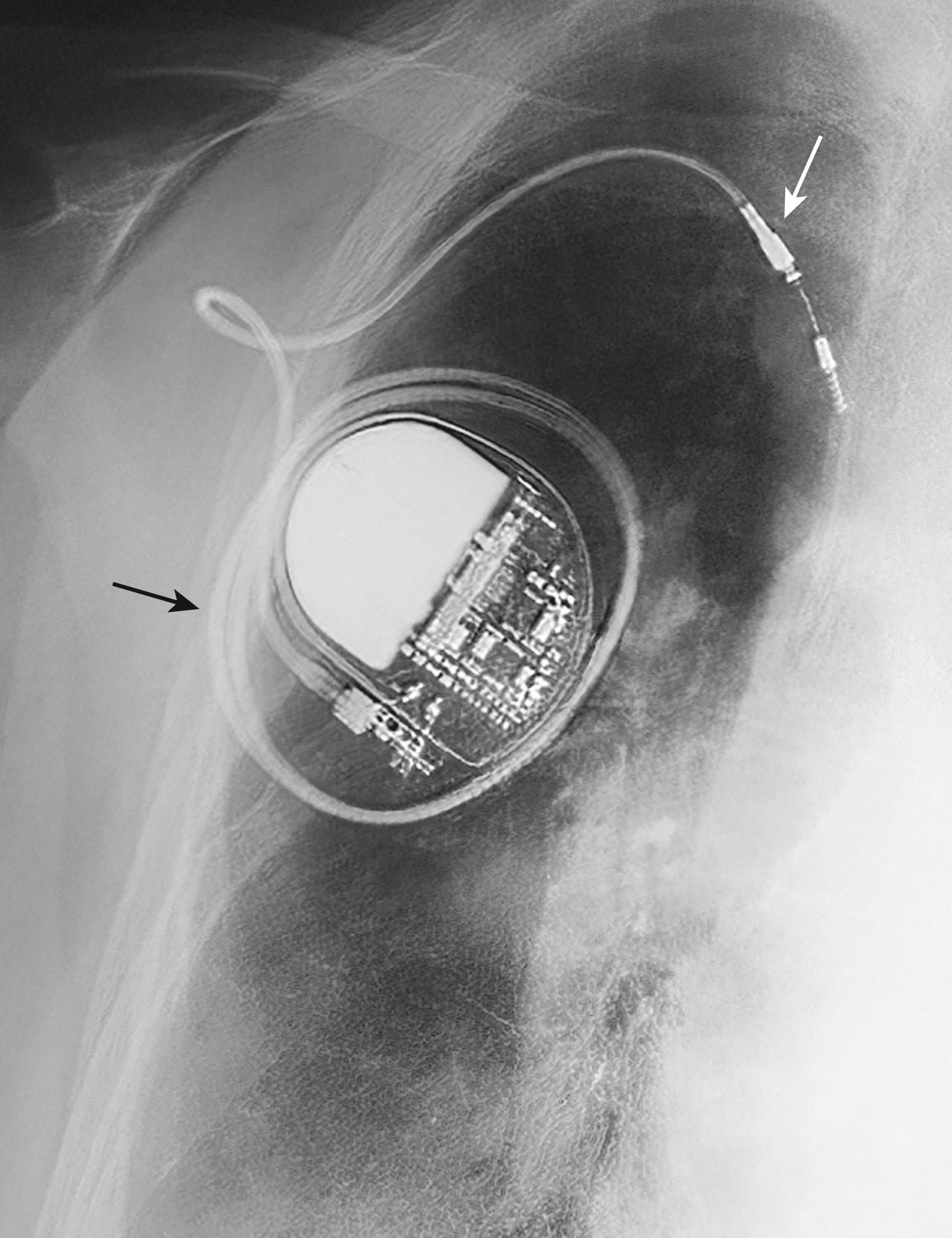
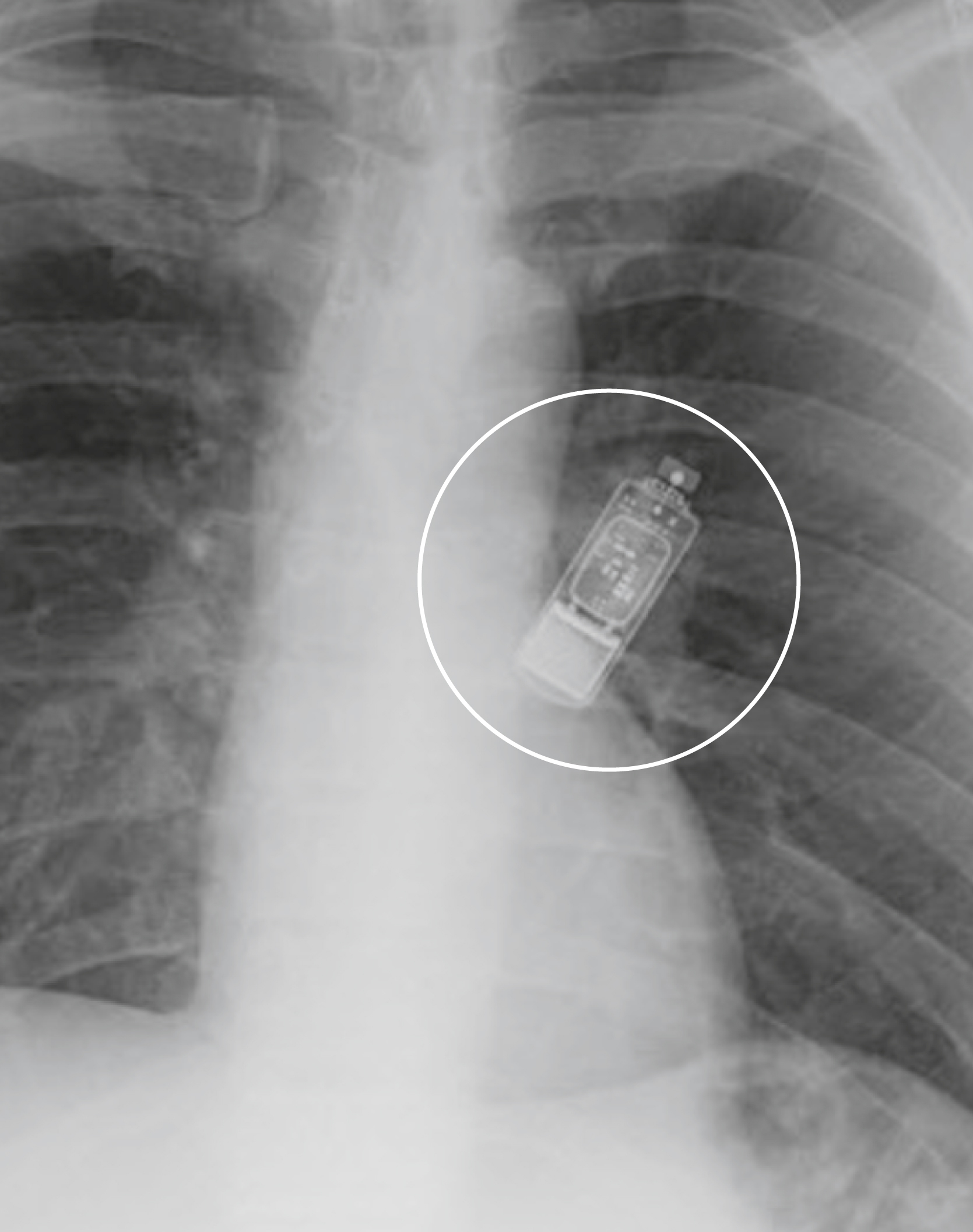
Hình 9.18 Hội chứng Twiddler. Một số bệnh nhân vô tình “nghịch” bộ tạo xung dưới da của họ và, nếu mô dưới da cho phép, có thể xoay bộ tạo xung nhiều lần trên trục của nó, cuộn các dây dẫn quanh bộ tạo xung và gây ra sự rút lại của các đầu ống (mũi tên). G, Bộ tạo xung.
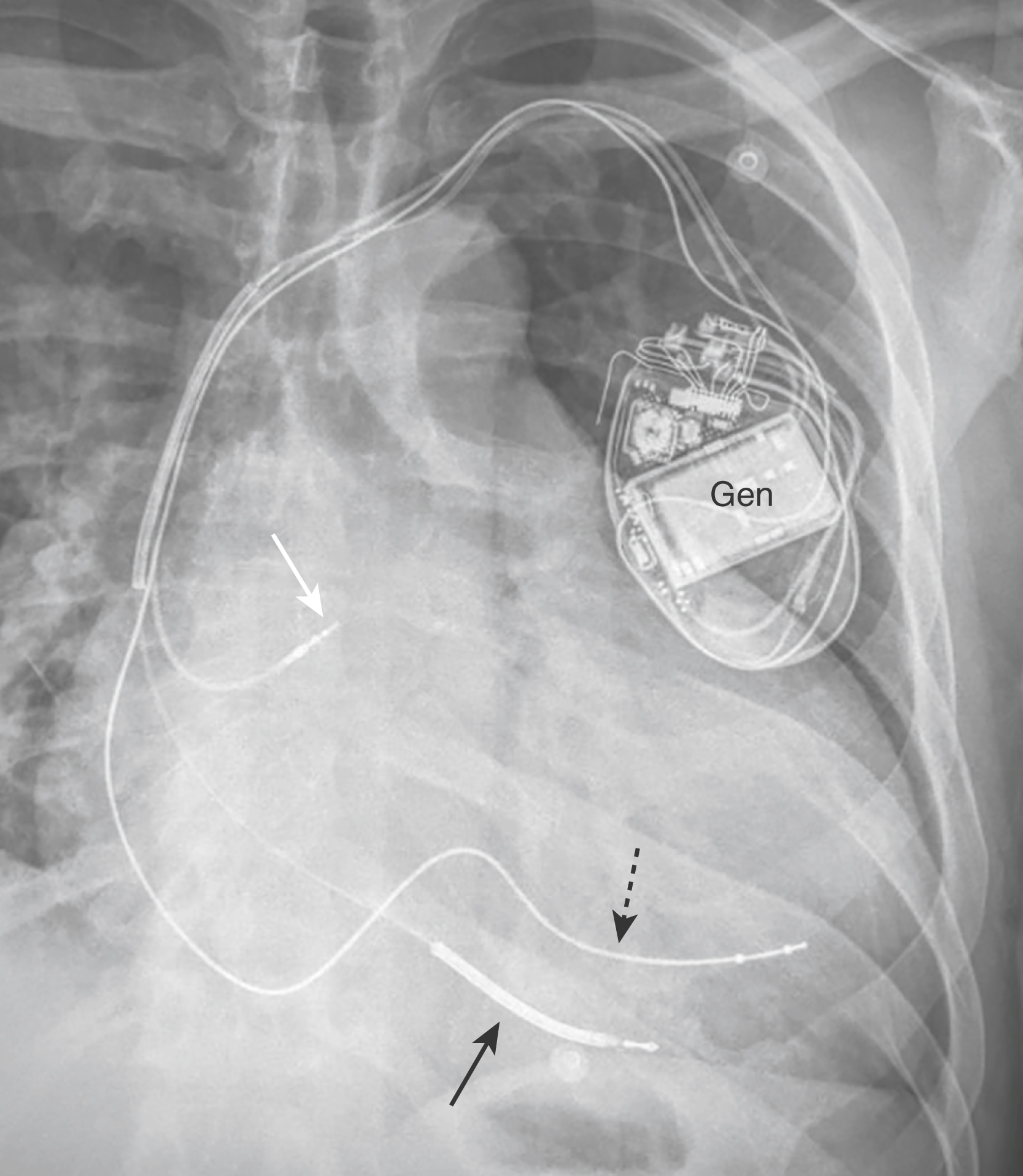
Hình 9.19 Máy Khử rung tim Cấy ghép Tự động (AICD). Bộ tạo xung (Gen) cho một AICD được đặt trong mô dưới da của thành ngực trước (vùng ngực). AICD có một đoạn dày hơn là một phần của cuộn dây khử rung (mũi tên trắng và đen liền). Các điện cực được luồn qua tĩnh mạch chủ trên với đầu của chúng ở trong tâm nhĩ phải (mũi tên trắng liền) và đỉnh của tâm thất phải (mũi tên đen liền). AICD này có một dây dẫn thứ ba đi vào xoang vành (mũi tên đen chấm).
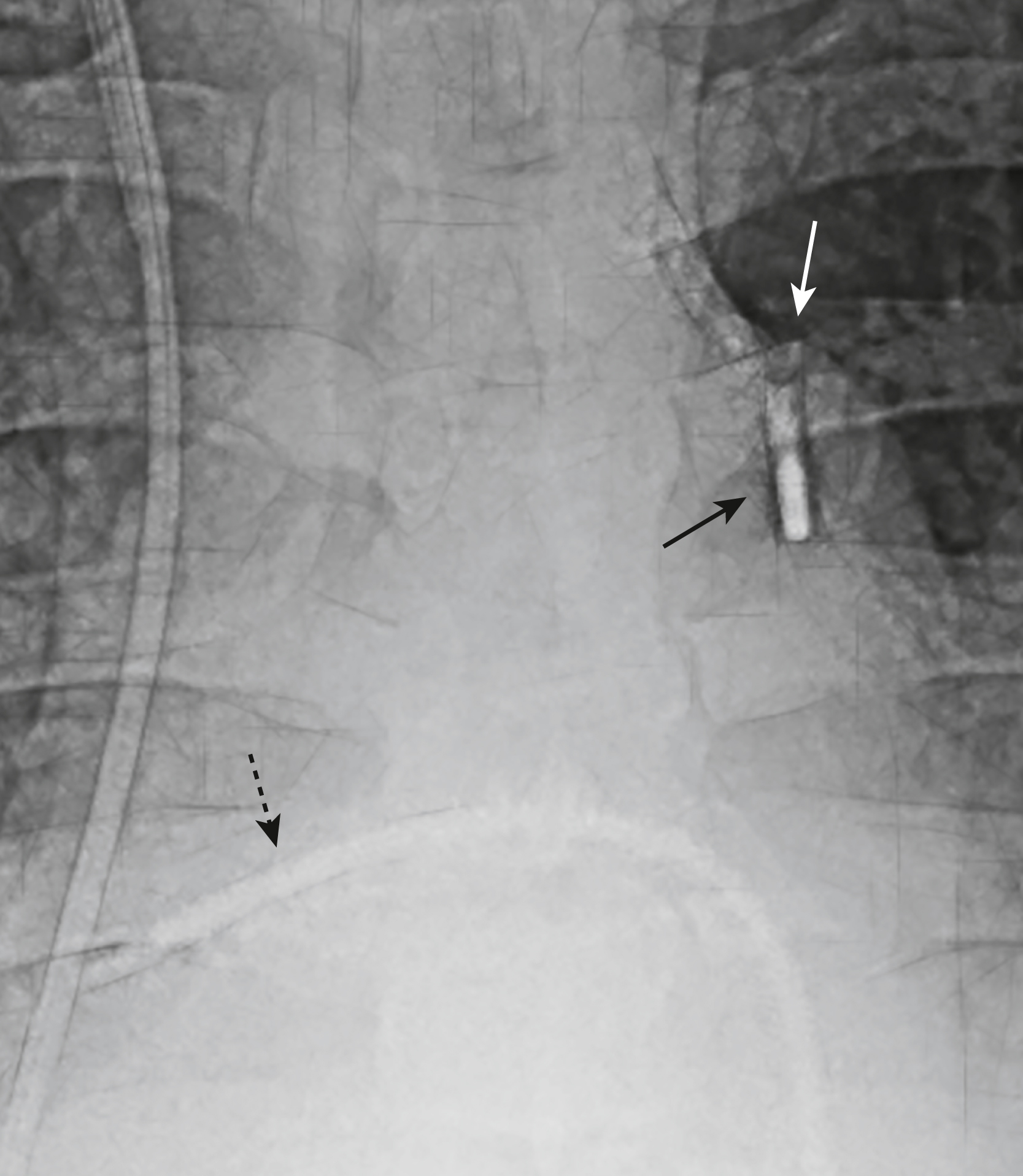
Hình 9.20 Bơm Bóng Đối xung Nội động mạch chủ (IABP). Được đặt qua động mạch đùi, một quả bóng dài “hình xúc xích” được bơm phồng nhịp nhàng trong đầu kỳ tâm trương và xì hơi trong đầu kỳ tâm thu. Đầu ống có thể được xác định bằng một dấu hiệu kim loại tuyến tính nhỏ ở vùng động mạch chủ ngực xuống (mũi tên đen liền). Đầu ống nên nằm xa hơn gốc của động mạch dưới đòn trái để không làm tắc nghẽn nó. Điều này thường cách đỉnh cung động mạch chủ khoảng 2 cm (mũi tên trắng liền). Cũng có một ống thông Swan-Ganz được đặt ở động mạch phổi phải (mũi tên đen chấm).
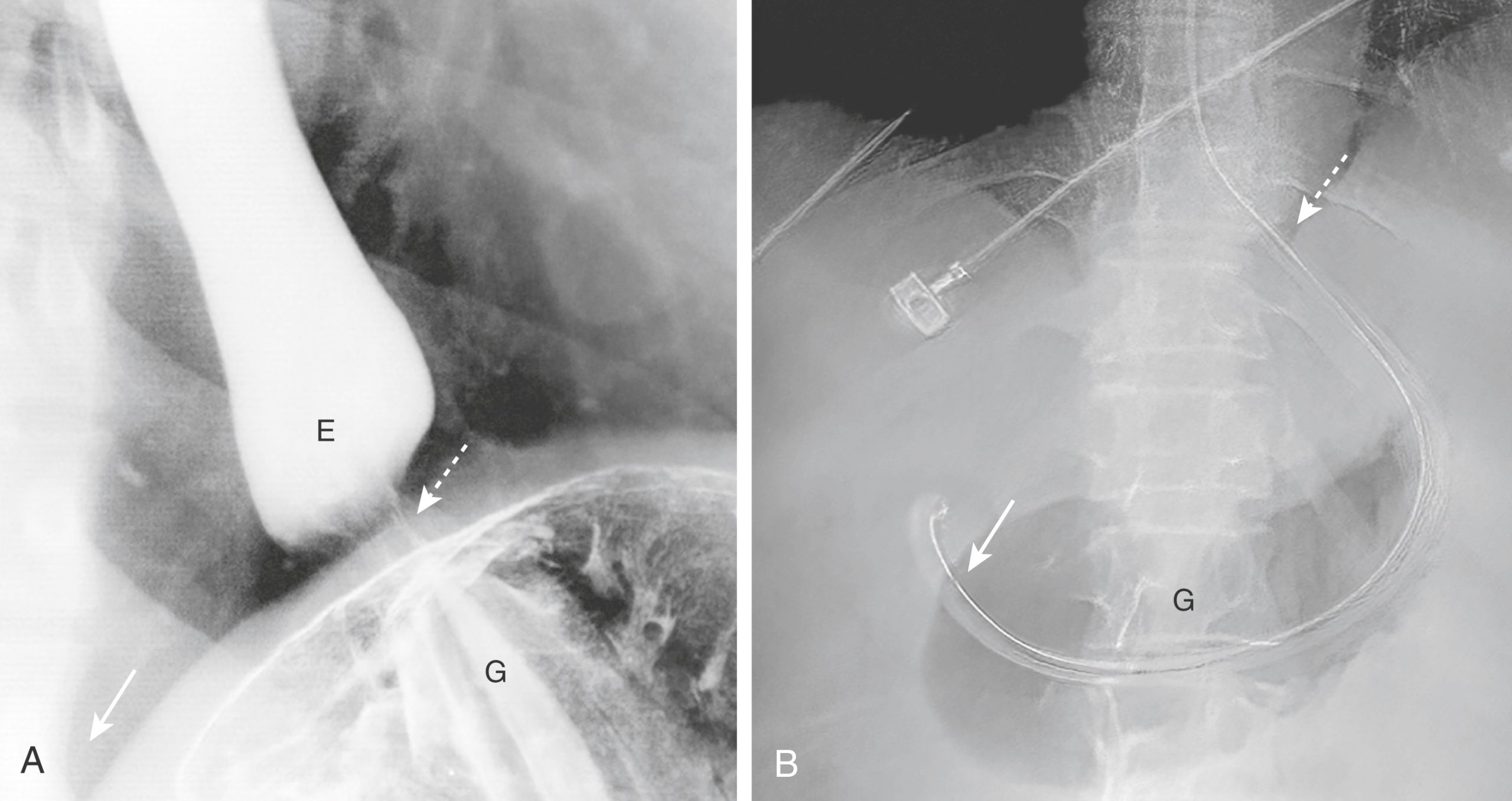
Hình 9.21 Chỗ nối Thực quản-Dạ dày bình thường; Ống thông Dạ dày trong Dạ dày. (A) Đây là hình ảnh chụp cận cảnh lồng ngực dưới từ một phim chụp đường tiêu hóa trên để minh họa sự gần gũi của chỗ nối thực quản-dạ dày (EG) (mũi tên chấm) với chỗ nối của vòm hoành trái và cột sống (mũi tên liền), do đó cho phép chỗ nối cơ hoành đóng vai trò là một mốc cho vị trí của chỗ nối EG. (B) Ở một bệnh nhân khác, một ống NG đi vào dạ dày tại chỗ nối EG (mũi tên chấm) và kéo dài quanh bờ cong lớn của dạ dày gần đến môn vị. “Chỗ gãy” trong dải đánh dấu (mũi tên liền) đánh dấu vị trí của lỗ bên, cách đầu ống khoảng 10 cm. E, Thực quản; G, dạ dày.
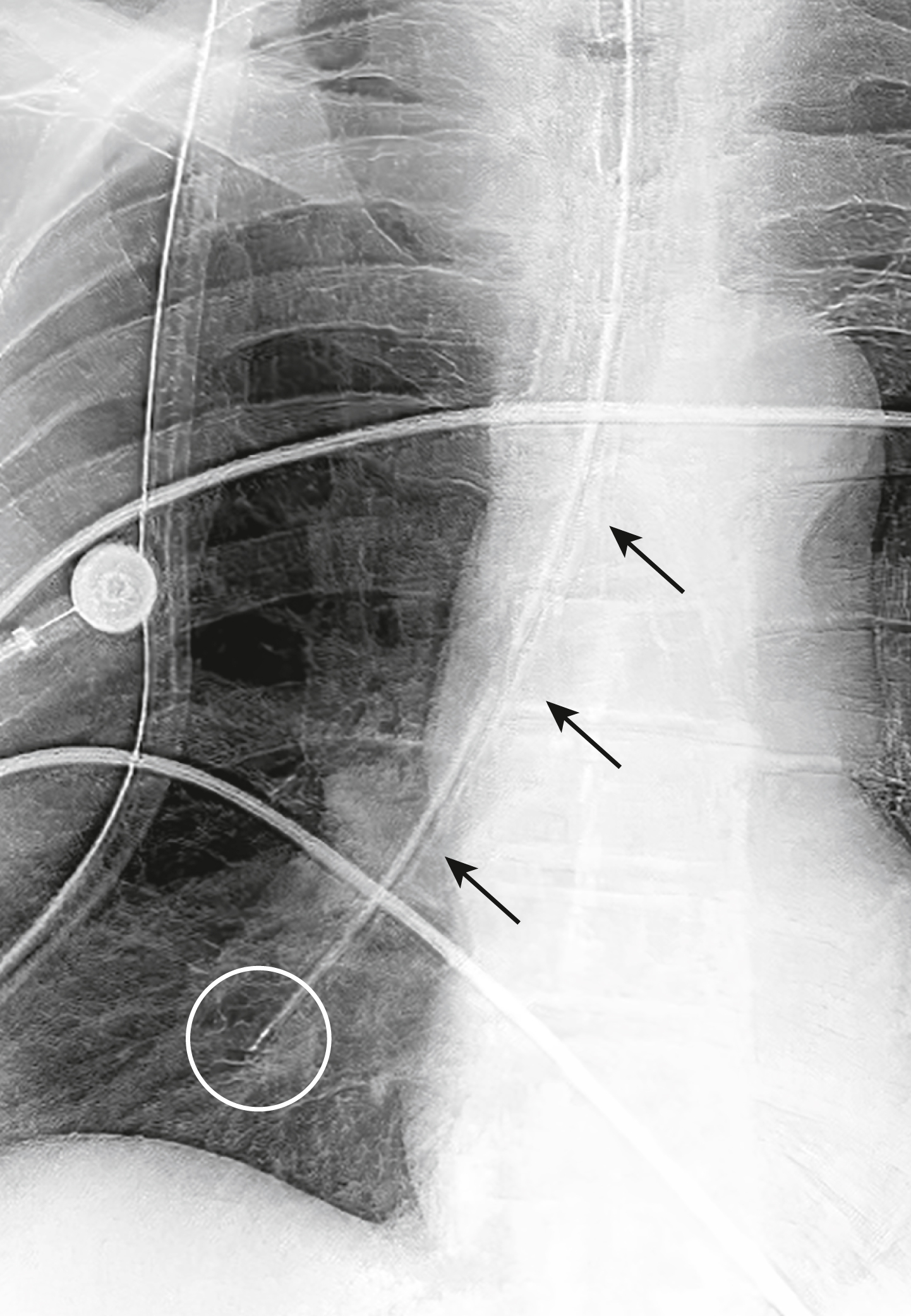
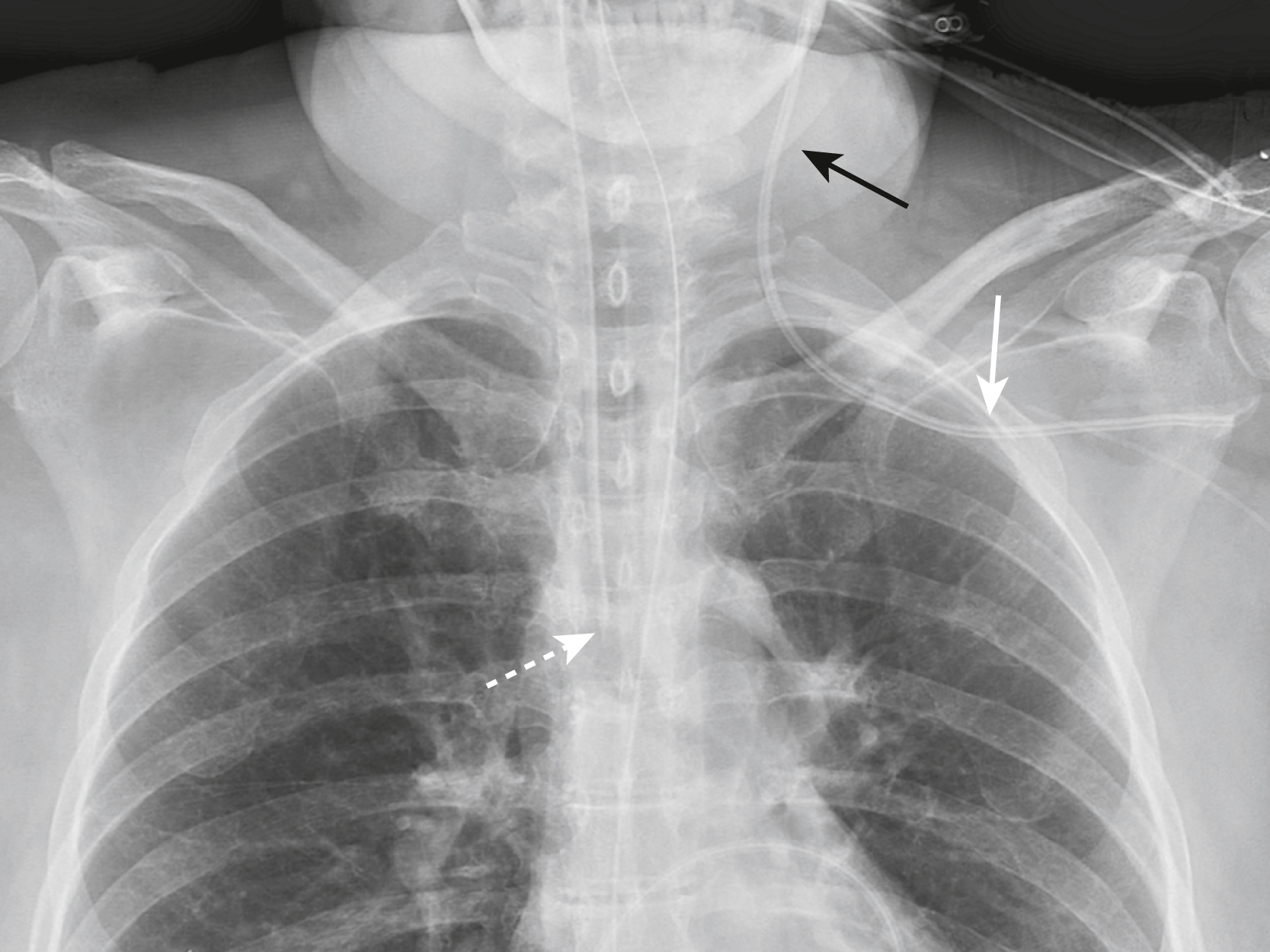
Hình 9.22 Ống thông Dạ dày trong Phế quản Thùy dưới phải. Ở bệnh nhân này, ống thông dạ dày (mũi tên) nằm trong khí quản thay vì thực quản và đầu của nó kéo dài đến thùy dưới phải của phổi (vòng tròn). Một phim X-quang để xác nhận vị trí của một ống thông dạ dày được chụp trước khi sử dụng nó để cho ăn.
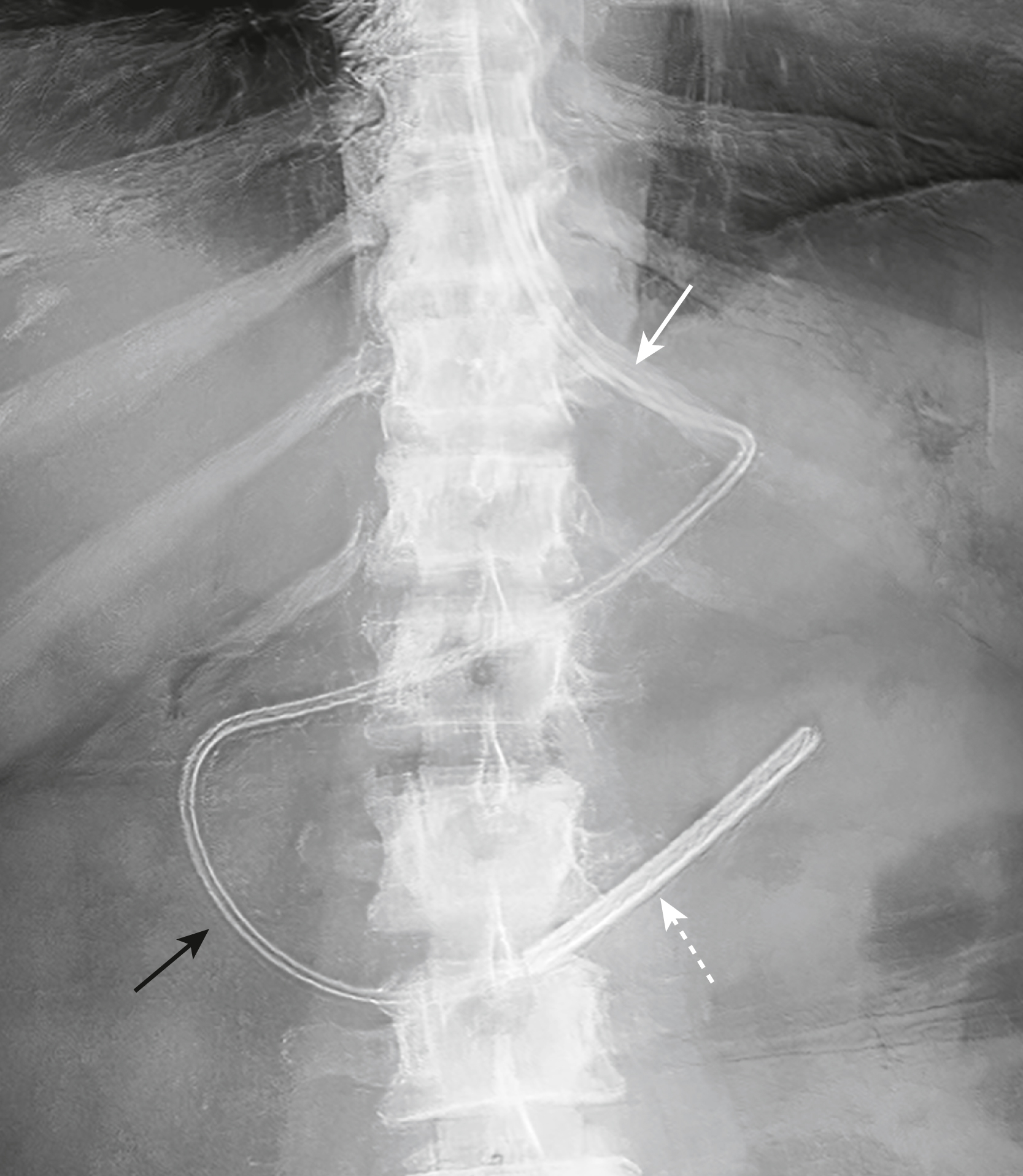
Hình 9.23 Ống thông Nuôi ăn trong Tá tràng. Đầu ống thường có thể nhận biết bằng một đầu kim loại có trọng lượng (mũi tên chấm). Ống thông nuôi ăn này đi vào dạ dày (mũi tên trắng liền), đi quanh khung tá tràng (mũi tên đen liền), và kết thúc tại chỗ nối giữa phần thứ tư của tá tràng và hỗng tràng.
Hình 9.24 Ống thông Nuôi ăn trong Phế quản Thùy dưới trái và phải. Trong trường hợp này, ống thông nuôi ăn vô tình đi vào khí quản (mũi tên đen liền) và được đẩy vào để nó lặp đi lặp lại từ phế quản thùy dưới trái (mũi tên trắng chấm) qua carina (mũi tên đen chấm) để kết thúc ở phế quản thùy dưới phải (mũi tên trắng liền).
| ĐÁP ÁN CÂU HỎI TÌNH HUỐNG 9
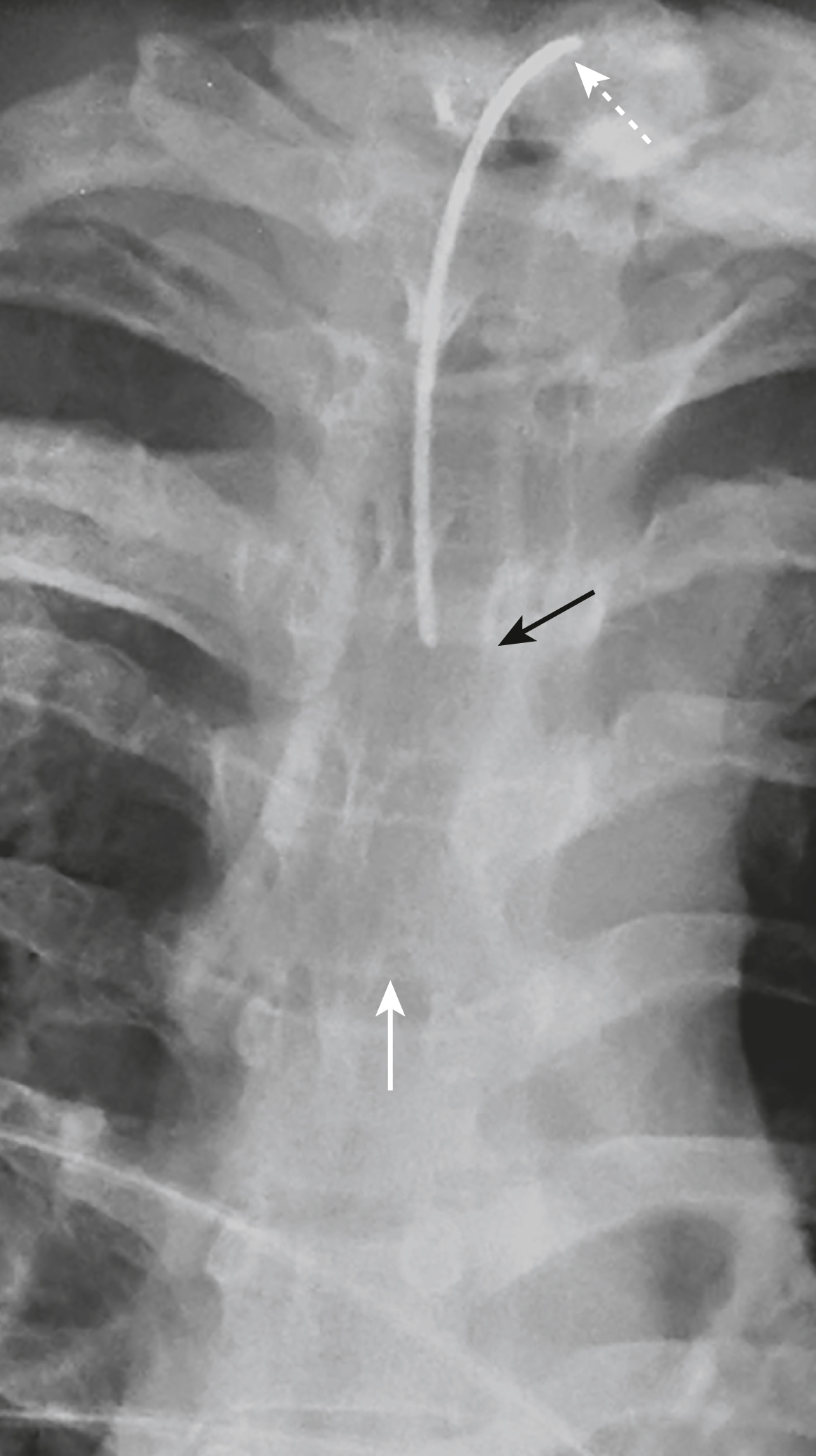
Ống thông tĩnh mạch trung tâm (mũi tên trắng liền) bị đặt sai vị trí. Thay vì đầu của nó đi qua đường giữa và đi xuống phía sau đầu xương đòn phải vào tĩnh mạch chủ trên, nó đã đi lạc vào tĩnh mạch cảnh trong bên trái (mũi tên đen). Ngoài ra, đầu của ống nội khí quản (mũi tên trắng chấm) cách carina chưa đầy 2 cm và nên được rút lại một chút.
|
NHỮNG ĐIỂM CẦN NHỚ
| Ống hoặc Dây* | Vị trí mong muốn |
|---|---|
| Ống nội khí quản (ETT) | Đầu ống cách carina 3 đến 5 cm; thường bằng một nửa khoảng cách giữa hai xương đòn trong và carina |
| Ống mở khí quản | Đầu ống ở giữa lỗ mở và carina |
| Ống thông tĩnh mạch trung tâm (CVC) | Đầu ống ở tĩnh mạch chủ trên |
| Ống thông trung tâm đặt từ ngoại vi (PICC) | Đầu ống ở tĩnh mạch chủ trên |
| Ống thông Swan-Ganz | Đầu ống ở động mạch phổi phải hoặc trái đoạn gần, trong vòng 2 cm so với rốn phổi |
| Ống thông hai lòng (lọc máu) | Đầu ống ở tĩnh mạch chủ trên hoặc tâm nhĩ phải (hoặc cả hai) tùy thuộc vào loại ống thông |
| Ống dẫn lưu màng phổi | Trước-trên cho tràn khí màng phổi; sau-dưới cho tràn dịch màng phổi |
| Máy tạo nhịp | Đầu ống ở đỉnh tâm thất phải; (các) dây dẫn khác ở tâm nhĩ phải và/hoặc xoang vành |
| Máy khử rung tim cấy ghép tự động (AICD) | Một dây dẫn ở tĩnh mạch chủ trên; (các) dây dẫn khác ở tâm thất phải và/hoặc xoang vành |
| Bơm bóng đối xung nội động mạch chủ (IABP) | Đầu ống cách đỉnh cung động mạch chủ khoảng 2 cm trong động mạch chủ ngực xuống |
| Ống thông dạ dày (NGT) | Đầu ống ở dạ dày, cách chỗ nối thực quản-dạ dày 10 cm |
| Ống thông nuôi ăn (Dobbhoff) | Đầu ống lý tưởng ở tá tràng, nhưng thường xuyên hơn là ở dạ dày |
*Các thiết bị bổ sung được thảo luận trực tuyến bao gồm: thay van, thiết bị hỗ trợ tâm thất trái, bơm Impella, kẹp bít tiểu nhĩ trái, máy ghi vòng lặp cấy ghép, stent động mạch vành, túi giãn mô, và ống thông dạ dày qua da qua nội soi.
BẢNG CHÚ GIẢI THUẬT NGỮ Y HỌC ANH-VIỆT (CHƯƠNG 9)
| STT | Thuật ngữ tiếng Anh | Phiên âm IPA | Nghĩa Tiếng Việt |
|---|---|---|---|
| 1 | Lines and Tubes | /laɪnz ænd tjuːbz/ | Các Dây và Ống thông |
| 2 | Critical Care Radiology | /ˈkrɪt.ɪ.kəl kɛər ˌreɪ.diˈɒl.ə.dʒi/ | Chẩn đoán Hình ảnh trong Chăm sóc Tích cực |
| 3 | Potential Complications | /pəˈtɛn.ʃəl ˌkɒm.plɪˈkeɪ.ʃənz/ | Các Biến chứng Tiềm tàng |
| 4 | Endotracheal Tube (ETT) | /ˌɛn.doʊˈtreɪ.ki.əl tjuːb/ | Ống Nội khí quản |
| 5 | Tracheostomy Tube | /ˌtreɪ.kiˈɒs.tə.mi tjuːb/ | Ống Mở khí quản |
| 6 | Intravascular Catheters | /ˌɪn.trəˈvæs.kjə.lər ˈkæθ.ɪ.tərz/ | Các Ống thông Nội mạch |
| 7 | Pleural Drainage Tubes | /ˈplʊə.rəl ˈdreɪ.nɪdʒ tjuːbz/ | Ống Dẫn lưu Màng phổi |
| 8 | Cardiac Devices | /ˈkɑː.di.æk dɪˈvaɪ.sɪz/ | Các Thiết bị Tim mạch |
| 9 | Gastrointestinal Tubes | /ˌɡæs.troʊ.ɪnˈtɛs.tɪ.nəl tjuːbz/ | Các Ống thông Tiêu hóa |
| 10 | Central Venous Catheter (CVC) | /ˈsɛn.trəl ˈviː.nəs ˈkæθ.ɪ.tər/ | Ống thông Tĩnh mạch Trung tâm |
| 11 | Subclavian vein | /sʌbˈkleɪ.vi.ən veɪn/ | Tĩnh mạch dưới đòn |
| 12 | Post-insertion | /poʊst ɪnˈsɜː.ʃən/ | Sau khi đặt |
| 13 | Assist ventilation | /əˈsɪst ˌvɛn.tɪˈleɪ.ʃən/ | Hỗ trợ thông khí |
| 14 | Airway | /ˈɛə.weɪ/ | Đường thở |
| 15 | Gastric distension | /ˈɡæs.trɪk dɪˈstɛn.ʃən/ | Chướng dạ dày |
| 16 | Suctioning | /ˈsʌk.ʃən.ɪŋ/ | Hút dịch |
| 17 | Radiopaque marker stripe | /ˌreɪ.di.oʊˈpeɪk ˈmɑː.kər straɪp/ | Dải đánh dấu cản quang |
| 18 | Inflatable cuff | /ɪnˈfleɪ.tə.bəl kʌf/ | Bóng chèn có thể bơm phồng |
| 19 | Carina | /kəˈraɪ.nə/ | Chạc ba khí phế quản |
| 20 | Neutral position | /ˈnjuː.trəl pəˈzɪʃ.ən/ | Tư thế trung gian |
| 21 | Larynx | /ˈlær.ɪŋks/ | Thanh quản |
| 22 | Pharynx | /ˈfær.ɪŋks/ | Hầu họng |
| 23 | Vocal cords | /ˈvoʊ.kəl kɔːdz/ | Dây thanh âm |
| 24 | Main bronchus | /meɪn ˈbrɒŋ.kəs/ | Phế quản gốc |
| 25 | Atelectasis | /ˌæt.ɪˈlɛk.tə.sɪs/ | Xẹp phổi |
| 26 | Tension pneumothorax | /ˈtɛn.ʃən ˌnjuː.moʊˈθɔː.ræks/ | Tràn khí màng phổi căng |
| 27 | Esophageal intubation | /ɪˌsɒf.əˈdʒiː.əl ˌɪn.tjuˈbeɪ.ʃən/ | Đặt nội khí quản vào thực quản |
| 28 | Stoma | /ˈstoʊ.mə/ | Lỗ mở |
| 29 | Pneumomediastinum | /ˌnjuː.moʊˌmiː.di.əsˈtaɪ.nəm/ | Tràn khí trung thất |
| 30 | Pneumothorax | /ˌnjuː.moʊˈθɔː.ræks/ | Tràn khí màng phổi |
| 31 | Subcutaneous emphysema | /ˌsʌb.kjuːˈteɪ.ni.əs ˌɛm.fɪˈsiː.mə/ | Tràn khí dưới da |
| 32 | Tracheal stenosis | /ˈtreɪ.ki.əl stɪˈnoʊ.sɪs/ | Hẹp khí quản |
| 33 | Chemotherapeutic agents | /ˌkiː.moʊˌθɛr.əˈpjuː.tɪk ˈeɪ.dʒənts/ | Các tác nhân hóa trị |
| 34 | Hyperosmolar agents | /ˌhaɪ.pər.ɒzˈmoʊ.lər ˈeɪ.dʒənts/ | Các tác nhân tăng thẩm thấu |
| 35 | Central venous pressure (CVP) | /ˈsɛn.trəl ˈviː.nəs ˈprɛʃ.ər/ | Áp lực tĩnh mạch trung tâm |
| 36 | Intravascular blood volume | /ˌɪn.trəˈvæs.kjə.lər blʌd ˈvɒl.juːm/ | Thể tích máu nội mạch |
| 37 | Internal jugular vein | /ɪnˈtɜː.nəl ˈdʒʌɡ.jə.lər veɪn/ | Tĩnh mạch cảnh trong |
| 38 | Brachiocephalic vein | /ˌbreɪ.ki.oʊ.səˈfæl.ɪk veɪn/ | Tĩnh mạch cánh tay đầu |
| 39 | Superior vena cava | /suːˈpɪə.ri.ər ˌviː.nə ˈkeɪ.və/ | Tĩnh mạch chủ trên |
| 40 | Right atrium | /raɪt ˈeɪ.tri.əm/ | Tâm nhĩ phải |
| 41 | Cardiac arrhythmias | /ˈkɑː.di.æk əˈrɪð.mi.əz/ | Rối loạn nhịp tim |
| 42 | Peripherally Inserted Central Catheter (PICC) | /pəˈrɪf.ər.əl.i ɪnˈsɜː.tɪd ˈsɛn.trəl ˈkæθ.ɪ.tər/ | Ống thông Trung tâm đặt từ Ngoại vi |
| 43 | Antecubital vein | /ˌæn.tiˈkjuː.bɪ.təl veɪn/ | Tĩnh mạch khuỷu tay |
| 44 | Axillary vein | /ækˈsɪl.ər.i veɪn/ | Tĩnh mạch nách |
| 45 | Thrombosis | /θrɒmˈboʊ.sɪs/ | Huyết khối |
| 46 | Pulmonary Artery Catheter (Swan-Ganz) | /ˈpʌl.mə.nər.i ˈɑː.tər.i ˈkæθ.ɪ.tər/ | Ống thông Động mạch Phổi |
| 47 | Hemodynamic status | /ˌhiː.moʊ.daɪˈnæm.ɪk ˈsteɪ.təs/ | Tình trạng huyết động |
| 48 | Pulmonary edema | /ˈpʌl.mə.nər.i ɪˈdiː.mə/ | Phù phổi |
| 49 | Pulmonary capillary wedge pressure | /ˈpʌl.mə.nər.i kəˈpɪl.ər.i wɛdʒ ˈprɛʃ.ər/ | Áp lực mao mạch phổi bít |
| 50 | Pulmonary infarction | /ˈpʌl.mə.nər.i ɪnˈfɑːk.ʃən/ | Nhồi máu phổi |
| 51 | Pseudoaneurysm | /ˌsjuː.doʊˈæn.jə.rɪ.zəm/ | Phình giả |
| 52 | Hemoptysis | /hiːˈmɒp.tɪ.sɪs/ | Ho ra máu |
| 53 | Multiple Lumen Catheters | /ˈmʌl.tɪ.pəl ˈluː.mən ˈkæθ.ɪ.tərz/ | Ống thông Nhiều lòng |
| 54 | Hemodialysis | /ˌhiː.moʊ.daɪˈæl.ɪ.sɪs/ | Lọc máu |
| 55 | Side-hole | /saɪd hoʊl/ | Lỗ bên |
| 56 | Air-leak | /ɛər liːk/ | Rò khí |
| 57 | Intercostal artery | /ˌɪn.təˈkɒs.təl ˈɑː.tər.i/ | Động mạch liên sườn |
| 58 | Re-expansion pulmonary edema | /riː ɪkˈspæn.ʃən ˈpʌl.mə.nər.i ɪˈdiː.mə/ | Phù phổi do tái giãn nở |
| 59 | Pacemaker | /ˈpeɪsˌmeɪ.kər/ | Máy tạo nhịp |
| 60 | Cardiac conduction abnormalities | /ˈkɑː.di.æk kənˈdʌk.ʃən ˌæb.nɔːˈmæl.ɪ.tiz/ | Bất thường dẫn truyền tim |
| 61 | Pulse generator | /pʌls ˈdʒɛn.ə.reɪ.tər/ | Bộ tạo xung |
| 62 | Electrode | /ɪˈlɛk.troʊd/ | Điện cực |
| 63 | Coronary sinus | /ˈkɒr.ə.nər.i ˈsaɪ.nəs/ | Xoang vành |
| 64 | Automatic Implantable Cardiac Defibrillator (AICD) | /ˌɔː.təˈmæt.ɪk ɪmˈplɑːn.tə.bəl ˈkɑː.di.æk diːˈfɪb.rɪ.leɪ.tər/ | Máy Khử rung tim Cấy ghép Tự động |
| 65 | Tachyarrhythmias | /ˌtæk.i.əˈrɪð.mi.əz/ | Rối loạn nhịp nhanh |
| 66 | Ventricular fibrillation | /vɛnˈtrɪk.jə.lər ˌfɪb.rɪˈleɪ.ʃən/ | Rung thất |
| 67 | Ventricular tachycardia | /vɛnˈtrɪk.jə.lər ˌtæk.ɪˈkɑː.di.ə/ | Nhịp nhanh thất |
| 68 | Intra-aortic Balloon Pump (IABP) | /ˌɪn.trə.eɪˈɔː.tɪk bəˈluːn pʌmp/ | Bơm Bóng Đối xung Nội động mạch chủ |
| 69 | Cardiac output | /ˈkɑː.di.æk ˈaʊt.pʊt/ | Cung lượng tim |
| 70 | Cardiogenic shock | /ˌkɑː.di.oʊˈdʒɛn.ɪk ʃɒk/ | Sốc tim |
| 71 | Refractory ventricular failure | /rɪˈfræk.tər.i vɛnˈtrɪk.jə.lər ˈfeɪ.ljər/ | Suy thất kháng trị |
| 72 | Diastole | /daɪˈæs.tə.li/ | Kỳ tâm trương |
| 73 | Systole | /ˈsɪs.tə.li/ | Kỳ tâm thu |
| 74 | Afterload | /ˈɑːf.tə.loʊd/ | Hậu gánh |
| 75 | Left subclavian artery | /lɛft sʌbˈkleɪ.vi.ən ˈɑː.tər.i/ | Động mạch dưới đòn trái |
| 76 | Aortic dissection | /eɪˈɔː.tɪk dɪˈsɛk.ʃən/ | Bóc tách động mạch chủ |
| 77 | Arterial perforation | /ɑːˈtɪə.ri.əl ˌpɜː.fəˈreɪ.ʃən/ | Thủng động mạch |
| 78 | Nasogastric Tube (NGT) | /ˌneɪ.zoʊˈɡæs.trɪk tjuːb/ | Ống thông Dạ dày |
| 79 | Gastric decompression | /ˈɡæs.trɪk ˌdiː.kəmˈprɛʃ.ən/ | Giải áp dạ dày |
| 80 | Esophagogastric (EG) junction | /ɪˌsɒf.ə.ɡoʊˈɡæs.trɪk ˈdʒʌŋk.ʃən/ | Chỗ nối thực quản-dạ dày |
| 81 | Gastroesophageal reflux | /ˌɡæs.troʊ.ɪˌsɒf.əˈdʒiː.əl ˈriː.flʌks/ | Trào ngược dạ dày-thực quản |
| 82 | Esophagitis | /ɪˌsɒf.əˈdʒaɪ.tɪs/ | Viêm thực quản |
| 83 | Stricture | /ˈstrɪk.tʃər/ | Hẹp |
| 84 | Feeding Tube (Dobbhoff) | /ˈfiː.dɪŋ tjuːb/ | Ống thông Nuôi ăn |
| 85 | Postpyloric | /poʊstpaɪˈlɔː.rɪk/ | Sau môn vị |
| 86 | Duodenum | /ˌdjuː.əˈdiː.nəm/ | Tá tràng |
| 87 | Jejunum | /dʒɪˈdʒuː.nəm/ | Hỗng tràng |
| 88 | Guidewire | /ˈɡaɪd.waɪər/ | Dây dẫn |
| 89 | Hemothorax | /ˌhiː.moʊˈθɔː.ræks/ | Tràn máu màng phổi |
| 90 | Pneumoperitoneum | /ˌnjuː.moʊˌpɛr.ɪ.təˈniː.əm/ | Tràn khí phúc mạc |
| 91 | Twiddler’s syndrome | /ˈtwɪd.ləz ˈsɪn.droʊm/ | Hội chứng Twiddler |
| 92 | Ectopically placed | /ɛkˈtɒp.ɪ.kəl.i pleɪst/ | Đặt lạc chỗ |
| 93 | Hepatic vein | /hɪˈpæt.ɪk veɪn/ | Tĩnh mạch gan |
| 94 | Defibrillation coil | /diːˌfɪb.rɪˈleɪ.ʃən kɔɪl/ | Cuộn dây khử rung |
| 95 | Aortic arch | /eɪˈɔː.tɪk ɑːtʃ/ | Cung động mạch chủ |
| 96 | Swan-Ganz catheter | /swɒn ɡænz ˈkæθ.ɪ.tər/ | Ống thông Swan-Ganz |
| 97 | Pylorus | /paɪˈlɔː.rəs/ | Môn vị |
| 98 | Duodenal sweep | /ˌdjuː.əˈdiː.nəl swiːp/ | Khung tá tràng |
| 99 | Aortic valve replacement | /eɪˈɔː.tɪk vælv rɪˈpleɪs.mənt/ | Thay van động mạch chủ |
| 100 | Tricuspid valve replacement | /traɪˈkʌs.pɪd vælv rɪˈpleɪs.mənt/ | Thay van ba lá |

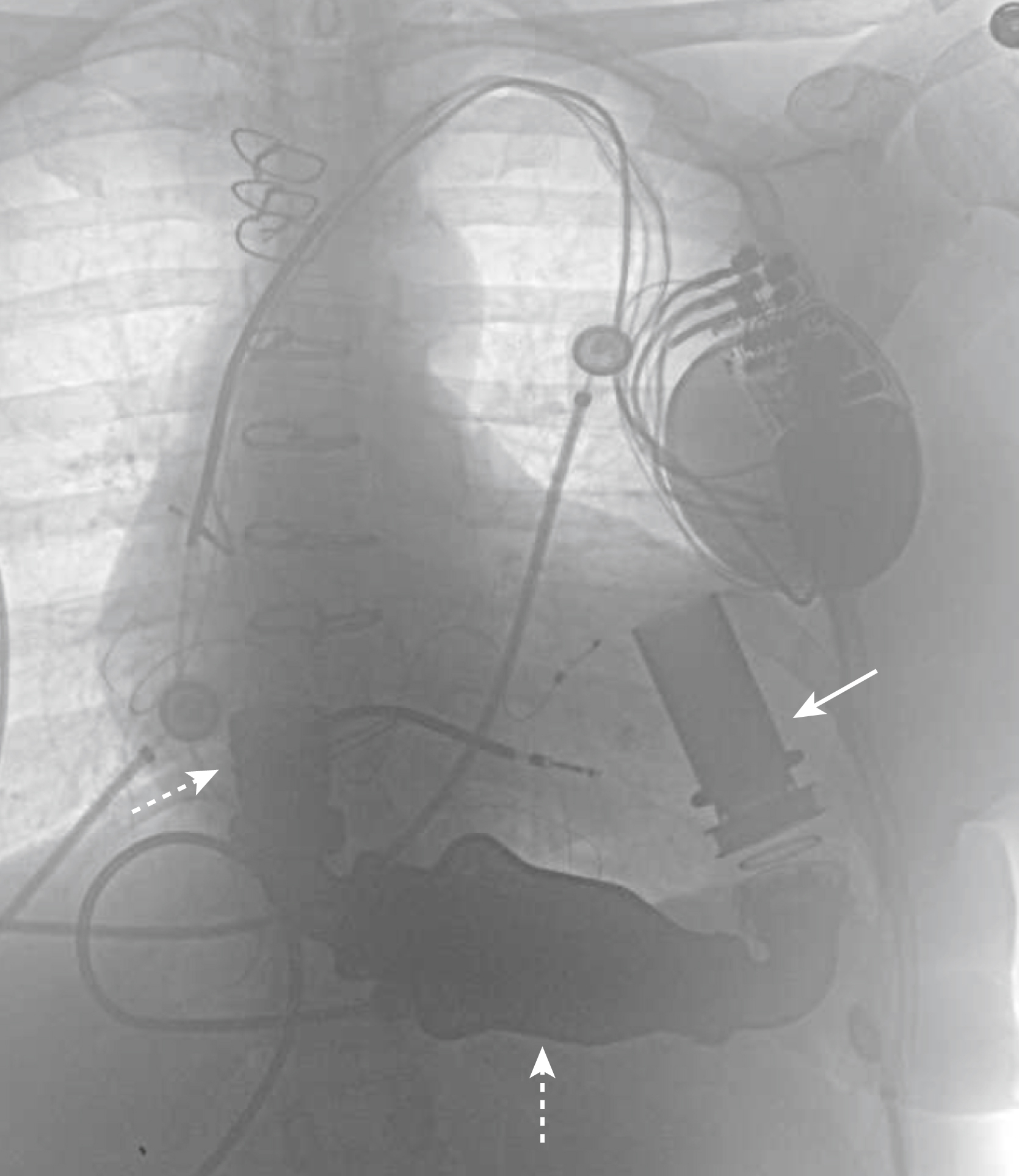 e-Hình 9.4. Thiết bị hỗ trợ thất trái (LVAD). Các thiết bị hỗ trợ tuần hoàn cơ học được cấy ghép bằng phẫu thuật cho những bệnh nhân bị suy tim nặng và kháng trị với điều trị nội khoa hiện được sử dụng như một giải pháp thay thế vĩnh viễn cho ghép tim. Thiết bị được hiển thị ở đây, với hình ảnh được đảo ngược màu đen và trắng, là HeartMate. Bơm được cấy vào khoang trước phúc mạc hoặc ổ phúc mạc bên dưới tim (mũi tên đứt nét). Đây là một bơm dòng chảy liên tục không có hoạt động co bóp theo nhịp; do đó bệnh nhân nhận thiết bị này sẽ không bắt được mạch. Cannula đường vào được nối với đỉnh của thất trái (mũi tên liền). Cannula đường ra được gắn vào động mạch chủ lên (mũi tên đứt nét). Thiết bị có thể hoạt động bằng pin hoặc nguồn điện bên ngoài.
e-Hình 9.4. Thiết bị hỗ trợ thất trái (LVAD). Các thiết bị hỗ trợ tuần hoàn cơ học được cấy ghép bằng phẫu thuật cho những bệnh nhân bị suy tim nặng và kháng trị với điều trị nội khoa hiện được sử dụng như một giải pháp thay thế vĩnh viễn cho ghép tim. Thiết bị được hiển thị ở đây, với hình ảnh được đảo ngược màu đen và trắng, là HeartMate. Bơm được cấy vào khoang trước phúc mạc hoặc ổ phúc mạc bên dưới tim (mũi tên đứt nét). Đây là một bơm dòng chảy liên tục không có hoạt động co bóp theo nhịp; do đó bệnh nhân nhận thiết bị này sẽ không bắt được mạch. Cannula đường vào được nối với đỉnh của thất trái (mũi tên liền). Cannula đường ra được gắn vào động mạch chủ lên (mũi tên đứt nét). Thiết bị có thể hoạt động bằng pin hoặc nguồn điện bên ngoài.