[Sách dịch] Sổ tay Bệnh Gan – Handbook of Liver Disease – (C) NXB Elsevier, 2022
Dịch và chú giải: Ths.Bs. Lê Đình Sáng
CHƯƠNG 14. HỘI CHỨNG GAN THẬN
Hepatorenal Syndrome
Andres Cardenas MD, MMSc, PhD, AGAF, FAASLD and Pere Ginès MD
Handbook of Liver Disease, Chapter 14, 197-206
NHỮNG ĐIỂM CHÍNH
|
Định nghĩa
- Trước đây, suy thận trong xơ gan được định nghĩa bằng mức creatinin huyết thanh >1,5 mg/dL ở những người mắc bệnh gan tiến triển và tăng áp lực tĩnh mạch cửa. Một hạn chế của định nghĩa này là creatinin có thể đánh giá quá cao mức lọc cầu thận (GFR) ở người bị xơ gan do giảm sản xuất creatinin từ khối lượng cơ bắp bị suy giảm. Do đó, mức creatinin huyết thanh ≤1,5 mg/dL không nhất thiết loại trừ rối loạn chức năng thận ở bệnh nhân xơ gan.
- Thay vì dựa vào một mức creatinin cụ thể, các định nghĩa gần đây hơn về suy thận (AKI) ở bệnh nhân xơ gan dựa trên sự thay đổi nồng độ creatinin huyết thanh. Sự gia tăng creatinin huyết thanh >50% so với giá trị nền hoặc tăng creatinin huyết thanh ≥0,3 mg/dL (227 μmol/L) trong vòng chưa đầy 48 giờ phản ánh rối loạn chức năng thận đáng kể và có ưu điểm là phát hiện rối loạn chức năng thận ở giai đoạn sớm (Bảng 14.1).
- Sự gia tăng nhỏ của creatinin huyết thanh được phát hiện bởi các tiêu chí AKI có liên quan độc lập với tỷ lệ tử vong ở bệnh nhân xơ gan nhập viện.
- HRS được đặc trưng bởi những điều sau:
- Giảm đáng kể GFR (thường <30 mL/giờ) và lưu lượng máu qua thận trong khi không có các nguyên nhân gây suy thận có thể xác định khác.
- Bất thường tuần hoàn rõ rệt.
- Kích hoạt các hệ thống vận mạch nội sinh.
- Không có thay đổi mô học ở thận.
- Chẩn đoán HRS dựa trên việc loại trừ các tình trạng khác có thể gây suy thận trong xơ gan (xem Bảng 14.1).
Cơ chế bệnh sinh
Cơ chế bệnh sinh của HRS chưa được hiểu hoàn toàn (Hình 14.1). Tuy nhiên, rõ ràng rằng sự co mạch trầm trọng của tuần hoàn thận là một yếu tố sinh lý bệnh chính.
Bảng 14.1: Định nghĩa các thuật ngữ
| Thuật ngữ | Định nghĩa |
|---|---|
| Tổn thương thận cấp (AKI) | Tăng creatinin huyết thanh ≥0,3 mg/dL trong vòng 48 giờ hoặc ≥50% so với giá trị nền |
| Giai đoạn 1 | Tăng creatinin huyết thanh gấp 1,5 đến dưới 2 lần so với giá trị nền |
| Giai đoạn 2 | Tăng creatinin huyết thanh gấp 2 đến 3 lần so với giá trị nền |
| Giai đoạn 3 | Tăng creatinin huyết thanh >3 lần so với giá trị nền hoặc creatinin huyết thanh >4 mg/dL |
| Hội chứng gan thận | – Có xơ gan và cổ trướng. – AKI (như trên).
– Không cải thiện nồng độ creatinin huyết thanh sau 2 ngày liên tiếp ngưng thuốc lợi tiểu và bù thể tích huyết tương bằng albumin (1 g/kg/ngày). – Không có sốc, không sử dụng thuốc độc thận gần đây (ví dụ: thuốc chống viêm không steroid, thuốc cản quang chứa iod). – Loại trừ bệnh thận cấu trúc: – Không có đái máu (≤50 hồng cầu/vi trường độ phóng đại lớn). – Không có protein niệu (≤500 mg/24 giờ). – Không có bệnh thận tắc nghẽn. |
- Các rối loạn chức năng thận quan trọng ở bệnh nhân xơ gan là giữ natri và nước tự do không chứa chất tan, được phản ánh qua sự phát triển của cổ trướng và hạ natri máu tăng thể tích. Trong xơ gan tiến triển, co mạch thận dữ dội dẫn đến sự phát triển của HRS.
- Các cơ chế sau đây có liên quan:
- Rối loạn huyết động hệ thống nghiêm trọng.
- Tăng hoạt động của các hệ thống co mạch nội sinh.
- Giảm hoạt động của các yếu tố giãn mạch.
- Rối loạn tuần hoàn hệ thống
- Các thay đổi huyết động là kết quả của sự giãn động mạch tạng nghiêm trọng.
- Sự giãn mạch này chủ yếu là do tăng sản xuất hoặc hoạt động của các yếu tố giãn mạch, như nitric oxide (NO), cytokine gây viêm, carbon monoxide và endocannabinoid, ở bệnh nhân có tăng áp lực tĩnh mạch cửa.
- Đặc điểm huyết động được thể hiện bằng huyết áp động mạch thấp, kháng lực mạch máu hệ thống thấp và cung lượng tim cao.
- Do tăng hoạt động của các hệ thống co mạch, co mạch thận rõ rệt phát triển.
- Co mạch không chỉ xảy ra ở tuần hoàn thận, mà còn ở tuần hoàn cánh tay, đùi và não, có lẽ là một cơ chế bù trừ để chống lại sự giãn mạch tạng.
- Ở bệnh nhân xơ gan mất bù, tình trạng tuần hoàn tăng động là phổ biến; mặc dù cung lượng tim ban đầu cao, nhưng ở các giai đoạn tiến triển, khi HRS xuất hiện, cung lượng tim giảm xuống.
CÁC YẾU TỐ CO MẠCH
- Hệ Renin-Angiotensin-Aldosterone (RAAS) và Hệ Thần kinh Giao cảm (SNS)
- Hoạt động của RAAS và SNS thường tăng ở bệnh nhân xơ gan có cổ trướng, đặc biệt là ở bệnh nhân HRS.
- Hoạt độ renin huyết tương và nồng độ norepinephrine huyết tương tăng đáng kể ở bệnh nhân HRS.
- Hoạt động của cả hai hệ thống, RAAS và SNS, tương quan nghịch với lưu lượng máu qua thận.
- Sự phong bế dược lý các chất tác động của các hệ thống này gây ra giảm kháng lực mạch máu hệ thống và hạ huyết áp động mạch, những phát hiện cho thấy sự kích hoạt tăng cường của chúng là rất quan trọng để duy trì huyết động hệ thống.
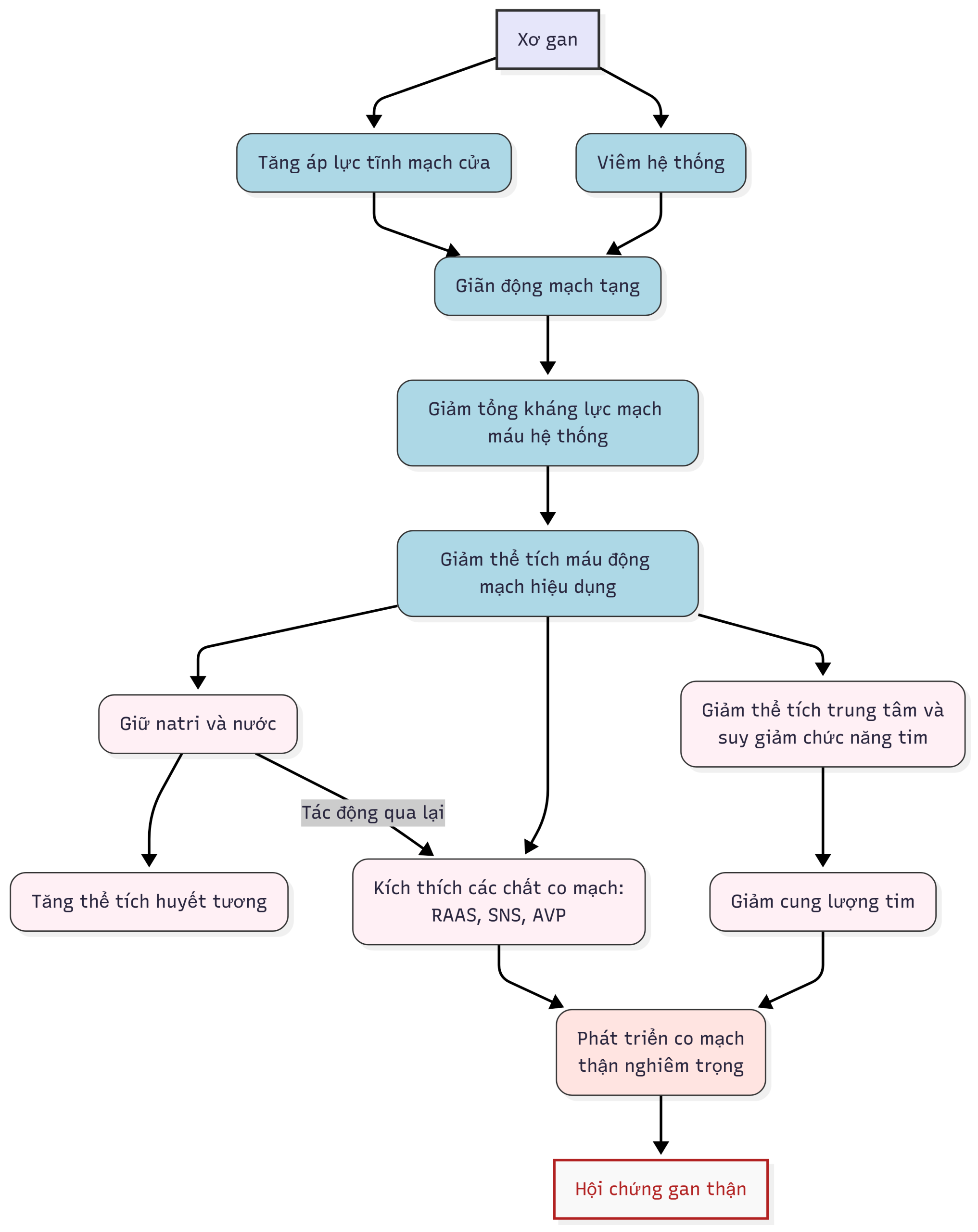
Hình 14.1 Cơ chế bệnh sinh được đề xuất của hội chứng gan thận (HRS). Giãn mạch tạng phát sinh từ tăng áp lực tĩnh mạch cửa, tăng thể tích huyết tương, và giảm cung lượng tim dường như đóng vai trò quan trọng như nhau trong việc giảm tưới máu thận dẫn đến HRS. Sự suy giảm thể tích máu động mạch hiệu dụng chịu trách nhiệm cho việc kích hoạt các hệ thống co mạch tác động lên tuần hoàn thận là hệ quả của cả kháng lực mạch máu hệ thống thấp gây ra sự phân bố máu bất thường và cung lượng tim thấp so với giường động mạch bị giãn nở rõ rệt thứ phát sau bệnh cơ tim do xơ gan. AVP, Arginine vasopressin; RAAS, hệ renin-angiotensin-aldosterone; SNS, hệ thần kinh giao cảm.
- Arginine vasopressin (AVP)
- AVP cũng được kích hoạt ở bệnh nhân HRS; nó có tác dụng co mạch góp phần duy trì huyết áp động mạch trong xơ gan tiến triển.
- Hormone này cũng góp phần vào việc giữ nước tự do không chứa chất tan và hạ natri máu tăng thể tích.
- Endothelin (ET)
- Nồng độ của peptide có nguồn gốc từ nội mô này, một chất co mạch mạnh, cũng tăng trong xơ gan.
- Tác dụng quan trọng nhất của ET là co mạch thận, có thể làm giảm lưu lượng máu qua thận và GFR.
- Ở bệnh nhân xơ gan, nồng độ ET cao nhất ở những người bị HRS.
- Vai trò của ET trong cơ chế bệnh sinh của HRS vẫn cần được làm rõ.
CÁC YẾU TỐ GIÃN MẠCH
- Prostaglandin (PG) thận
- PG có tác dụng giãn mạch quan trọng ở bệnh nhân mắc bệnh gan tiến triển; chúng giúp chống lại tác dụng co mạch của RAAS, SNS và AVP.
- PG giúp duy trì tưới máu thận ở bệnh nhân xơ gan.
- Việc sử dụng thuốc chống viêm không steroid (NSAIDs), ức chế tổng hợp PG, là một nguyên nhân phổ biến gây suy thận ở bệnh nhân xơ gan.
- Bệnh nhân xơ gan tiến triển và HRS có sản xuất PG thận giảm.
- Nitric oxide (NO)
- NO được tổng hợp cục bộ trong thận.
- Trong điều kiện bình thường, NO đóng vai trò trong việc điều hòa vi tuần hoàn cầu thận, bài tiết natri và giải phóng renin.
- Ức chế NO không gây co mạch thận do sự gia tăng bù trừ của PG thận.
- Ức chế cả NO và PG gây co mạch thận ở bệnh nhân xơ gan và cổ trướng.
- NO tương tác với PG để duy trì tưới máu thận ở bệnh nhân xơ gan có cổ trướng.
- Peptide lợi niệu
- Peptide lợi niệu là các chất giãn mạch tham gia vào việc duy trì tưới máu thận.
- Peptide lợi niệu nhĩ (ANP) là hormone lợi niệu chính.
- Nồng độ ANP tăng cao trong xơ gan mất bù, và bệnh nhân HRS có nồng độ cao nhất.
- Nồng độ ANP tăng có thể hoạt động như một cơ chế cân bằng nội môi để chống lại tác dụng của các hệ thống co mạch.
- Viêm hệ thống
- Viêm hệ thống có liên quan đến cơ chế bệnh sinh của HRS.
- Sự chuyển vị vi khuẩn (tức là sự di chuyển của vi khuẩn từ lòng ruột đến các hạch bạch huyết mạc treo) góp phần làm suy giảm chức năng tuần hoàn ở bệnh nhân xơ gan mà HRS phát triển.
- Sự chuyển vị vi khuẩn gây ra phản ứng viêm, với sự gia tăng sản xuất các cytokine tiền viêm (đặc biệt là interleukin-6 và yếu tố hoại tử khối u-α) và các yếu tố vận mạch (tức là NO), do đó dẫn đến giãn mạch tạng nhiều hơn.
- Bệnh nhân xơ gan có nồng độ protein gắn lipopolysaccharide (LPS) tăng hoặc nồng độ DNA vi khuẩn trong tuần hoàn (một dấu ấn thay thế cho sự chuyển vị vi khuẩn) có nồng độ cytokine tuần hoàn tăng, kháng lực mạch máu hệ thống giảm và cung lượng tim cao.
TÓM TẮT
- Hình 14.1 tóm tắt lý thuyết được chấp nhận rộng rãi nhất về cơ chế bệnh sinh của HRS.
- Tăng áp lực tĩnh mạch cửa, sự kiện khởi đầu, gây ra giãn động mạch bằng các cơ chế chưa được hiểu hoàn toàn.
- Giãn động mạch xảy ra chủ yếu ở tuần hoàn tạng.
- Giãn mạch gây ra giảm thể tích máu động mạch hiệu dụng và tăng hoạt động của các hệ thống co mạch.
- Kích hoạt hệ thống co mạch bù đắp cho rối loạn chức năng tuần hoàn.
- HRS là biểu hiện cực đoan của rối loạn chức năng tuần hoàn và có thể là kết quả của:
- Kích hoạt rõ rệt các hệ thống co mạch
- Giảm hoạt động của các yếu tố giãn mạch
- Tăng sản xuất các chất co mạch trong thận
Các Nguyên nhân khác của Tổn thương Thận cấp ở Bệnh nhân Xơ gan
Ngoài HRS, bệnh nhân xơ gan có thể phát triển rối loạn chức năng thận vì những lý do khác, bao gồm nhiễm khuẩn, giảm thể tích máu, sử dụng thuốc độc thận, hoặc các bệnh thận nội tại, bao gồm viêm cầu thận liên quan đến nhiễm virus viêm gan B hoặc C hoặc xơ gan do rượu.
HOẠI TỬ ỐNG THẬN CẤP (ATN)
- Hoại tử ống thận cấp (ATN) được đặc trưng bởi sự suy giảm đột ngột chức năng thận.
- Bệnh nhân xơ gan thường gặp các biến chứng dễ dẫn đến sự phát triển của ATN, chẳng hạn như xuất huyết tiêu hóa, sốc giảm thể tích, hoặc nhiễm khuẩn huyết.
- Mặc dù không có dấu ấn cụ thể nào cho ATN đã được mô tả, sự hiện diện của các tiêu chí sau đây có thể hữu ích, mặc dù thường không kết luận được hoặc không đặc hiệu:
- Nồng độ natri niệu cao
- Tỷ lệ thẩm thấu niệu/huyết thanh <1
- Cặn lắng nước tiểu bất thường, với tế bào biểu mô và trụ niệu
- Có sự quan tâm đáng kể đến các dấu ấn sinh học chẩn đoán trong nước tiểu như neutrophil gelatinase-associated lipocalin (NGAL), một protease được biểu hiện ở ống lượn xa. Nồng độ NGAL tăng cao phù hợp với ATN, và nồng độ >300 đến 400 μg/g có độ nhạy và độ đặc hiệu cao cho chẩn đoán.
BỆNH CẦU THẬN
- Các bệnh thận nội tại ở bệnh nhân xơ gan có thể liên quan đến nguyên nhân gây bệnh gan, đáng chú ý là viêm gan B hoặc C mạn tính và bệnh gan do rượu. Bệnh thận trong bối cảnh này thường phản ánh sự lắng đọng của các phức hợp miễn dịch lưu hành trong các cầu thận.
- Mặc dù tần suất cao của các bất thường cầu thận trên kiểm tra mô học ở bệnh nhân xơ gan, các triệu chứng hoặc dấu hiệu của rối loạn chức năng cầu thận hiếm khi phát triển.
- Các dạng viêm cầu thận phổ biến nhất trong viêm gan C là viêm cầu thận màng tăng sinh, viêm cầu thận màng và xơ hóa cầu thận ổ cục bộ. Bệnh thận màng gặp ở bệnh nhân viêm gan B, và bệnh thận IgA xảy ra ở bệnh nhân xơ gan do rượu.
- Bệnh thận nội tại được xem xét nếu có protein niệu >500 mg/24 giờ, cặn lắng nước tiểu bất thường với >50 hồng cầu mỗi vi trường độ phóng đại lớn, hoặc các phát hiện siêu âm thận bất thường trong khi không có các nguyên nhân khác gây suy thận.
TỔN THƯƠNG THẬN DO THUỐC
- Aminoglycoside và NSAID là những loại thuốc phổ biến nhất liên quan đến suy thận ở bệnh nhân xơ gan.
- Suy thận do thuốc có một hồ sơ lâm sàng tương tự như ATN.
- Việc sử dụng các thuốc chẹn thụ thể beta không chọn lọc ở bệnh nhân đã có AKI và xơ gan còn gây tranh cãi, nhưng khuyến cáo rằng các loại thuốc này nên được tạm ngưng ở bệnh nhân HRS.
TĂNG NITƠ MÁU TRƯỚC THẬN (PRERENAL AZOTEMIA)
- Giảm thể tích nội mạch có thể dẫn đến tăng nitơ máu trước thận.
- Nguyên nhân gây giảm thể tích nội mạch bao gồm nôn mửa, tiêu chảy và lợi tiểu quá mức.
- Sự cải thiện chức năng thận sau khi bù albumin (truyền tĩnh mạch albumin, 1 g/kg/ngày trong 2 ngày) cho phép phân biệt tăng nitơ máu trước thận với HRS.
- Không đáp ứng với việc bù albumin là một tiêu chí chẩn đoán chính của HRS (xem Bảng 14.1).
Đặc điểm lâm sàng và Phân loại Hội chứng Gan thận
HRS được phân loại thành type 1 hoặc type 2 dựa trên cả cường độ và tốc độ tiến triển của suy thận. Các type này biểu hiện tiên lượng và tỷ lệ sống khác nhau.
TYPE 1
- HRS type 1 được đặc trưng bởi suy thận nặng và tiến triển nhanh, được định nghĩa là tăng gấp đôi nồng độ creatinin huyết thanh, với đỉnh >2,5 mg/dL đạt được trong vòng chưa đầy 2 tuần.
- Bệnh nhân thường có bệnh gan nặng (với vàng da, bệnh não gan và bệnh đông máu).
- HRS type 1 có thể xảy ra sau một yếu tố thúc đẩy, chẳng hạn như nhiễm khuẩn nặng, xuất huyết tiêu hóa, hoặc chọc tháo dịch cổ trướng điều trị mà không bù huyết tương.
- HRS type 1 là biến chứng có tiên lượng xấu nhất ở bệnh nhân xơ gan.
- Thời gian sống trung vị chỉ là 2 tuần.
TYPE 2
- HRS type 2 liên quan đến suy giảm chức năng thận ổn định và nồng độ creatinin huyết thanh thường dao động từ 1,5 đến 2,5 mg/dL.
- Bệnh nhân HRS type 2 có thời gian sống trung vị là 6 tháng nếu họ không được ghép gan.
- Bệnh nhân HRS type 2 có thể tiến triển thành HRS type 1, do sự tiến triển của bệnh gan và thận hoặc một tác nhân bổ sung như nhiễm khuẩn huyết.
- Hậu quả lâm sàng chính là cổ trướng kháng trị.
Điều trị
- Ghép gan là phương pháp điều trị dứt điểm cho HRS. Mục tiêu chính trong quản lý HRS là giảm thiểu suy thận cho đến khi có thể thực hiện ghép gan.
- Quản lý phù hợp phụ thuộc vào việc phát hiện kịp thời suy thận và nguyên nhân cơ bản của nó.
- Nếu nghi ngờ nhiễm khuẩn, nên dùng kháng sinh, chẳng hạn như cephalosporin thế hệ thứ ba, trong khi chờ kết quả cấy phù hợp.
- Bệnh nhân suy thận và giảm thể tích máu thường đáp ứng với albumin (1 g/kg trọng lượng cơ thể, tối đa 100 g/ngày, trong tối đa 2 ngày).
- Ở những bệnh nhân nghi ngờ bệnh thận do thuốc, nên ngưng NSAID và thuốc lợi tiểu.
Bảng 14.2: Điều trị Dược lý cho Hội chứng Gan thận
| Thuốc co mạch | |
|---|---|
| Terlipressin | 1 mg/4-6 giờ tiêm tĩnh mạch; liều được tăng lên tối đa 2 mg/4-6 giờ sau 3 ngày nếu không có đáp ứng với điều trị, được định nghĩa là giảm creatinin huyết thanh >25% so với giá trị trước điều trị. Đáp ứng với điều trị được xem xét khi có sự giảm đáng kể nồng độ creatinin huyết thanh cao, ít nhất là dưới 1,5 mg/dL (133 μmol/L).
Điều trị thường được thực hiện trong 5-15 ngày. |
| Midodrine và octreotide | Midodrine 7,5 mg uống 3 lần mỗi ngày, tăng lên 12,5 mg 3 lần mỗi ngày nếu cần. Octreotide 100 µg tiêm dưới da 3 lần mỗi ngày, tăng lên 200 µg 3 lần mỗi ngày nếu cần. |
| Norepinephrine | 0,5-3 mg/giờ dưới dạng truyền tĩnh mạch liên tục nhằm mục đích tăng huyết áp động mạch trung bình thêm 10 mm Hg.
Điều trị được duy trì cho đến khi nồng độ creatinin huyết thanh giảm xuống dưới 1,5 mg/dL. |
| Albumin | Dùng đồng thời albumin cùng với một loại thuốc co mạch: 1 g/kg trọng lượng cơ thể vào ngày 1, sau đó là 20-50 g/ngày. |
- Phương pháp điều trị chính cho bệnh nhân HRS, ngoài ghép gan, bao gồm việc sử dụng các thuốc co mạch tạng (terlipressin, octreotide cộng với midodrine, hoặc norepinephrine) và albumin tiêm tĩnh mạch (Bảng 14.2).
- Bằng cách gây co mạch chọn lọc giường động mạch tạng bị giãn nở quá mức, các loại thuốc này cải thiện tình trạng thiếu máu động mạch và giảm hoạt động của các hệ thống co mạch nội sinh.
- Albumin tiêm tĩnh mạch được dùng với liều ban đầu là 1 g/kg albumin 20% đến 25%, sau đó là liều hàng ngày từ 20 đến 50 g.
- Đáp ứng với điều trị được định nghĩa là giảm nồng độ creatinin huyết thanh <1,5 mg/dL, thường đi kèm với tăng lượng nước tiểu và cải thiện tình trạng hạ natri máu.
- Các phương thức khác như thông cửa chủ trong gan qua tĩnh mạch cảnh (TIPS), liệu pháp thay thế thận (RRT), và lọc máu bằng albumin có thể hữu ích ở một số bệnh nhân.
- Bệnh nhân HRS type 2 thường có thời gian sống đủ dài để cho phép ghép gan.
HỘI CHỨNG GAN THẬN TYPE 1 (Hình 14.2)
- Terlipressin (chưa được cấp phép tại Hoa Kỳ)
- HRS type 1 có thể hồi phục sau khi điều trị bằng terlipressin, một chất tương tự vasopressin co mạch tạng đặc hiệu, và albumin tiêm tĩnh mạch.
- Nhiều nghiên cứu, bao gồm các phân tích gộp và một số thử nghiệm ngẫu nhiên có đối chứng, đã chứng minh hiệu quả của terlipressin trong điều trị HRS.
- Khoảng 50% đến 70% bệnh nhân HRS đáp ứng với điều trị bằng terlipressin và albumin.
- Terlipressin có thể được tiêm bolus (1 mg/4 đến 6 giờ tiêm tĩnh mạch, và liều được tăng lên tối đa 2 mg/4 đến 6 giờ sau 3 ngày) hoặc bằng truyền liên tục không có bolus ở liều 3 mg/24 giờ được điều chỉnh đến 12 mg/24 giờ nếu creatinin huyết thanh không giảm >25% so với giá trị ban đầu.
- Co mạch hệ thống đồng thời có thể gây ra các tác dụng phụ thiếu máu cục bộ ở khoảng 10% bệnh nhân.
- Những người đáp ứng có tỷ lệ sống cao hơn so với những người không đáp ứng.
- Tái phát HRS sau khi ngưng điều trị xảy ra ở <10% bệnh nhân, và điều trị lại bằng terlipressin có hiệu quả trong hầu hết các trường hợp.
- Các yếu tố liên quan đến đáp ứng kém bao gồm bilirubin huyết thanh toàn phần ≥10 mg/dL, không tăng được huyết áp động mạch trung bình >5 mm Hg, và không giảm được creatinin huyết thanh tuyệt đối >0,5 mg/dL vào ngày thứ ba của điều trị.
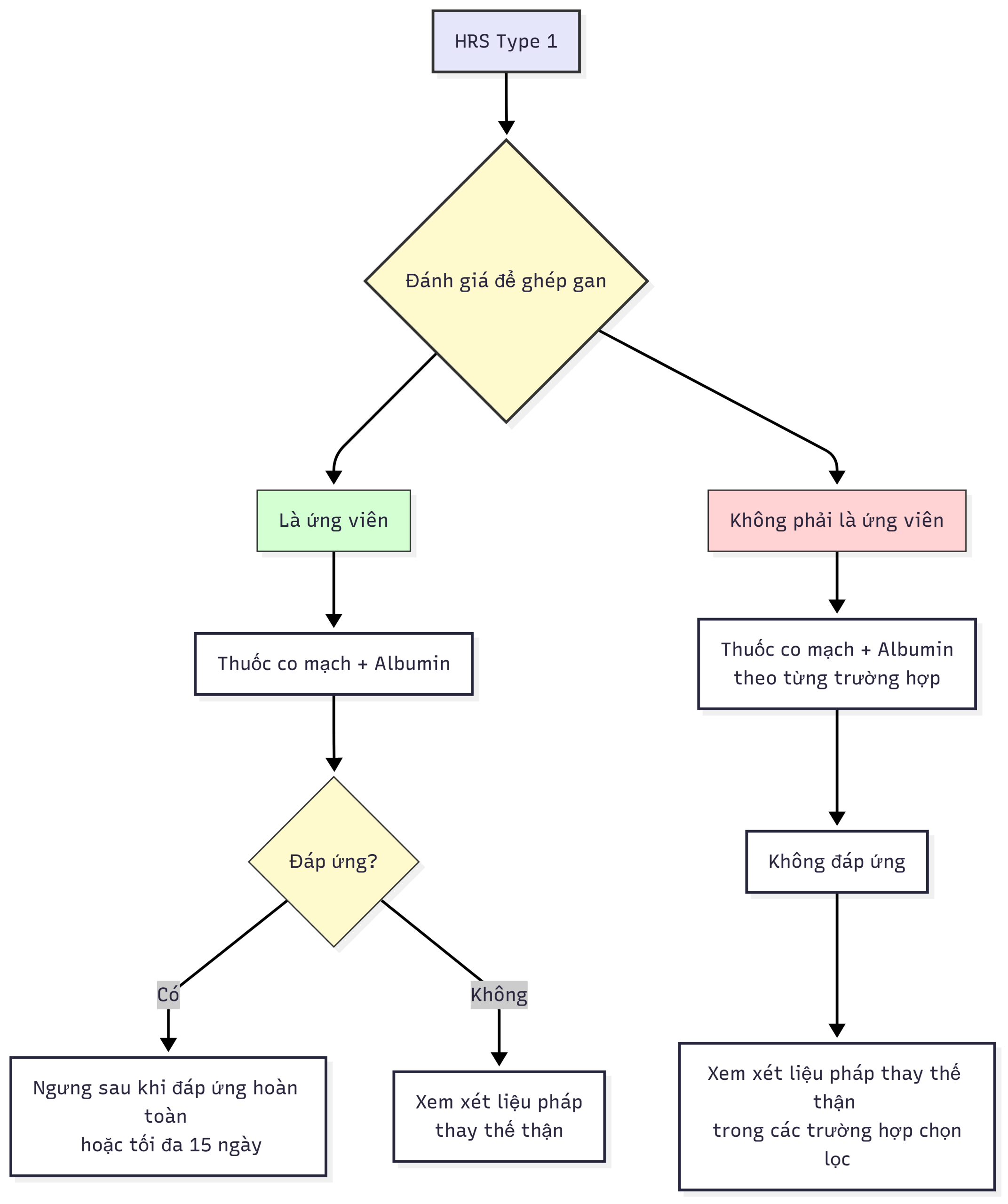
Hình 14.2 Chiến lược quản lý cho bệnh nhân hội chứng gan thận (HRS) type 1. ᵃĐáp ứng với điều trị bằng thuốc co mạch cộng với albumin được xem xét khi nồng độ creatinin huyết thanh giảm xuống <1,5 mg/dL. ᵇNếu HRS tái phát, bệnh nhân nên được điều trị lại. ᶜLiệu pháp thay thế thận nên được dành cho những bệnh nhân quá tải thể tích nặng, toan máu khó chữa, hoặc tăng kali máu nặng.
- Midodrine và octreotide
- Sự kết hợp của midodrine uống và octreotide tiêm dưới da với albumin tiêm tĩnh mạch có thể cải thiện chức năng thận ở bệnh nhân HRS.
- Một nghiên cứu có đối chứng so sánh terlipressin tiêm tĩnh mạch và albumin với octreotide và midodrine cộng với albumin ở bệnh nhân HRS type 1 cho thấy chức năng thận có nhiều khả năng cải thiện đáng kể hơn ở những bệnh nhân nhận terlipressin và albumin (70,4%) so với những người được điều trị bằng midodrine và octreotide cộng với albumin (28,6%).
- Đối với các trung tâm không có terlipressin, liệu pháp tiêu chuẩn cho HRS nên bao gồm midodrine uống với liều lên đến 12,5 mg ba lần mỗi ngày và octreotide được điều chỉnh từ 100 đến 200 µg tiêm dưới da ba lần mỗi ngày.
- Trong một nghiên cứu trên 87 bệnh nhân HRS type 1, 21 người trong số đó không được can thiệp và 66 người trong số đó nhận midodrine và octreotide, sự giảm bền vững nồng độ creatinin huyết thanh đã được quan sát thấy ở 40% bệnh nhân được điều trị so với 5% những người không được điều trị.
- Octreotide dùng đơn độc không hiệu quả.
- Norepinephrine
- Norepinephrine kết hợp với albumin có hiệu quả trong việc điều trị bệnh nhân HRS.
- Hai thử nghiệm ngẫu nhiên so sánh terlipressin với norepinephrine không cho thấy sự khác biệt đáng kể về độ an toàn hoặc hiệu quả giữa hai tác nhân. Gần 40% bệnh nhân được điều trị bằng terlipressin và 43% được điều trị bằng norepinephrine đã đáp ứng với liệu pháp.
- Hồ sơ tác dụng ngoại ý tương tự với cả hai loại thuốc.
- Một hạn chế của norepinephrine là nó phải được dùng trong đơn vị chăm sóc đặc biệt (ICU); do đó, chi phí, bao gồm cả chăm sóc ICU, tương đương hoặc cao hơn so với terlipressin.
- TIPS (Thông cửa chủ trong gan qua tĩnh mạch cảnh)
- Bằng cách giảm áp lực tĩnh mạch cửa, TIPS làm giảm hoạt động của hệ giao cảm và RAAS.
- TIPS dẫn đến cải thiện chức năng thận—bao gồm cả HRS, được chứng minh bằng sự gia tăng bài tiết natri niệu—và thể tích nước tiểu và giảm nồng độ creatinin huyết thanh.
- TIPS dẫn đến cải thiện cả HRS type 1 và type 2, giảm tỷ lệ tái phát HRS, và giải quyết cổ trướng.
- Khả năng áp dụng TIPS ở bệnh nhân HRS thấp, vì TIPS được coi là chống chỉ định ở những bệnh nhân có đặc điểm suy gan nặng và điểm MELD (Model for End-stage Liver Disease) cao, là những phát hiện phổ biến ở bệnh nhân HRS type 1 (xem Chương 33).
- Liệu pháp thay thế thận (RRT)
- RRT có thể được chỉ định ở những bệnh nhân HRS không đáp ứng với điều trị nội khoa như một cầu nối để ghép gan.
- Ở những người mà ghép gan không phải là một lựa chọn, việc bắt đầu hoặc tiếp tục RRT là gây tranh cãi vì thiếu lợi ích lâu dài.
- Dữ liệu còn hạn chế, và nhiều bệnh nhân phát triển các tác dụng phụ, bao gồm hạ huyết áp động mạch nặng, chảy máu và nhiễm trùng, có thể góp phần gây tử vong trong quá trình RRT. Ngoài ra, các chỉ định tiêu chuẩn cho RRT (quá tải dịch nặng, toan máu, hoặc tăng kali máu) không phổ biến ở bệnh nhân HRS type 1, ít nhất là ở giai đoạn đầu.
- Lọc máu bằng albumin ngoại bào, một hệ thống sử dụng dịch lọc chứa albumin được tuần hoàn lại và tưới qua một cột than hoạt và cột trao đổi anion, đã được chứng minh là cải thiện chức năng thận ở bệnh nhân HRS type 1. Tuy nhiên, một nghiên cứu cho thấy điều trị bằng hệ thống tái tuần hoàn hấp phụ phân tử (MARS) không cải thiện GFR.
HỘI CHỨNG GAN THẬN TYPE 2
- Quản lý HRS type 2 chủ yếu tập trung vào việc điều trị cổ trướng kháng trị thường thấy ở những bệnh nhân này (xem Chương 13).
- Các thử nghiệm không đối chứng ủng hộ hiệu quả của liệu pháp trong việc cải thiện chức năng thận, nhưng tái phát sau khi ngưng điều trị là phổ biến.
- Trong một nghiên cứu, 60% bệnh nhân HRS type 2 được điều trị bằng terlipressin và albumin đã đáp ứng với liệu pháp, nhưng một nửa trong số họ đã tái phát sau khi ngưng điều trị.
- Trong số những người được ghép gan, không có sự khác biệt đáng kể về nồng độ creatinin huyết thanh giữa những người có hồi phục HRS type 2 và những người không hồi phục HRS type 2 trước khi ghép.
- Ngoài ra, không có sự khác biệt đáng kể về tần suất AKI, nhu cầu RRT, tần suất bệnh thận mạn tính 1 năm sau ghép, thời gian nằm viện và tỷ lệ sống.
- Do đó, điều trị bệnh nhân HRS type 2 bằng terlipressin và albumin dường như không cải thiện kết cục trước hoặc sau ghép.
Phòng ngừa
HRS có thể được phòng ngừa trong ba tình huống sau.
- Chọc tháo dịch cổ trướng điều trị: Việc sử dụng các chất bù thể tích huyết tương, đặc biệt là albumin, sau khi chọc tháo toàn bộ dịch cổ trướng (>5 L) ở bệnh nhân xơ gan và cổ trướng làm giảm tần suất suy thận và hạ natri máu.
- Viêm phúc mạc nhiễm khuẩn tự phát (SBP): Việc sử dụng albumin (1,5 g/kg tiêm tĩnh mạch và 1 g/kg tiêm tĩnh mạch 48 giờ sau đó) cùng với cefotaxime tiêm tĩnh mạch 1 g hai lần mỗi ngày trong 5 đến 7 ngày ở bệnh nhân xơ gan và SBP làm giảm đáng kể tần suất suy giảm chức năng tuần hoàn và sự xuất hiện của HRS type 1 (xem Chương 13). Tần suất HRS ở bệnh nhân SBP nhận albumin và liệu pháp kháng sinh là 10% so với 33% ở những người không nhận albumin. Quan trọng hơn, tỷ lệ sống được cải thiện ở những người nhận albumin (10%) so với những người không nhận albumin (30%).
- Dự phòng nguyên phát SBP: Norfloxacin uống dài hạn (hoặc một số loại kháng sinh khác) làm giảm nguy cơ SBP ở những bệnh nhân có nồng độ protein toàn phần trong dịch cổ trướng <1,5 mg/dL và bilirubin huyết thanh >4 mg/dL, liên quan đến điểm Child-Pugh >9 (xem Chương 11), hoặc nồng độ creatinin huyết thanh >1,2 mg/dL. Cả xác suất 1 năm của SBP (7% so với 61%) và của HRS type 1 (28% so với 41%) đều giảm, và xác suất sống 3 tháng và 1 năm (94% so với 62% và 60% so với 48%, tương ứng) tăng đáng kể.
TÀI LIỆU THAM KHẢO
- Angeli P, Gines P, Wong F, et al. Diagnosis and management of acute kidney injury in patients with cirrhosis: revised consensus recommendations of the International Club of Ascites. J Hepatol. 2015;62:968-974.
- Boyer TD, Sanyal AJ, Wong F, et al. Terlipressin plus albumin is more effective than albumin alone in improving renal function in patients with cirrhosis and hepatorenal syndrome type 1. Gastroenterology. 2016;150:1579-1589.
- Cavallin M, Kamath PS, Merli M, et al. Terlipressin plus albumin versus midodrine and octreotide plus albumin in the treatment of hepatorenal syndrome: a randomized trial. Hepatology. 2015;62:567-574.
- Cavallin M, Piano S, Romano A, et al. Terlipressin given by continuous intravenous infusion versus intravenous boluses in the treatment of hepatorenal syndrome: a randomized controlled study. Hepatology. 2016;63:983-992.
- EASL clinical practice guidelines on the management of ascites. spontaneous bacterial peritonitis, and hepatorenal syndrome in cirrhosis. J Hepatol. 2010;53:397-417.
- Francoz C, Nadim MK, Durand F. Kidney biomarkers in cirrhosis. J Hepatol. 2016;65:809-824.
- Ginès P. Management of hepatorenal syndrome in the era of acute-on-chronic liver failure: terlipressin and beyond. Gastroenterology. 2016;150:1525-1527.
- Ginès P, Schrier RW. Renal failure in cirrhosis. N Engl J Med. 2009;361:1279-1290.
- Gluud LL, Christensen K, Christensen E, et al. Terlipressin for hepatorenal syndrome. Cochrane Database Syst Rev. 2012;9. CD005162.
- Gonwa TA, Wadei HM. The challenges of providing renal replacement therapy in decompensated liver cirrhosis. Blood Purif. 2012;33:144-148.
- Martin-Llahi M, Pepin MN, Guevara M, et al. Terlipressin and albumin vs albumin in patients with cirrhosis and hepatorenal syndrome: a randomized study. Gastroenterology. 2008;134:1352-1359.
- Salerno F, Gerbes A, Gines P, et al. Diagnosis, prevention and treatment of hepatorenal syndrome in cirrhosis. Gut. 2007;56:1310-1318.
- Solà E, Cárdenas A, Ginès P. Results of pretransplant treatment of hepatorenal syndrome with terlipressin. Curr Opin Organ Transplant. 2013;18:265-270.
- Tapper EB, Bonder A, Cardenas A. Preventing and treating acute kidney injury among hospitalized patients with cirrhosis and ascites: a narrative review. Am J Med. 2016;129:461-467.
- Wong F, O’Leary JG, Reddy KR, et al. New consensus definition of acute kidney injury accurately predicts 30-day mortality in patients with cirrhosis and infection. Gastroenterology. 2013;145:1280-1288.
BẢNG CHÚ GIẢI THUẬT NGỮ Y HỌC ANH VIỆT
| STT | Thuật ngữ tiếng Anh | Phiên âm IPA | Nghĩa Tiếng Việt |
|---|---|---|---|
| 1 | Hepatorenal syndrome (HRS) | /ˌhɛpətoʊˈriːnəl ˈsɪndroʊm/ | Hội chứng gan thận |
| 2 | Kidney failure | /ˈkɪdni ˈfeɪljər/ | Suy thận |
| 3 | Decompensated cirrhosis | /diːˈkɒmpənseɪtɪd sɪˈroʊsɪs/ | Xơ gan mất bù |
| 4 | Prognosis | /prɒɡˈnoʊsɪs/ | Tiên lượng |
| 5 | Resource utilization | /ˈriːsɔːrs ˌjuːtɪlaɪˈzeɪʃən/ | Sử dụng tài nguyên (y tế) |
| 6 | Diagnostic criteria | /ˌdaɪəɡˈnɒstɪk kraɪˈtɪəriə/ | Tiêu chí chẩn đoán |
| 7 | International Ascites Club | /ˌɪntərˈnæʃənəl əˈsaɪtiːz klʌb/ | Câu lạc bộ Cổ trướng Quốc tế |
| 8 | Acute kidney injury (AKI) | /əˈkjuːt ˈkɪdni ˈɪndʒəri/ | Tổn thương thận cấp |
| 9 | Serum creatinine | /ˈsɪərəm ˈkriːətɪniːn/ | Creatinin huyết thanh |
| 10 | Advanced liver disease | /ədˈvɑːnst ˈlɪvər dɪˈziːz/ | Bệnh gan tiến triển |
| 11 | Portal hypertension | /ˈpɔːrtl ˌhaɪpərˈtɛnʃən/ | Tăng áp lực tĩnh mạch cửa |
| 12 | Glomerular filtration rate (GFR) | /ɡloʊˈmɛrʊlər fɪlˈtreɪʃən reɪt/ | Mức lọc cầu thận |
| 13 | Muscle mass | /ˈmʌsəl mæs/ | Khối lượng cơ |
| 14 | Renal dysfunction | /ˈriːnəl dɪsˈfʌŋkʃən/ | Rối loạn chức năng thận |
| 15 | Baseline | /ˈbeɪslaɪn/ | Giá trị nền |
| 16 | Mortality | /mɔːrˈtæləti/ | Tỷ lệ tử vong |
| 17 | Hospitalized patients | /ˈhɒspɪtəlaɪzd ˈpeɪʃənts/ | Bệnh nhân nhập viện |
| 18 | Renal blood flow | /ˈriːnəl blʌd floʊ/ | Lưu lượng máu qua thận |
| 19 | Circulatory abnormalities | /ˌsɜːrkjʊləˈtɔːri ˌæbnɔːrˈmælətiz/ | Bất thường tuần hoàn |
| 20 | Endogenous vasoactive systems | /ɛnˈdɒdʒɪnəs ˌveɪzoʊˈæktɪv ˈsɪstəmz/ | Các hệ thống vận mạch nội sinh |
| 21 | Histologic changes | /ˌhɪstəˈlɒdʒɪk ˈtʃeɪndʒɪz/ | Thay đổi mô học |
| 22 | Diuretic withdrawal | /ˌdaɪjʊˈrɛtɪk wɪθˈdrɔːəl/ | Ngưng thuốc lợi tiểu |
| 23 | Plasma volume expansion | /ˈplæzmə ˈvɒljuːm ɪkˈspænʃən/ | Bù thể tích huyết tương |
| 24 | Albumin | /ælˈbjuːmɪn/ | Albumin |
| 25 | Shock | /ʃɒk/ | Sốc |
| 26 | Nephrotoxins | /ˈnɛfroʊˌtɒksɪnz/ | Thuốc độc thận |
| 27 | Nonsteroidal antiinflammatory drugs | /ˌnɒnˈstɪərɔɪdəl ˌæntiɪnˈflæmətɔːri drʌɡz/ | Thuốc chống viêm không steroid |
| 28 | Iodinated contrast | /ˈaɪəˌdɪneɪtɪd ˈkɒntræst/ | Thuốc cản quang chứa iod |
| 29 | Structural renal disease | /ˈstrʌktʃərəl ˈriːnəl dɪˈziːz/ | Bệnh thận cấu trúc |
| 30 | Hematuria | /ˌhiːməˈtʊəriə/ | Đái máu |
| 31 | Proteinuria | /ˌproʊtiːˈnʊəriə/ | Protein niệu |
| 32 | Obstructive nephropathy | /əbˈstrʌktɪv nɛˈfrɒpəθi/ | Bệnh thận tắc nghẽn |
| 33 | Pathogenesis | /ˌpæθəˈdʒɛnɪsɪs/ | Cơ chế bệnh sinh |
| 34 | Vasoconstriction | /ˌveɪzoʊkənˈstrɪkʃən/ | Co mạch |
| 35 | Pathophysiologic factor | /ˌpæθoʊˌfɪziəˈlɒdʒɪk ˈfæktər/ | Yếu tố sinh lý bệnh |
| 36 | Sodium retention | /ˈsoʊdiəm rɪˈtɛnʃən/ | Giữ natri |
| 37 | Solute-free water retention | /ˈsɒljuːt friː ˈwɔːtər rɪˈtɛnʃən/ | Giữ nước tự do không chứa chất tan |
| 38 | Ascites | /əˈsaɪtiːz/ | Cổ trướng |
| 39 | Hypervolemic hyponatremia | /ˌhaɪpərvəˈliːmɪk ˌhaɪpoʊnəˈtriːmiə/ | Hạ natri máu tăng thể tích |
| 40 | Systemic hemodynamics | /sɪˈstɛmɪk ˌhiːmoʊdaɪˈnæmɪks/ | Huyết động hệ thống |
| 41 | Vasodilatory factors | /ˌveɪzoʊˈdaɪlətɔːri ˈfæktərz/ | Các yếu tố giãn mạch |
| 42 | Splanchnic arterial vasodilatation | /ˈsplæŋknɪk ɑːrˈtɪəriəl ˌveɪzoʊˌdaɪləˈteɪʃən/ | Giãn động mạch tạng |
| 43 | Nitric oxide (NO) | /ˈnaɪtrɪk ˈɒksaɪd/ | Nitric oxide |
| 44 | Inflammatory cytokines | /ɪnˈflæmətɔːri ˈsaɪtoʊkaɪnz/ | Cytokine gây viêm |
| 45 | Carbon monoxide | /ˈkɑːrbən məˈnɒksaɪd/ | Carbon monoxide |
| 46 | Endocannabinoids | /ˌɛndoʊkəˈnæbɪnɔɪdz/ | Endocannabinoid |
| 47 | Arterial pressure | /ɑːrˈtɪəriəl ˈprɛʃər/ | Huyết áp động mạch |
| 48 | Systemic vascular resistance | /sɪˈstɛmɪk ˈvæskjʊlər rɪˈzɪstəns/ | Kháng lực mạch máu hệ thống |
| 49 | Cardiac output | /ˈkɑːrdiæk ˈaʊtpʊt/ | Cung lượng tim |
| 50 | Brachial circulation | /ˈbreɪkiəl ˌsɜːrkjʊˈleɪʃən/ | Tuần hoàn cánh tay |
| 51 | Femoral circulation | /ˈfɛmərəl ˌsɜːrkjʊˈleɪʃən/ | Tuần hoàn đùi |
| 52 | Cerebral circulation | /ˈsɛrəbrəl ˌsɜːrkjʊˈleɪʃən/ | Tuần hoàn não |
| 53 | Compensatory mechanism | /kəmˈpɛnsətɔːri ˈmɛkənɪzəm/ | Cơ chế bù trừ |
| 54 | Hyperdynamic circulation | /ˌhaɪpərdaɪˈnæmɪk ˌsɜːrkjʊˈleɪʃən/ | Tuần hoàn tăng động |
| 55 | Cirrhotic cardiomyopathy | /sɪˈrɒtɪk ˌkɑːrdioʊmaɪˈɒpəθi/ | Bệnh cơ tim do xơ gan |
| 56 | Renin-angiotensin-aldosterone system (RAAS) | /ˈriːnɪn ˌændʒioʊˈtɛnsɪn ælˈdɒstəroʊn ˈsɪstəm/ | Hệ Renin-Angiotensin-Aldosterone |
| 57 | Sympathetic nervous system (SNS) | /ˌsɪmpəˈθɛtɪk ˈnɜːrvəs ˈsɪstəm/ | Hệ Thần kinh Giao cảm |
| 58 | Plasma renin activity | /ˈplæzmə ˈriːnɪn ækˈtɪvəti/ | Hoạt độ renin huyết tương |
| 59 | Plasma norepinephrine | /ˈplæzmə ˌnɔːrɛpɪˈnɛfrɪn/ | Norepinephrine huyết tương |
| 60 | Pharmacologic blockade | /ˌfɑːrməkəˈlɒdʒɪk blɒˈkeɪd/ | Phong bế dược lý |
| 61 | Arterial hypotension | /ɑːrˈtɪəriəl ˌhaɪpoʊˈtɛnʃən/ | Hạ huyết áp động mạch |
| 62 | Arginine vasopressin (AVP) | /ˈɑːrdʒɪniːn ˌveɪsoʊˈprɛsɪn/ | Arginine vasopressin |
| 63 | Endothelin (ET) | /ˌɛndoʊˈθiːlɪn/ | Endothelin |
| 64 | Endothelial-derived peptide | /ˌɛndoʊˈθiːliəl dɪˈraɪvd ˈpɛptaɪd/ | Peptide có nguồn gốc từ nội mô |
| 65 | Prostaglandins (PGs) | /ˌprɒstəˈɡlændɪnz/ | Prostaglandin |
| 66 | Glomerular microcirculation | /ɡloʊˈmɛrʊlər ˌmaɪkroʊˌsɜːrkjʊˈleɪʃən/ | Vi tuần hoàn cầu thận |
| 67 | Sodium excretion | /ˈsoʊdiəm ɪkˈskriːʃən/ | Bài tiết natri |
| 68 | Renin release | /ˈriːnɪn rɪˈliːs/ | Giải phóng renin |
| 69 | Natriuretic peptides | /ˌneɪtriʊˈrɛtɪk ˈpɛptaɪdz/ | Peptide lợi niệu |
| 70 | Atrial natriuretic peptide (ANP) | /ˈeɪtriəl ˌneɪtriʊˈrɛtɪk ˈpɛptaɪd/ | Peptide lợi niệu nhĩ |
| 71 | Homeostatic mechanism | /ˌhoʊmioʊˈstætɪk ˈmɛkənɪzəm/ | Cơ chế cân bằng nội môi |
| 72 | Systemic inflammation | /sɪˈstɛmɪk ˌɪnfləˈmeɪʃən/ | Viêm hệ thống |
| 73 | Bacterial translocation | /bækˈtɪəriəl ˌtrænzloʊˈkeɪʃən/ | Sự chuyển vị vi khuẩn |
| 74 | Mesenteric lymph nodes | /ˌmɛzənˈtɛrɪk lɪmf noʊdz/ | Hạch bạch huyết mạc treo |
| 75 | Proinflammatory cytokines | /ˌproʊɪnˈflæmətɔːri ˈsaɪtoʊkaɪnz/ | Cytokine tiền viêm |
| 76 | Interleukin-6 | /ˌɪntərˈluːkɪn sɪks/ | Interleukin-6 |
| 77 | Tumor necrosis factor-alpha | /ˈtuːmər nɪˈkroʊsɪs ˈfæktər ˈælfə/ | Yếu tố hoại tử khối u-alpha |
| 78 | Lipopolysaccharide (LPS)-binding protein | /ˌlaɪpoʊˌpɒliˈsækəraɪd ˈbaɪndɪŋ ˈproʊtiːn/ | Protein gắn Lipopolysaccharide |
| 79 | Bacterial DNA | /bækˈtɪəriəl ˌdiːɛnˈeɪ/ | DNA vi khuẩn |
| 80 | Surrogate marker | /ˈsɜːrəɡət ˈmɑːrkər/ | Dấu ấn thay thế |
| 81 | Circulating cytokines | /ˈsɜːrkjʊleɪtɪŋ ˈsaɪtoʊkaɪnz/ | Cytokine tuần hoàn |
| 82 | Effective arterial blood volume | /ɪˈfɛktɪv ɑːrˈtɪəriəl blʌd ˈvɒljuːm/ | Thể tích máu động mạch hiệu dụng |
| 83 | Intrarenal vasoconstrictors | /ˌɪntrəˈriːnəl ˌveɪzoʊkənˈstrɪktərz/ | Các chất co mạch trong thận |
| 84 | Bacterial infections | /bækˈtɪəriəl ɪnˈfɛkʃənz/ | Nhiễm khuẩn |
| 85 | Hypovolemia | /ˌhaɪpoʊvəˈliːmiə/ | Giảm thể tích máu |
| 86 | Intrinsic kidney diseases | /ɪnˈtrɪnsɪk ˈkɪdni dɪˈziːzɪz/ | Các bệnh thận nội tại |
| 87 | Glomerulonephritis | /ɡloʊˌmɛrʊloʊnɛˈfraɪtɪs/ | Viêm cầu thận |
| 88 | Hepatitis B | /ˌhɛpəˈtaɪtɪs biː/ | Viêm gan B |
| 89 | Hepatitis C | /ˌhɛpəˈtaɪtɪs siː/ | Viêm gan C |
| 90 | Alcoholic liver disease | /ˌælkəˈhɒlɪk ˈlɪvər dɪˈziːz/ | Bệnh gan do rượu |
| 91 | Acute tubular necrosis (ATN) | /əˈkjuːt ˈtjuːbjʊlər nɛˈkroʊsɪs/ | Hoại tử ống thận cấp |
| 92 | Abrupt impairment | /əˈbrʌpt ɪmˈpɛərmənt/ | Suy giảm đột ngột |
| 93 | Gastrointestinal bleeding | /ˌɡæstroʊɪnˈtɛstɪnəl ˈbliːdɪŋ/ | Xuất huyết tiêu hóa |
| 94 | Hypovolemic shock | /ˌhaɪpoʊvəˈliːmɪk ʃɒk/ | Sốc giảm thể tích |
| 95 | Bacterial sepsis | /bækˈtɪəriəl ˈsɛpsɪs/ | Nhiễm khuẩn huyết |
| 96 | Urine sodium concentration | /ˈjʊərɪn ˈsoʊdiəm ˌkɒnsənˈtreɪʃən/ | Nồng độ natri niệu |
| 97 | Urine/serum osmolality ratio | /ˈjʊərɪn ˈsɪərəm ˌɒzmoʊˈlæləti ˈreɪʃioʊ/ | Tỷ lệ thẩm thấu niệu/huyết thanh |
| 98 | Urine sediment | /ˈjʊərɪn ˈsɛdɪmənt/ | Cặn lắng nước tiểu |
| 99 | Epithelial cells | /ˌɛpɪˈθiːliəl sɛlz/ | Tế bào biểu mô |
| 100 | Casts | /kæsts/ | Trụ niệu |
| 101 | Urinary biomarkers | /ˈjʊərɪnɛri ˈbaɪoʊˌmɑːrkərz/ | Dấu ấn sinh học trong nước tiểu |
| 102 | Neutrophil gelatinase-associated lipocalin (NGAL) | /ˈnjuːtrəfɪl dʒəˈlætɪneɪz əˈsoʊʃieɪtɪd ˈlɪpoʊˌkeɪlɪn/ | Lipocalin liên quan đến gelatinase của bạch cầu trung tính |
| 103 | Protease | /ˈproʊtiːeɪz/ | Protease |
| 104 | Distal convoluted tubule | /ˈdɪstəl ˌkɒnvəˈluːtɪd ˈtjuːbjuːl/ | Ống lượn xa |
| 105 | Sensitivity | /ˌsɛnsɪˈtɪvəti/ | Độ nhạy |
| 106 | Specificity | /ˌspɛsɪˈfɪsəti/ | Độ đặc hiệu |
| 107 | Glomerular disease | /ɡloʊˈmɛrʊlər dɪˈziːz/ | Bệnh cầu thận |
| 108 | Circulating immune complexes | /ˈsɜːrkjʊleɪtɪŋ ɪˈmjuːn ˈkɒmplɛksɪz/ | Phức hợp miễn dịch lưu hành |
| 109 | Glomeruli | /ɡloʊˈmɛrʊlaɪ/ | Cầu thận (số nhiều) |
| 110 | Membranoproliferative glomerulonephritis | /ˈmɛmbrənoʊprəˌlɪfərətɪv ɡloʊˌmɛrʊloʊnɛˈfraɪtɪs/ | Viêm cầu thận màng tăng sinh |
| 111 | Membranous glomerulonephritis | /ˈmɛmbrənəs ɡloʊˌmɛrʊloʊnɛˈfraɪtɪs/ | Viêm cầu thận màng |
| 112 | Focal segmental glomerular sclerosis | /ˈfoʊkəl sɛɡˈmɛntl ɡloʊˈmɛrʊlər sklɪˈroʊsɪs/ | Xơ hóa cầu thận ổ cục bộ |
| 113 | Membranous nephropathy | /ˈmɛmbrənəs nɛˈfrɒpəθi/ | Bệnh thận màng |
| 114 | Immunoglobulin A (IgA) nephropathy | /ɪˌmjuːnoʊˈɡlɒbjʊlɪn eɪ nɛˈfrɒpəθi/ | Bệnh thận IgA |
| 115 | Red blood cells | /rɛd blʌd sɛlz/ | Hồng cầu |
| 116 | High-power field | /haɪ ˈpaʊər fiːld/ | Vi trường độ phóng đại lớn |
| 117 | Renal ultrasonographic findings | /ˈriːnəl ˌʌltrəˌsɒnoʊˈɡræfɪk ˈfaɪndɪŋz/ | Các phát hiện siêu âm thận |
| 118 | Drug-induced kidney injury | /drʌɡ ɪnˈdjuːst ˈkɪdni ˈɪndʒəri/ | Tổn thương thận do thuốc |
| 119 | Aminoglycosides | /əˌmiːnoʊˈɡlaɪkəsaɪdz/ | Aminoglycoside |
| 120 | Nonselective beta receptor antagonists | /ˌnɒnsɪˈlɛktɪv ˈbeɪtə rɪˈsɛptər ænˈtæɡənɪsts/ | Thuốc chẹn thụ thể beta không chọn lọc |
| 121 | Prerenal azotemia | /ˌpriːˈriːnəl ˌeɪzoʊˈtiːmiə/ | Tăng nitơ máu trước thận |
| 122 | Intravascular volume depletion | /ˌɪntrəˈvæskjʊlər ˈvɒljuːm dɪˈpliːʃən/ | Giảm thể tích nội mạch |
| 123 | Vomiting | /ˈvɒmɪtɪŋ/ | Nôn mửa |
| 124 | Diarrhea | /ˌdaɪəˈriːə/ | Tiêu chảy |
| 125 | Overvigorous diuresis | /ˌoʊvərˈvɪɡərəs ˌdaɪjʊˈriːsɪs/ | Lợi tiểu quá mức |
| 126 | Clinical features | /ˈklɪnɪkəl ˈfiːtʃərz/ | Đặc điểm lâm sàng |
| 127 | Classification | /ˌklæsɪfɪˈkeɪʃən/ | Phân loại |
| 128 | Intensity | /ɪnˈtɛnsəti/ | Cường độ |
| 129 | Pace of progression | /peɪs əv prəˈɡrɛʃən/ | Tốc độ tiến triển |
| 130 | Survival rates | /sərˈvaɪvəl reɪts/ | Tỷ lệ sống |
| 131 | Type 1 HRS | /taɪp wʌn ˌeɪtʃɑːrˈɛs/ | HRS type 1 |
| 132 | Rapidly progressive renal failure | /ˈræpɪdli prəˈɡrɛsɪv ˈriːnəl ˈfeɪljər/ | Suy thận tiến triển nhanh |
| 133 | Jaundice | /ˈdʒɔːndɪs/ | Vàng da |
| 134 | Encephalopathy | /ɛnˌsɛfəˈlɒpəθi/ | Bệnh não gan |
| 135 | Coagulopathy | /koʊˌæɡjʊˈlɒpəθi/ | Bệnh đông máu |
| 136 | Precipitating factor | /prɪˈsɪpɪteɪtɪŋ ˈfæktər/ | Yếu tố thúc đẩy |
| 137 | Therapeutic paracentesis | /ˌθɛrəˈpjuːtɪk ˌpærəsɛnˈtiːsɪs/ | Chọc tháo dịch cổ trướng điều trị |
| 138 | Median survival time | /ˈmiːdiən sərˈvaɪvəl taɪm/ | Thời gian sống trung vị |
| 139 | Type 2 HRS | /taɪp tuː ˌeɪtʃɑːrˈɛs/ | HRS type 2 |
| 140 | Steady impairment | /ˈstɛdi ɪmˈpɛərmənt/ | Suy giảm ổn định |
| 141 | Liver transplantation | /ˈlɪvər ˌtrænsplænˈteɪʃən/ | Ghép gan |
| 142 | Refractory ascites | /rɪˈfræktəri əˈsaɪtiːz/ | Cổ trướng kháng trị |
| 143 | Definitive treatment | /dɪˈfɪnɪtɪv ˈtriːtmənt/ | Điều trị dứt điểm |
| 144 | Mitigate renal failure | /ˈmɪtɪɡeɪt ˈriːnəl ˈfeɪljər/ | Giảm thiểu suy thận |
| 145 | Underlying cause | /ˌʌndərˈlaɪɪŋ kɔːz/ | Nguyên nhân cơ bản |
| 146 | Third-generation cephalosporins | /θɜːrd ˌdʒɛnəˈreɪʃən ˌsɛfəloʊˈspɔːrɪnz/ | Cephalosporin thế hệ thứ ba |
| 147 | Cultures | /ˈkʌltʃərz/ | (Nuôi) cấy |
| 148 | Splanchnic vasoconstrictors | /ˈsplæŋknɪk ˌveɪzoʊkənˈstrɪktərz/ | Thuốc co mạch tạng |
| 149 | Terlipressin | /ˌtɜːrlɪˈprɛsɪn/ | Terlipressin |
| 150 | Octreotide | /ɒkˈtriːətaɪd/ | Octreotide |
| 151 | Midodrine | /ˈmɪdoʊdriːn/ | Midodrine |
| 152 | Norepinephrine | /ˌnɔːrɛpɪˈnɛfrɪn/ | Norepinephrine |
| 153 | Intravenous albumin | /ˌɪntrəˈviːnəs ælˈbjuːmɪn/ | Albumin tiêm tĩnh mạch |
| 154 | Arterial underfilling | /ɑːrˈtɪəriəl ˌʌndərˈfɪlɪŋ/ | Tình trạng thiếu máu động mạch |
| 155 | Urine output | /ˈjʊərɪn ˈaʊtpʊt/ | Lượng nước tiểu |
| 156 | Transjugular intrahepatic portosystemic shunts (TIPS) | /ˌtrænsˈdʒʌɡjʊlər ˌɪntrəhɪˈpætɪk ˌpɔːrtoʊsɪˈstɛmɪk ʃʌnts/ | Thông cửa chủ trong gan qua tĩnh mạch cảnh |
| 157 | Renal replacement therapy (RRT) | /ˈriːnəl rɪˈpleɪsmənt ˈθɛrəpi/ | Liệu pháp thay thế thận |
| 158 | Albumin dialysis | /ælˈbjuːmɪn daɪˈæləsɪs/ | Lọc máu bằng albumin |
| 159 | Splanchnic vasoconstrictor analogue | /ˈsplæŋknɪk ˌveɪzoʊkənˈstrɪktər ˈænəlɒɡ/ | Chất tương tự co mạch tạng |
| 160 | Vasopressin | /ˌveɪsoʊˈprɛsɪn/ | Vasopressin |
| 161 | Meta-analyses | /ˈmɛtə əˈnæləsiːz/ | Phân tích gộp |
| 162 | Randomized, controlled trials | /ˈrændəmaɪzd kənˈtroʊld ˈtraɪəlz/ | Thử nghiệm ngẫu nhiên có đối chứng |
| 163 | Efficacy | /ˈɛfɪkəsi/ | Hiệu quả |
| 164 | Bolus | /ˈboʊləs/ | Tiêm bolus (liều cao, nhanh) |
| 165 | Continuous infusion | /kənˈtɪnjuəs ɪnˈfjuːʒən/ | Truyền liên tục |
| 166 | Ischemic side effects | /ɪˈskiːmɪk saɪd ɪˈfɛkts/ | Tác dụng phụ thiếu máu cục bộ |
| 167 | Responders | /rɪˈspɒndərz/ | Người đáp ứng (điều trị) |
| 168 | Nonresponders | /ˌnɒnrɪˈspɒndərz/ | Người không đáp ứng (điều trị) |
| 169 | Recurrence | /rɪˈkɜːrəns/ | Tái phát |
| 170 | Retreatment | /riːˈtriːtmənt/ | Điều trị lại |
| 171 | Total serum bilirubin | /ˈtoʊtl ˈsɪərəm ˌbɪlɪˈruːbɪn/ | Bilirubin huyết thanh toàn phần |
| 172 | Mean arterial pressure | /miːn ɑːrˈtɪəriəl ˈprɛʃər/ | Huyết áp động mạch trung bình |
| 173 | Absolute serum creatinine reduction | /ˈæbsəluːt ˈsɪərəm ˈkriːətɪniːn rɪˈdʌkʃən/ | Giảm creatinin huyết thanh tuyệt đối |
| 174 | Oral midodrine | /ˈɔːrəl ˈmɪdoʊdriːn/ | Midodrine uống |
| 175 | Subcutaneous octreotide | /ˌsʌbkjuːˈteɪniəs ɒkˈtriːətaɪd/ | Octreotide tiêm dưới da |
| 176 | Sustained reductions | /səˈsteɪnd rɪˈdʌkʃənz/ | Sự giảm bền vững |
| 177 | Ineffective | /ˌɪnɪˈfɛktɪv/ | Không hiệu quả |
| 178 | Safety | /ˈseɪfti/ | Độ an toàn |
| 179 | Adverse event profile | /ædˈvɜːrs ɪˈvɛnt ˈproʊfaɪl/ | Hồ sơ tác dụng ngoại ý |
| 180 | Intensive care unit (ICU) | /ɪnˈtɛnsɪv kɛər ˈjuːnɪt/ | Đơn vị chăm sóc đặc biệt |
| 181 | Portal pressure | /ˈpɔːrtl ˈprɛʃər/ | Áp lực tĩnh mạch cửa |
| 182 | Urinary sodium excretion | /ˈjʊərɪnɛri ˈsoʊdiəm ɪkˈskriːʃən/ | Bài tiết natri niệu |
| 183 | Urinary volume | /ˈjʊərɪnɛri ˈvɒljuːm/ | Thể tích nước tiểu |
| 184 | Contraindicated | /ˌkɒntrəˈɪndɪkeɪtɪd/ | Chống chỉ định |
| 185 | Severe liver failure | /sɪˈvɪər ˈlɪvər ˈfeɪljər/ | Suy gan nặng |
| 186 | Model for End-stage Liver Disease (MELD) score | /ˈmɒdl fɔːr ɛnd steɪdʒ ˈlɪvər dɪˈziːz skɔːr/ | Điểm MELD |
| 187 | Medical therapy | /ˈmɛdɪkəl ˈθɛrəpi/ | Điều trị nội khoa |
| 188 | Bridge to liver transplantation | /brɪdʒ tuː ˈlɪvər ˌtrænsplænˈteɪʃən/ | Cầu nối để ghép gan |
| 189 | Long-term benefit | /lɒŋ tɜːrm ˈbɛnɪfɪt/ | Lợi ích lâu dài |
| 190 | Fluid overload | /ˈfluːɪd ˈoʊvərloʊd/ | Quá tải dịch |
| 191 | Acidosis | /ˌæsɪˈdoʊsɪs/ | Toan máu |
| 192 | Hyperkalemia | /ˌhaɪpərkəˈliːmiə/ | Tăng kali máu |
| 193 | Extracorporeal albumin dialysis | /ˌɛkstrəkɔːrˈpɔːriəl ælˈbjuːmɪn daɪˈæləsɪs/ | Lọc máu bằng albumin ngoại bào |
| 194 | Anion-exchanger column | /ˈænaɪɒn ɪksˈtʃeɪndʒər ˈkɒləm/ | Cột trao đổi anion |
| 195 | Molecular adsorbent recirculating system (MARS) | /məˈlɛkjʊlər ædˈsɔːrbənt ˌriːˈsɜːrkjʊleɪtɪŋ ˈsɪstəm/ | Hệ thống tái tuần hoàn hấp phụ phân tử |
| 196 | Posttransplantation outcomes | /ˌpoʊstˌtrænsplænˈteɪʃən ˈaʊtkʌmz/ | Kết cục sau ghép |
| 197 | Plasma volume expanders | /ˈplæzmə ˈvɒljuːm ɪkˈspændərz/ | Chất bù thể tích huyết tương |
| 198 | Spontaneous bacterial peritonitis (SBP) | /spɒnˈteɪniəs bækˈtɪəriəl ˌpɛrɪtəˈnaɪtɪs/ | Viêm phúc mạc nhiễm khuẩn tự phát |
| 199 | Primary prophylaxis | /ˈpraɪməri ˌproʊfɪˈlæksɪs/ | Dự phòng nguyên phát |
| 200 | Child-Pugh score | /tʃaɪld pjuː skɔːr/ | Điểm Child-Pugh |
